Técnica de reparación de la placa plantar por abordaje dorsal
Technique for plantar plate repair through a dorsal approach
Resumen:
La placa plantar (PP) es el principal estabilizador estático de la articulación metatarsofalángica (MTF). Su lesión o rotura, sobre todo a nivel del 2.º radio, es muy frecuente y es causa de metatarsalgia, luxación MTF y deformidad progresiva en garra de los dedos. La detección precoz de esta patología y la instauración de tratamiento ortopédico en fases iniciales pueden prevenir su lesión irreversible y el desarrollo de la deformidad. Si fracasa el tratamiento conservador, o en fases más avanzadas, la reparación de la PP es una opción quirúrgica para estabilizar la articulación MTF. El objetivo de este trabajo es describir una técnica de reparación de la PP por vía dorsal asociada a una osteotomía de Weil, que en nuestra opinión ofrece ventajas al evitar la incisión plantar y permitir la realización de otras técnicas por el mismo abordaje. Se detallan también los cuidados postoperatorios.
Abstract:
The plantar plate (PP) is the main stabilizer of the metatarsophalangeal joint (MTP). A PP rupture, especially when affecting the second ray, is a frequent cause of metatarsalgia, MTP dislocation and progressive claw toe deformity. Recognition of this pathology and appropriate functional treatment at early stages may prevent further damage and progression of the deformity. When conservative treatment fails, or at advanced stages, PP repair is an option for re-establishing MTP joint stability.
The objective of this work is to describe a technique for PP repair with Weil osteotomy through a dorsal approach which, in our opinion, offers some advantages by avoiding a plantar incision and allowing concomitant application of other techniques. Post-operative care details are also described.
Introducción
La placa plantar es el principal estabilizador estático de la articulación metatarsofalángica (MTF) de los dedos trifalángicos(1,2,3,4). Se trata de una estructura con forma trapezoidal, compuesta fundamentalmente por colágeno de tipo I con sus fibras distribuidas en dirección longitudinal. Tiene una longitud aproximada de 20 mm y una anchura media de 10 mm, en la segunda MTF. Su inserción proximal en el cuello metatarsal es algo más ancha (11 mm) pero más débil que la distal, en la base de F1 (9 mm)(1). A pesar de ello, la mayoría de las roturas ocurren cerca de su inserción distal por causas biomecánicas(5,6). También por estos motivos es la segunda articulación MTF la afectada con más frecuencia(5,6).
Su lesión es causa frecuente de metatarsalgia y su rotura evoluciona a subluxación o luxación de las articulaciones MTF y deformidad en garra de los dedos. Estudios en cadáver han evidenciado su atenuación o rotura siempre que existía luxación de la MTF(6,7).
La causa más frecuente de lesión es una sobrecarga crónica o traumatismos de repetición. También sinovitis o artritis inflamatorias de diferentes etiologías. Es habitual su asociación con alteraciones anatómicas (congénitas o adquiridas) predisponentes, que provocan dicha sobrecarga biomecánica(6,8).
Las lesiones agudas, por traumatismo directo o repetitivo, sobre todo en pacientes más jóvenes y relacionadas con el deporte, son menos habituales. Sin embargo, son más frecuentes las lesiones crónicas o progresivas en mujeres de mediana edad y asociadas a patología predisponente o por el uso habitual de calzado inapropiado.
Clínica y diagnóstico
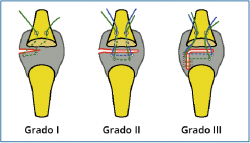
En fases iniciales destaca el dolor plantar y dorsal en la articulación y es importante su sospecha clínica, ya que frecuentemente estos síntomas son relacionados con otra patología, como neuroma de Morton, bursitis, fracturas de estrés, etc. El diagnóstico es fundamentalmente clínico. El “test del cajón” positivo (Vídeo), la pérdida de contacto con el suelo (dedo flotante) y la disminución de fuerza de presión plantar (“test de la tira de papel”) son los signos que Nery(9) considera más fiables. La ecografía o resonancia magnética (RM) en manos expertas pueden resultar útiles para confirmar el diagnóstico, sobre todo en fases iniciales(10), antes de que progrese la deformidad. En estos estadios precoces el tratamiento ortopédico mediante calzadoterapia, soportes plantares y vendajes funcionales puede aliviar los síntomas y prevenir la evolución. En fases avanzadas suele mejorar o remitir el dolor inflamatorio articular, pero la deformidad progresa hasta la luxación MTF con o sin desviación en el plano horizontal. El paciente, en estos casos, consulta por la metatarsalgia mecánica, con características de segundo rocker o mixta, y la dificultad para el calzado por la deformidad ya estructurada que le provoca dolor o ulceración dorsal en relación con la garra interfalángica proximal (IFP) del dedo. En estos estadios la intervención quirúrgica será la única opción para corregir la deformidad y una de las alternativas es la reparación de la placa plantar. Coughlin y Nery describieron 4 tipos o grados de rotura, en función de los hallazgos anatómicos, y han podido relacionarlos con el estadio evolutivo y el grado de deformidad clínica(5,6,9,11,12).
Tratamiento quirúrgico
En cuanto al tratamiento quirúrgico, restituir la principal estructura anatómica estabilizadora de la articulación MTF y responsable en gran medida de su luxación sería en principio un razonamiento lógico; sin embargo, la reparación quirúrgica de la placa plantar sigue suscitando controversia. Parece razonable dudar de la viabilidad de reparar una estructura de colágeno de tipo I tras una rotura degenerativa y crónica, a partir de cierta edad, al igual que no suturaríamos un menisco o un manguito rotador con estas características. Otro factor en contra de la reparación podría ser el requerir un abordaje directo plantar(2,10,13,14,15), no exento de complicaciones o inconvenientes, y también el que existan técnicas alternativas clásicas menos anatómicas, como capsulotomías, alargamientos tendinosos, osteotomías distales de tipo Weil o transferencias de flexor a extensor, realizadas por vía dorsal, que obtienen buenos resultados clínicos(5,12,13,16).
Sin embargo, todas estas técnicas han reportado buenos resultados en cuanto al alivio del dolor articular o plantar, pero no tanto en mantener la reducción MTF. Varios trabajos recientes han publicado un alto porcentaje de persistencia de subluxación, rigidez y dedos flotantes tras osteotomías de Weil y alargamientos tendinosos(11,16,17,18). Un interesante estudio biomecánico en cadáver dirigido por Chalayon(19) ha demostrado que la osteotomía de Weil en luxaciones MTF con roturas de placa plantar, como técnica aislada, no es capaz de estabilizar dicha articulación e incluso aumenta su inestabilidad, que sí se logra al asociar una transferencia tendinosa de flexor (FDL) a extensor. Lowell Weil en un trabajo publicado en 2011(3) recomienda revisar la placa plantar en todos los casos de subluxación o luxación de la MTF a través del abordaje dorsal tras la osteotomía distal y repararla si se aprecia rota o atenuada, ya que asocia su no restitución a la alta tasa de dedos flotantes. También alerta de que puede existir una sobreindicación de osteotomías de Weil como tratamiento de metatarsalgias o subluxaciones MTF.
El desarrollo de nuevos instrumentales que facilitan la reparación de la placa plantar por vía dorsal ha generado un nuevo interés por esta técnica, con un auge de publicaciones al respecto en los últimos años. Al igual que otros autores(2,3,5,12,14,16,17,20), pensamos que el abordaje dorsal ofrece las ventajas de evitar la cicatriz plantar, minimiza los riesgos de lesión del aparato flexor o paquetes neurovasculares, y permite realizar el resto de los procedimientos habitualmente asociados (artrolisis dorsal, alargamientos tendinosos, osteotomías de Weil…) sin necesidad de un doble abordaje.
En nuestra opinión, la indicación ideal de reparación de la placa plantar sería una rotura aguda o subaguda, en un paciente joven con un buen sustrato anatómico. En lesiones crónicas con deformidades más estructuradas, su indicación es más discutible, aunque sigue siendo una opción de estabilización de la articulación MTF, asociada a una osteotomía de Weil, siempre que la reparación sea viable. A pesar de que en estos casos las posibilidades de rigidez postoperatoria aumentan, también se han descrito asociadas a otras técnicas alternativas de estabilización como la transferencia del FDL a dorsal o a F1 (transferencia de flexor a extensor)(10,11,13,16,17,18). Por supuesto, deberemos asociar siempre el tratamiento de la patología mecánica que propició la lesión de la placa plantar.
Técnica quirúrgica
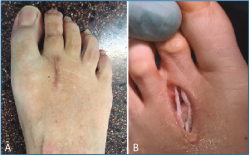
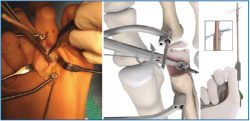
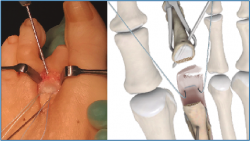
1. Incisión dorsal de aproximadamente 3 cm sobre el radio afecto (Figura 1A) o en el espacio intermetatarsal si tenemos que intervenir 2 radios.
Abordaje dorsal habitual, a través de intervalo extensor (Figura 1B).
Separamos el aparato extensor de la cápsula y realizamos una artrolisis dorsal de la misma, respetando los ligamentos colaterales.
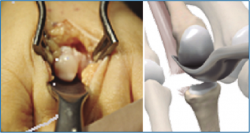
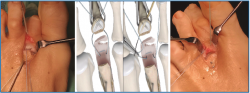
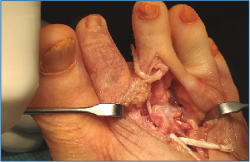
2. Luxamos el dedo a plantar y despegamos cuidadosamente la placa plantar del cuello metatarsal con un periostotomo o un disector de McGlamry (Figura 2).
3. Realizamos la osteotomía de Weil. Podemos realizar un segundo corte para retirar el fragmento plantar y evitar así la plantarización de la cabeza metatarsal.
Empujamos la cabeza metatarsiana hacia proximal, debajo de la diáfisis 10-12 mm, fijándola provisionalmente con una aguja de Kirschner (agK) desde dorsal (Figura 3).
Resecamos 2-3 mm del extremo distal de la diáfisis (o lo correspondiente a nuestra planificación preoperatoria en casos de luxaciones más graves).
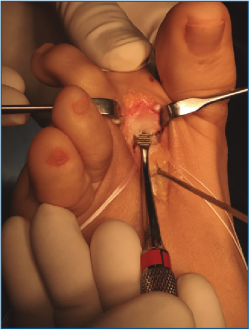
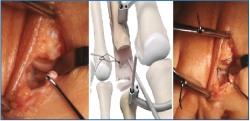
Es importante exponer el tercio proximal de F1 y cruentar en su aspecto plantar la huella de reinserción de la placa plantar, separando bien las partes blandas a este nivel, para facilitarnos posteriormente la recuperación de las suturas (Figura 4).
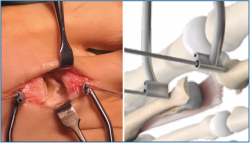
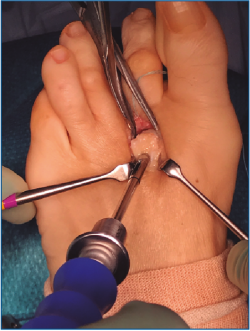
Colocamos otra agK en la unión metafisodiafisaria de F1 y realizamos una distracción del espacio MTF en el eje diafisario con ayuda de un distractor (Figura 5).
4. Ahora podemos explorar bien la placa plantar, valorar el tipo de rotura y plantear su reparación.
Lo habitual será reinsertarla en la base de F1. En caso de presentar una atenuación severa o una desinserción parcial mayor del 50%, consideramos más útil desinsertarla completamente y proceder a su reinserción. En caso de encontrar una rotura longitudinal medial o lateral, puede plantearse una sutura longitudinal o la reinserción parcial (Figura 6).
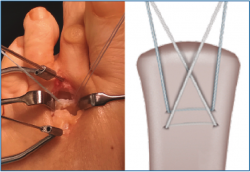
5. Pasamos las suturas por la placa plantar con ayuda de una pinza Mini-Scorpion DX® (Arthrex) (Figura 7) o de un Micro SutureLasso® (Arthrex) (Figura 8). Existen diferentes técnicas según el tipo de rotura. Para la reinserción utilizamos 2 suturas no reabsorbibles de Fiber-Wire® n.º 0 en “doble hilera” proximal y distal (Figura 9). Decidimos una u otra configuración in situ según el tipo de rotura.
6. Retiramos el distractor y la agK de la falange, y realizamos 2 pequeños túneles de dorsal a plantar en la base de F1 con una broca o agK de 1,2 mm (Figura 10). Estos pueden disponerse cruzados o en paralelo. Aunque la disposición paralela pudiera teóricamente debilitar la base de F1 al ser prácticamente subcondrales, realizarlos cruzados tiene la desventaja de poder interferirse en el pase de las suturas. A través de estos túneles recuperamos las suturas preparadas en el extremo distal de la placa, de plantar a dorsal (Figura 11 y Vídeo).
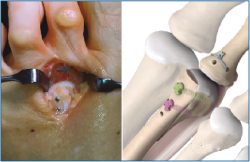
7. Fijamos la osteotomía de Weil con el acortamiento metatarsal deseado y previamente establecido (se recomienda un acortamiento mínimo de 2-3 mm) (Figura 12). Con la articulación MTF perfectamente reducida y el dedo en 30° de flexión plantar, tensamos las suturas recuperadas en el dorso de F1, hasta llevar firmemente la placa plantar a su base, y anudamos (Figura 13).
8. Confirmamos la reducción de la articulación MTF simulando la carga. Habitualmente asociamos alargamiento de tendones extensores y reparación de la garra o deformidades a nivel IFP o interfalángica distal (IFD).
Corregimos las posibles desviaciones en el plano horizontal mediante plicatura capsular medial o lateral. En casos de desviaciones severas se puede asociar una transferencia del extensor corto como plastia del ligamento colateral defectuoso, tunelizándolo a través de la base de F1 y cuello MT (Figura 14).
9. Cerramos únicamente la piel con puntos sueltos de naylon 4/0.
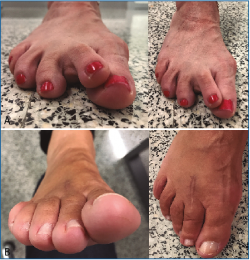
Mostramos una imagen clínica preoperatoria de la luxación MTF y la desviación medial en el plano horizontal del 2.º dedo en la Figura 15A y un control postoperatorio a los 3 meses en la Figura 15B (Vídeo).
En la Figura 16A se muestra el estudio radiológico de frente y de perfil en carga preoperatorio y en la Figura 16B el control postoperatorio a los 6 meses de evolución con reducción de la articulación MTF.
En la Figura 16C puede verse la proyección oblicua pre- y postoperatoria a los 6 meses de evolución con buena reducción MTF.
figura16.png
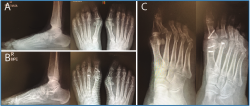
Figura 16. A: estudio radiológico de frente y de perfil en carga preoperatorio evidenciando la luxación metatarsofalángica (MTF) asociada a garra interfalángica proximal (IFP) del 2.º dedo; B: control postoperatorio a los 6 meses de evolución con reducción de la articulación MTF; C: proyección oblicua pre- y postoperatoria a los 6 meses de evolución.
figura16.png

Figura 16. A: estudio radiológico de frente y de perfil en carga preoperatorio evidenciando la luxación metatarsofalángica (MTF) asociada a garra interfalángica proximal (IFP) del 2.º dedo; B: control postoperatorio a los 6 meses de evolución con reducción de la articulación MTF; C: proyección oblicua pre- y postoperatoria a los 6 meses de evolución.
Pauta postoperatoria
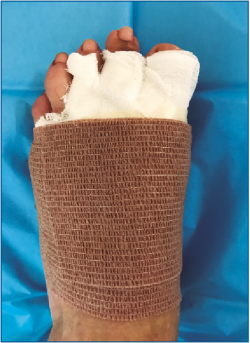
Al terminar la cirugía, colocamos un vendaje poco compresivo con tiras de gasa, manteniendo los dedos en ligera flexión plantar. Se permite carga completa e inmediata con calzado postoperatorio de tacón invertido.
Realizamos la primera cura a las 48-72 h de la intervención y colocamos un vendaje funcional que bloquea la MTF en flexión y corrige las posibles desviaciones axiales en el plano horizontal reparadas (Figura 17).
En este momento se instruye al paciente en la realización de autoejercicios pasivos de flexión plantar de las MTF y activos isométricos de flexores con apoyo completo de la planta del pie. Se recomienda mantener la extremidad elevada todo el tiempo posible durante las primeras 2 semanas para evitar edema y dolor.
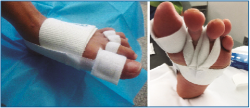
A los 12-15 días se retiran las suturas y se coloca un vendaje funcional con tiras de velcro (de tipo TAS®), que el paciente puede retirarse para la higiene o el baño (Figura 18).
Mantenemos el vendaje y el calzado postoperatorio durante 6 semanas en los casos de reparación de placa plantar.
Material anexo
Se puede consultar la videotécnica que acompaña a este artículo en: https://youtu.be/47tBiKp7-a4
Se muestra en el Vídeo: test del cajón positivo evidenciando rotura o atenuación de la placa plantar; recuperación de las suturas a través de los túneles en base de F1; movilidad pasiva a los 6 meses, con estabilidad de la articulación MTF; y movilidad activa a los 6 meses, con estabilidad de la articulación MTF.
Figuras
Figura 3. Empujamos la cabeza bajo la diáfisis aprox. 10 mm y fijación provisional con aguja de Kirschner.
Figura 5. Distracción metatarsofalángica obteniendo un espacio de trabajo y observando perfectamente la rotura completa de la placa plantar.
Figura 13. Tensado y anudado individual de las suturas en el dorso de F1, confirmando la reducción estable de la articulación metatarsofalángica.
Figura 14. Ejemplo de plastia de ligamento colateral mediante tunelización del extensor corto para corrección de desviaciones graves en el plano horizontal.
Figura 15. A: imagen clínica preoperatoria mostrando la luxación metatarsofalángica (MTF) y desviación medial en el plano horizontal del 2.º dedo; B: control postoperatorio a los 3 meses con buena reducción y alineación MTF.
Figura 16. A: estudio radiológico de frente y de perfil en carga preoperatorio evidenciando la luxación metatarsofalángica (MTF) asociada a garra interfalángica proximal (IFP) del 2.º dedo; B: control postoperatorio a los 6 meses de evolución con reducción de la articulación MTF; C: proyección oblicua pre- y postoperatoria a los 6 meses de evolución.
Información del artículo
Cita bibliográfica
Autores
Javier Gascó Adrien
Servicio de Cirugía Ortopédica y Traumatología. Hospital Universitario Son Llàtzer. Palma de Mallorca, Islas Baleares
Unidad de Pie y Tobillo. Clínica Rotger Quirónsalud. Palma de Mallorca
Responsabilidades éticas
Conflicto de intereses. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Los autores no han recibido ninguna ayuda económica para la realización de este artículo.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Referencias bibliográficas
-
1Johnston RB, Smith J, Daniels T. The plantar plate of the lesser toes: an anatomical study in human cadavers. Foot ankle Int. 1994;15(5):276-82.
-
2Viladot Voegeli A, Gasch Blasi J. La placa plantar. Rev Pie Tobillo. 2015;29(1):2-10.
-
3Weil L, Sung W, Weil LS, Malinoski K. Anatomic Plantar Plate Repair Using the Weil Metatarsal Osteotomy Approach. Foot Ankle Spec. 2011;4(3):145-50.
-
4Bhatia D1, Myerson MS, Curtis MJ, Cunningham BW, Jinnah RH. Anatomical Restraints to Dislocation of the Second Metatarsophalangeal Joint and Assessment of a Repair Technique. J Bone Joint Surg Am. 1994 Sep;76(9):1371-5.
-
5Nery C, Coughlin MJ, Baumfeld D, Raduan FC, Mann TS, Catena F. Prospective Evaluation of Protocol for Surgical Treatment of Lesser MTP Joint Plantar Plate Tears. Foot Ankle Int. 2014;35(9):876-85.
-
6Coughlin MJ, Schutt SA, Hirose CB, Kennedy MJ, Grebing BR, Smith BW, et al. Metatarsophalangeal Joint Pathology in Crossover Second Toe Deformity: A Cadaveric Study. Foot Ankle Int. 2012;33(2):133-40.
-
7Thompson FM, Hamilton WG. Problems of the second metatarsophalangeal joint. Orthopedics. 1987;10(1):83-9.
-
8Lizarraga-Vielma R, Rodríguez-Alcalá K, Moreno-Henríquez J, Viladot-Voegeli A, Viladot-Perice R. Inestabilidad de la segunda articulación metatarso-falángica. Rev Pie Tobillo. 2010;24(2):7-12.
-
9Nery C, Coughlin M, Baumfeld D, Raduan F, Mann TS, Catena F. How to classify plantar plate injuries: parameters from history and physical examination. Rev Bras Ortop. 2015;50(6):720-8.
-
10McAlister JE, Hyer CF. The Direct Plantar Plate Repair Technique. Foot Ankle Spec. 2013;6(6):446-51.
-
11Nery C, Coughlin MJ, Baumfeld D, Mann TS. Lesser Metatarsophalangeal Joint Instability: Prospective Evaluation and Repair of Plantar Plate and Capsular Insufficiency. Foot Ankle Int. 2012;33(4):301-11.
-
12Coughlin MJ, Baumfeld DS, Nery C. Second MTP joint instability: grading of the deformity and description of surgical repair of capsular insufficiency. Phys Sportsmed. 2011;39(3):132-41.
-
13Ford LA, Collins KB, Christensen JC. Stabilization of the subluxed second metatarsophalangeal joint: flexor tendon transfer versus primary repair of the plantar plate. J Foot Ankle Surg. 1998;37(3):217-22.
-
14Blitz NM, Ford LA, Christensen JC. Plantar plate repair of the second metatarsophalangeal joint: technique and tips. J Foot Ankle Surg. 2004;43(4):266-70.
-
15Bouché RT, Heit EJ. Combined Plantar Plate and Hammertoe Repair with Flexor Digitorum Longus Tendon Transfer for Chronic, Severe Sagittal Plane Instability of the Lesser Metatarsophalangeal Joints: Preliminary Observations. J Foot Ankle Surg. 2008;47(2):125-37.
-
16Sanhudo JAV, Ellera Gomes JL. Pull-Out Technique for Plantar Plate Repair of the Metatarsophalangeal Joint. Foot Ankle Clin. 2012;17(3):417-24.
-
17Doty JF, Coughlin MJ. Metatarsophalangeal joint instability of the lesser toes and plantar plate deficiency. J Am Acad Orthop Surg. 2014;22(4):235-45.
-
18Migues A, Slullitel G, Bilbao F, Carrasco M, Solari G. Floating-toe deformity as a complication of the Weil osteotomy. Foot Ankle Int. 2004;25(9):609-13.
-
19Chalayon O, Chertman C, Guss AD, Saltzman CL, Nickisch F, Bachus KN. Role of plantar plate and surgical reconstruction techniques on static stability of lesser metatarsophalangeal joints: a biomechanical study. Foot Ankle Int. 2013;34(10):1436-42.
-
20Gregg J, Silberstein M, Clark C, Schneider T. Plantar plate repair and Weil osteotomy for metatarsophalangeal joint instability. Foot Ankle Surg. 2007;13(3):116-21.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- ¿Por qué no intentarlo? La Revista del Pie y Tobillo merece indexarse en PubMed
- Tratamiento mínimamente invasivo de fracturas de calcáneo asistido con artroscopia
- Fractura intraarticular de calcáneo con criterios quirúrgicos. Complicaciones de tratamiento según grupos poblacionales
- Estudio radiológico de la relación del trazo de fractura del maléolo interno con la lesión sindesmal en fracturas de tobillo
- Complicaciones infecciosas tras osteosíntesis de fracturas de tobillo
- Resultado funcional esperable tras una artrodesis bilateral de tobillo. Valoración de 3 casos y revisión de la literatura
- Enfermedad de Nora: una entidad clínica infrecuente
- Luxación de cuboides: caso clínico y revisión de la literatura
- Técnica de reparación de la placa plantar por abordaje dorsal
- Comentario a “Técnica de reparación de la placa plantar por abordaje dorsal”
- Revista de revistas
Más en PUBMED
Más en Google Scholar


Revista del pie y tobillo está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.