Lesiones del tendón distal del bíceps: diagnóstico y tratamiento
Distal biceps tendon injuries: diagnosis and treatment
Resumen:
Las lesiones del tendón distal del bíceps varían desde la bursitis bicipitorradial hasta las roturas completas, pasando por las tendinosis y las lesiones parciales. Una buena historia clínica y una exploración física meticulosa aportan gran cantidad de información a la hora de orientar el diagnóstico, que se puede apoyar en la ecografía y la resonancia nuclear magnética para confirmar el diagnóstico y descartar otras entidades plausibles. En el caso de la bursitis bicipitorradial, la tendinosis y las lesiones parciales, el tratamiento inicial debe ser conservador salvo en casos concretos. Las roturas completas agudas deben tratarse de forma quirúrgica excepto en pacientes con baja demanda física o no aptos para tratamiento quirúrgico, sin sobrepasar las 4 semanas de evolución. En caso de diagnóstico tardío y roturas crónicas, las alternativas son la reparación primaria o la reconstrucción con autoinjerto o aloinjerto. Tras la cirugía, es imprescindible seguir un protocolo de rehabilitación que progrese en la ganancia del balance articular y la fuerza sin alterar el proceso de cicatrización. El objetivo de este artículo es presentar las distintas lesiones del bíceps distal, los métodos diagnósticos más adecuados y las alternativas terapéuticas para cada una de las entidades patológicas, para lo que se ha llevado a cabo una revisión bibliográfica a través del motor de búsqueda PubMed de artículos en inglés con referencia al tema seleccionado.
Abstract:
Distal biceps tendon injuries vary from bicipitoradial bursitis to complete rupture, including tendinosis and partial rupture. A good patient history and physical examination provide a great amount of information when trying to establish diagnosis helped by ultrasound and MRI to confirm our suspicion and make a differential diagnosis. Initial treatment for bicipitoradial bursitis, tendinosis and partial rupture should be conservative except in some concrete patients. Complete acute ruptures should be managed by surgical treatment except in low demand patients or patients with concerns regarding anesthesia or surgery. This surgery should be performed before 4 weeks after initial trauma. In case of delayed diagnosis or chronic ruptures, the different alternatives are primary reparation or reconstruction with autograft or allograft. After surgery a rehabilitation program is essential to improve range of motion and strength without stressing the healing process. The main purpose of this manuscript is to present different distal biceps injuries, the most adequate ways to establish a diagnosis and treatment alternatives for every kind of lesion. That is why a revision has been performed through PubMed search engine regarding the selected issue.
Introducción
Las lesiones del bíceps distal representan un grupo variado de alteraciones que incluyen la bursitis bicipitorradial (Figura 1), la tendinosis, las roturas parciales y las roturas completas. Es probable que las roturas completas representen el estadio final de la tendinopatía en la mayoría de los casos(1). Son relativamente frecuentes en pacientes varones de mediana edad durante la práctica deportiva y en el medio laboral. El diagnóstico es eminentemente clínico, pero apoyado en pruebas de imagen como la ecografía y la resonancia nuclear magnética (RNM). En los últimos años, el número de lesiones del bíceps distal diagnosticadas ha aumentado debido a la mejoría de las pruebas diagnósticas y su mejor comprensión(2) y, aun así, las roturas parciales son frecuentemente infradiagnosticadas. En general, se recomienda tratamiento conservador para las bursitis bicipitorradiales y para las tendinosis. En cuanto a las roturas parciales de bajo grado, la mayoría de los expertos recomiendan también tratamiento conservador, consistente en modificación de la actividad previa, uso de antiinflamatorios no esteroideos (AINE) y rehabilitación, aunque no está clara la duración concreta de dicho tratamiento antes de decidir un tratamiento quirúrgico. La cirugía queda destinada a las roturas parciales sintomáticas transcurridos entre 3 y 6 meses de tratamiento conservador correcto, roturas parciales de alto grado y roturas de espesor completo, con el objetivo de recuperar fuerza de supinación y de flexión(3,4). El objetivo de este artículo es presentar las distintas lesiones del bíceps distal, los métodos diagnósticos más adecuados y las alternativas terapéuticas para cada una de las entidades patológicas.
Anatomía y patogénesis
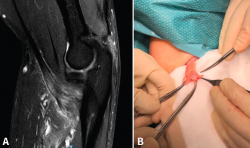
El bíceps braquial es un músculo con 2 vientres que contribuye a la flexión y a la supinación del codo. Tras converger los 2 vientres musculares en el tercio medio del brazo, el tendón distal del bíceps se forma unos 7 cm proximales a la articulación del codo. En ese mismo punto también surge el lacerto fibroso o aponeurosis bicipital, que discurre hacia medial hasta fusionarse con la fascia del antebrazo(5) mientras el tendón se dirige por la fosa antecubital hacia la tuberosidad bicipital del radio. El lacerto fibroso, si está intacto, puede evitar que un tendón distal del bíceps roto migre hacia proximal. El tendón no dispone de vaina tendinosa, por lo que no puede aparecer una tenosinovitis a este nivel(6); sin embargo, sí que existe una bursa bicipitorradial que rodea al tendón en su zona próxima a la tuberosidad bicipital del radio, permaneciendo entre esta y el propio tendón, y cuya función es disminuir la fricción entre ambas estructuras durante los movimientos de pronación y supinación(7). Esta bursa, en condiciones normales, es delgada, pero dada su existencia, una bursitis sí es posible si sufre un aumento de volumen por sobreuso, por traumatismos repetidos o por enfermedades inflamatorias como la artritis reumatoide(8).
Estudios cadavéricos han demostrado que existen 2 fascículos tendinosos distales que forman el llamado tendón distal del bíceps(9). Cada fascículo corresponde a un vientre muscular y tiene su propio lugar de inserción en la tuberosidad bicipital, lo cual tiene importancia biomecánica. El fascículo correspondiente a la cabeza corta del bíceps se inserta más distal y ligeramente anterior incluyendo el ápex de la tuberosidad bicipital, mientras que el correspondiente a la cabeza larga lo hace más proximal(10,11). Por esta disposición, la cabeza corta tiene una función preponderante con el antebrazo en posición neutra y en pronación, con lo que contribuye más a la flexión del codo. Por el contrario, la cabeza larga actúa principalmente como supinadora del antebrazo. Así pues, el bíceps contribuye más a la flexión mientas el codo está supinado y proporciona la mayor fuerza de supinación con el codo en flexión de 90° o más(10,11).
En cuanto a la evolución del proceso patológico, existe poca evidencia; aunque lo lógico sería asumir que las tendinopatías del bíceps distal siguen la misma progresión que otras tendinopatías formando una hiperplasia angiofibroblástica, esto todavía permanece sin demostrar(1). Los hallazgos radiológicos y quirúrgicos prueban que el área más consistentemente afectada del tendón es una zona hipovascular del mismo, justo proximal a la unión osteotendinosa, y esto puede predisponer a la tendinosis y la rotura(12).
Diagnóstico
El diagnóstico de las roturas completas del tendón distal del bíceps se alcanza principalmente por medio de la historia clínica y la exploración física, aunque también se comentarán las pruebas de imagen solicitadas como apoyo. Son más frecuentes en varones de mediana edad, trabajadores manuales, levantadores de pesas, fumadores y pacientes que emplean esteroides anabolizantes(13).
La mayoría de los pacientes que presentan una rotura aguda del bíceps distal no presentaban dolor previo en la zona y, por lo general, relatan una historia de contracción excéntrica forzada del codo(14,15). Manifiestan que el dolor ha aparecido de forma brusca, notando un chasquido audible, cuando su codo se ha extendido de forma brusca y forzada mientras contraían el brazo para evitar que algo se cayera o sostenían algún objeto pesado como en el ámbito laboral o deportivo(16).
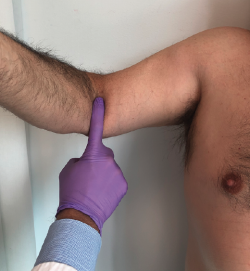
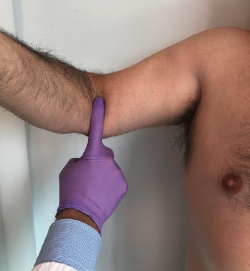
La exploración física revela un hematoma en la zona proximal y medial del antebrazo y el codo con balance articular completo. El ascenso de la masa muscular provoca un adelgazamiento del perímetro distal del brazo en comparación con el brazo contralateral. El dolor brusco que aparece inicialmente en la fosa antecubital desaparece progresivamente en reposo, pero se acentúa en flexión y supinación, junto a debilidad o pérdida de fuerza. De especial interés en las roturas completas es el hook test preconizado por O’Driscoll et al.(17). Se solicita al paciente que realice elevación de hombro, flexión del codo a 90° y supinación completa mientras el examinador intenta enganchar su dedo índice en el tendón distal del bíceps desde la región lateral de la fosa antecubital. Si el tendón presenta una rotura completa, el examinador no puede enganchar su dedo alrededor de ninguna estructura cordonal anterior (Figura 2).
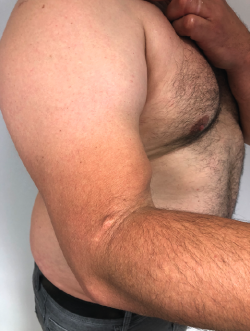
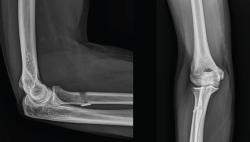
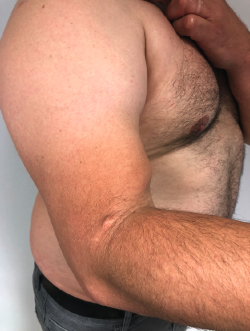
Las roturas completas del bíceps distal por encima de las 4 semanas se consideran crónicas y, por lo general, no manifiestan dolor intenso, pero sí debilidad para la supinación y la flexión, además del mencionado ascenso de la masa muscular y adelgazamiento distal del brazo en comparación con el contralateral (Figura 3).
Los pacientes que presentan una lesión parcial o una tendinosis presentan síntomas más vagos, como dolor o molestias en la zona proximal del antebrazo tras actividades de esfuerzo. La bursitis bicipitorradial generalmente se presenta como un proceso inflamatorio en ocasiones evidente en la fosa antecubital. Todas ellas cursan con dolor en supinación y/o flexión resistidas y a la palpación profunda directa de la tuberosidad bicipital, lo cual las puede diferenciar de una exploración normal(18). El hook test no es válido para el diagnóstico de las lesiones parciales dado que parte del tendón sigue anclada en la tuberosidad bicipital y el examinador conseguirá enganchar su dedo, aunque esta maniobra será dolorosa si se realiza tracción del tendón en el momento de engancharlo.
En cuanto a las pruebas de imagen, las radiografías simples suelen ser normales en todas las lesiones del bíceps distal y no añaden información más allá de cambios discretos por reacción perióstica en la tuberosidad bicipital y, en casos muy poco frecuentes, avulsión de un fragmento óseo(19).
La ecografía ha demostrado una alta sensibilidad y especificidad para el diagnóstico de roturas completas y parciales en manos expertas, con la ventaja de poder realizar un examen dinámico(20). Los hallazgos ecográficos de una rotura aguda completa del tendón distal del bíceps incluyen la discontinuidad de las fibras tendinosas con un hueco de tamaño variable entre ambos cabos tendinosos que depende del grado de retracción del cabo proximal y hematoma rellenando el hueco creado(21). En roturas subagudas o crónicas la ausencia de fluido y la presencia de hematoma organizado hiperecoico o tejido cicatricial pueden simular un tendón íntegro, por lo que es esencial realizar un estudio dinámico y prestar atención a la presencia de un patrón fibrilar normal(6). Las lesiones parciales pueden dar imagen de adelgazamiento o engrosamiento tendinoso con áreas hipoecogénicas e irregularidad en dicho patrón fibrilar. La presencia de fluido rellenando la bursa bicipitorradial está más comúnmente relacionada con las lesiones parciales que con roturas completas(22).
La bursa bicipitorradial, en condiciones normales, es plana y no se visualiza por ecografía, pero sí que es visible en el caso de que esté distendida y rellena de fluido, pudiendo obtener imágenes que varían desde hallazgos anecoicos hasta fluido hiperecoico alrededor del tendón distal del bíceps(6,23).
Por último, la tendinosis, definida como una degeneración intrasustancia, arroja imágenes hipoecogénicas y engrosamiento tendinoso sin disrupción de las fibras. La experiencia del ecografista es de vital importancia y debe dominar diferentes abordajes para evaluar bien el tendón cerca de la tuberosidad radial evitando errores diagnósticos(23,24).
La RNM puede ser más fácil de interpretar para aquellos menos acostumbrados al manejo de la ecografía y se ha considerado el gold standard para el diagnóstico de estas lesiones gracias a su gran sensibilidad y especificidad(25,17).
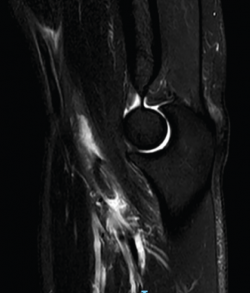
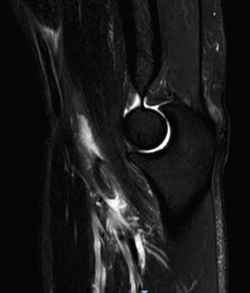
La bursitis es típicamente hipointensa en T1 con realce tras la administración de gadolinio y presenta halo periférico en T2. La RNM es especialmente útil en el diagnóstico diferencial de la bursitis con otras entidades que generan efecto masa en la fosa antecubital(26). Aunque las secuencias y posiciones típicas de la RNM suelen ser suficientes para realizar una valoración correcta del bíceps distal (Figura 4), existe la posición llamada de FABS (flexed, abducted, supinated) que proporciona una imagen longitudinal del tendón desde la unión miotendinosa hasta su inserción en la tuberosidad radial en un solo corte(27). El paciente se coloca en decúbito prono, con el codo en flexión de 90°, el hombro en abducción máxima y el antebrazo en supinación máxima, permitiendo identificar y cuantificar lesiones parciales, roturas completas y tendinosis, y siendo de gran utilidad en aquellos pacientes con una constitución física que dificulte la correcta exploración física.
Tratamiento
La bursitis bicipitorradial se debe tratar inicialmente de forma sintomática. Se han descrito gran cantidad de medidas conservadoras, entre las que se encuentran la modificación de la actividad física, crioterapia, AINE, aspiración del contenido bursal y administración de corticoides intralesionales(28,29). Ante el fracaso de las medidas conservadoras, la reaparición de la masa y/o los síntomas de la misma y la aparición de sintomatología por compresión del nervio radial o del mediano en los casos de bursitis más extensas, se recomienda el tratamiento quirúrgico mediante la extirpación de la bursa, consiguiendo buenos resultados clínicos y funcionales(29,30).
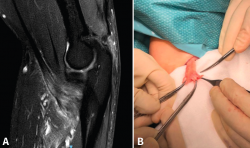
En cuanto a las lesiones parciales, el tratamiento conservador es una opción razonable para aquellos pacientes con lesiones de bajo grado (< 50%)(14). Un periodo corto de inmovilización, seguido de ganancia progresiva del balance articular y de la potenciación en rehabilitación puede alcanzar buenos resultados(31). Todavía está en cuestión cuánto tiempo debe durar un tratamiento conservador antes de considerarlo fallido y proponer al paciente un tratamiento quirúrgico consistente en desinserción completa (Figura 5) seguido de reinserción del tendón, ya que tampoco hay evidencia acerca la progresión de las roturas parciales a totales(32).
Las roturas completas agudas del bíceps distal solo deberían tratarse de forma conservadora en aquellos pacientes con muy baja demanda física o no aptos para tratamiento quirúrgico. Es importante que aquellos pacientes que opten por un tratamiento conservador tengan en cuenta la posibilidad de pérdida de fuerza de supinación de entre un 40 y un 60%, y de flexión de un 30%, dependiendo de si el brazo afecto es o no el dominante(6,33,34). En este sentido, también es importante explicar al paciente que retrasar el momento de la cirugía por encima de las 4 semanas está asociado a un mayor riesgo de complicaciones y a la posibilidad de precisar un injerto por migración proximal y degeneración del tendón avulsionado(16).
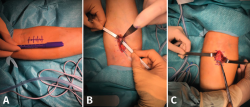
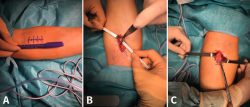
La técnica quirúrgica empleada para el tratamiento de estas roturas consiste en la reinserción del tendón avulsionado en la tuberosidad bicipital del radio, pero a pesar de que todas las modalidades han sido extensamente estudiadas, sigue habiendo controversia al respecto. Las variantes son reinserción “anatómica” o “no anatómica”, abordaje a través de “2 incisiones” o “incisión anterior única” y los diferentes sistemas de fijación(35). En las reparaciones mediante incisión única (Figura 6), tanto la preparación del tendón como la reinserción se hace a través de una incisión longitudinal o transversa en la fosa antecubital aprovechando el canal tendinoso original. En la técnica de doble incisión, se realiza la recuperación y preparación del cabo tendinoso a través de una incisión limitada anterior y la reinserción en la tuberosidad se realiza a través de un segundo abordaje, en este caso posterior, sin exponer el cúbito para evitar la aparición de osificaciones heterotópicas dolorosas que pueden limitar la pronación y supinación del antebrazo. Normalmente, la reinserción a través de una incisión se realiza mediante fijación a la 2.ª cortical con un dispositivo de tipo “botón” (Figura 7), aunque también se ha descrito con implantes directos y con tornillos de biotenodesis, mientras que, si se opta por la reparación a través de doble incisión, la reinserción se suele realizar a través de túneles óseos. Debido a la íntima relación entre abordaje y sistema de fijación, es difícil establecer los riesgos y los beneficios de las distintas variantes de forma individual y todavía no existe consenso sobre el mejor método de reparación. De acuerdo con la bibliografía disponible y a pesar de que el abordaje mediante doble incisión parece reproducir mejor la inserción anatómica del tendón(36), se puede afirmar que, con pequeñas diferencias, la mayoría de las técnicas disponibles pueden ofrecer buenos resultados funcionales en la gran mayoría de los pacientes(35,37,38), siendo clave la posibilidad de la movilización temprana y evitar posibles complicaciones. En relación con estas últimas, no es desdeñable el porcentaje reflejado en la bibliografía, entre el 20 y el 25%. Las más frecuentes son la osificación heterotópica y la rigidez en el abordaje por doble incisión, y la neuroapraxia del nervio antebraquial cutáneo externo en el abordaje por incisión mínima, siendo los túneles óseos y el botón cortical los sistemas de fijación con menor tasa de complicación(39).
El tratamiento de las roturas crónicas es complejo por la posible migración proximal del tendón y la atenuación del mismo, la ocupación del túnel tendinoso nativo por cicatriz y las adherencias del nervio antebraquial cutáneo externo. Tradicionalmente, se ha creído que las reconstrucciones de las lesiones crónicas precisaban de un injerto tendinoso para evitar que una reparación primaria generara una limitación de la extensión. Hoy podemos afirmar que las reparaciones primarias de lesiones crónicas con el codo en flexión de hasta 90° pueden conseguir resultados satisfactorios a pesar de ser técnicamente demandantes(40,41). Un indicador de dicha posibilidad es que el lacerto fibroso se encuentre intacto, de tal manera que la migración proximal del tendón se vea frenada(16). En caso de que la reparación primaria no sea factible por gran retracción bicipital o por escasa longitud del muñón tendinoso, están descritas las reparaciones con diferentes sistemas de fijación tanto al hueso como a los restos del bíceps, mediante autoinjerto de isquiotibiales o aloinjerto de isquiotibiales y de Aquiles, con o sin pastilla ósea, con buenos resultados funcionales(41,42,43,44).
Tras la cirugía, es imprescindible seguir un protocolo de rehabilitación con el objetivo de optimizar la función del codo y que el paciente regrese a su actividad laboral o recreativa previa. Este protocolo debe ser seguro y efectivo y, para tal efecto, debe realizarse por fases, evitando alterar el proceso de cicatrización posquirúrgico(45). En la primera fase postoperatoria (0-6 semanas postoperatorias) se progresa en el balance articular según los hallazgos operatorios y el grado de retracción tendinosa, evitando la flexión y la supinación activas. No se debe progresar a la fase 2 en caso de persistencia del dolor o inflamación. En la fase 2 (6-12 semanas postoperatorias) se intenta mantener la mecánica escapulotorácica y se inicia el fortalecimiento de la extremidad afecta por medio de ejercicios isométricos e isotónicos de tríceps, potenciación de extensores y flexores de muñeca, y ejercicios de control postural. Se puede avanzar de fase si se consigue un balance articular completo y no doloroso de hombro, codo y muñeca sin discinesia escapulotorácica. El objetivo de la tercera fase (12-16 semanas postoperatorias) es aumentar la fuerza del miembro lesionado por medio de isométricos e isotónicos de bíceps y ejercicios de cadena cinética abierta y cerrada de hombro, además de estabilización escapular. En la fase 4 (+16 semanas postoperatorias) se continúa con la potenciación de la extremidad superior con el objetivo del retorno a la actividad física previa.
Figuras
Figura 2. Hook test anormal: el dedo engancha al tendón distal del bíceps revelando una rotura completa del mismo.
Figura 3. Imagen lateral de una rotura crónica del tendón del bíceps distal con masa muscular ascendida y adelgazamiento del perímetro distal del brazo.
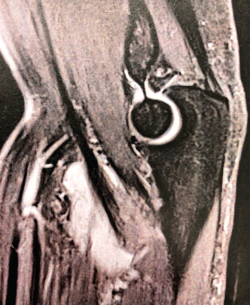
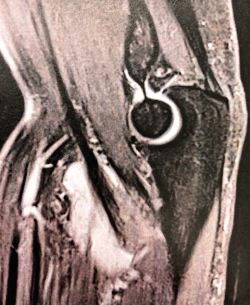
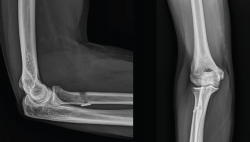
Figura 4. Corte sagital de resonancia nuclear magnética en el que se identifica una rotura completa del tendón del bíceps distal con 2 cm de retracción.
Figura 5. A: corte sagital de resonancia nuclear magnética en el que se identifica una lesión parcial del bíceps distal con engrosamiento de las fibras; B: imagen quirúrgica tras desinsertar la parte indemne.
Información del artículo
Cita bibliográfica
Autores
Santos Moros Marco
Servicio de Traumatología. Hospital MAZ. Zaragoza
Cirugía Ortopédica y Traumatología. Unidad de Miembro Superior. Hospital MAZ Zaragoza. Arthrosport Zaragoza
Editor asociado de REACA
Servicio de Traumatología y Cirugía Ortopédica. Hospital de la Mutua MAZ. Zaragoza
Óscar Jacobo Edo
Unidad de Cirugía de Hombro y Codo. Servicio de Traumatología. Hospital MAZ. Zaragoza. Arthrosport Zaragoza
Teresa del Olmo Hernández
Unidad de Miembro Superior, Servicio de Traumatología, Hospital MAZ, Zaragoza, España
Sara Gros Aspiroz
Unidad de Miembro Superior. Servicio de Cirugía Ortopédica y Traumatología. Hospital MAZ. Zaragoza. Arthrosport Zaragoza
José Luis Ávila Lafuente
Unidad de Cirugía de Hombro y Codo. Servicio de Traumatología. Hospital MAZ. Zaragoza
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Donaldson O, Vannet N, Gosens T, Kulkarni R. Tendinopathies Around the Elbow Part 2: Medial Elbow, Distal Biceps and Triceps Tendinopathies. Shoulder Elbow. 2014 Jan;6(1):47-56.
-
2Kelly MP, Perkinson SG, Ablove RH, Tueting JL. Distal biceps tendon ruptures: an epidemiological analysis using a large population database. Am J Sports Med. 2015;43:2012-7.
-
3Nesterenko S, Domire ZJ, Morrey BF, Sánchez-Sotelo J. Elbow strength and endurance in patients with a ruptured distal biceps tendon. J Shoulder Elbow Surg. 2010;19:184-9.
-
4Hetsroni I, Pilz-Burstein R, Nyska M, Back Z, Barchilon V, Mann G. Avulsion of the distal biceps brachii tendon in middle-aged population: is surgical repair advisable? A comparative study of 22 patients treated with either non-operative management or early anatomical repair. Injury. 2008;39:753-60.
-
5Eames MH, Bain GI, Fogg QA, van Riet RP. Distal biceps tendon anatomy: a cadaveric study. J Bone Joint Surg Am. 2007;89(5):1044-9.
-
6Brigido MK, De Maeseneer M, Morag Y. Distal biceps brachii. Semin Musculoskelet Radiol. 2013 Feb;17(1):20-7.
-
7Skaf AY, Boutin RD, Dantas RWM, Hooper AW, Muhle C, Chou DS, et al. Bicipitoradial bursitis: MR imaging findings in eight patients and anatomic data from contrast material opacification of bursae followed by routine radiography and MR imaging in cadavers. Radiology. 1999;212(1):111-6.
-
8Karanjia ND, Stiles PJ. Cubital bursitis. J Bone Joint Surg Br. 1988;70(5):832-3.
-
9Athwal GS, Steinmann SP, Rispoli DM. The distal biceps tendon: footprint and relevant clinical anatomy. J Hand Surg Am. 2007;32(8):1225-9.
-
10Jarrett CD, Weir DM, Stuffmann ES, Jain S, Miller MC, Schmidt CC. Anatomic and biomechanical analysis of the short and long head components of the distal biceps tendon. J Shoulder Elbow Surg. 2012;21:942-8.
-
11Van den Bekerom MP, Kodde IF, Aster A, Bleys RL, Eygendaal D. Clinical relevance of distal biceps insertional and footprint anatomy. Knee Surg Sports Traumatol Arthrosc. 2016 Jul;24(7):2300-7.
-
12Seiler JG, Parker LM, Chamberland PDC, Sherbourne GM, Carpenter WA. The distal biceps tendon. Two potential mechanisms involved in its rupture: arterial supply and mechanical impingement. J Shoulder Elbow Surg. 1995;4:149-56.
-
13Safran MR, Graham SM. Distal biceps tendon ruptures: Incidence, demographics, and the effect of smoking. Clin Orthop Relat Res. 2002;(404):275-83.
-
14Tjoumakaris FP, Bradley JP. Distal Biceps Injuries. Clin Sports Med. 2020 Jul;39(3):661-72.
-
15Frazier MS, Boardman MJ, Westland M, Imbriglia JE. Surgical treatment of partial distal biceps tendon ruptures. J Hand Surg Am. 2010;35:1111-4.
-
16Alentorn-Geli E, Assenmacher AT, Sánchez-Sotelo J. Distal biceps tendon injuries: a clinically relevant current concepts review. EFORT Open Rev. 2017 Mar 13;1(9):316-24.
-
17O’Driscoll SW, Goncalves LB, Dietz P. The hook test for distal biceps tendon avulsion. Am J Sports Med. 2007;35:1865-9.
-
18Abboud JA, Ricchetti E, Tjoumakaris FP, Bartolozzi AR, Hsu JE. The direct radial tuberosity compression test: a sensitive method for diagnosing partial distal biceps tendon ruptures. Curr Orthop Pract 2011;22(1):76-80.
-
19Bourne MH, Morrey BF. Partial rupture of the distal biceps tendon. Clin Orthop Relat Res. 1991;271:143-8.
-
20Lobo LG, Fessell DP, Miller BS, Kelly A, Lee JY, Brandon C, Jacobson JA. The role of sonography in differentiating full versus partial distal biceps tendon tears: correlation with surgical findings. AJR Am J Roentgenol. 2013;200:158-62.
-
21Lozano V, Alonso P. Sonographic detection of the distal biceps tendon rupture. J Ultrasound Med. 1995;14(5):389-91.
-
22Williams BD, Schweitzer ME, Weishaupt D, Lerman J, Rubenstein DL, Miller LS, Rosenberg ZS. Partial tears of the distal biceps tendon: MR appearance and associated clinical findings. Skeletal Radiol. 2001;30(10):560-4.
-
23Kalume Brigido M, De Maeseneer M, Jacobson JA, Jamadar DA, Morag Y, Marcelis S. Improved visualization of the radial insertion of the biceps tendon at ultrasound with a lateral approach. Eur Radiol. 2009;19(7):1817-21.
-
24Smith J, Finnoff JT, O’Driscoll SW, Lai JK. Sonographic evaluation of the distal biceps tendon using a medial approach: the pronator window. J Ultrasound Med. 2010;29(5):861-5.
-
25Devereaux MW, ElMaraghy AW. Improving the rapid and reliable diagnosis of complete distal biceps tendon rupture: A nuanced approach to the clinical examination. Am J Sports Med. 2013;41(9):1998-2004.
-
26Slouma M, Rahmouni S, Dhahri R, Litaiem N, Gharsallah I, Metoui L, Louzir B. Bicipitoradial bursitis: a diagnosis challenge! Clin Case Rep. 2020;8(11):2265-8.
-
27Giuffrè BM, Moss MJ. Optimal positioning for MRI of the distal biceps brachii tendon: flexed abducted supinated view. AJR Am J Roentgenol. 2004;182:944-6.
-
28Spence LD, Adams J, Gibbons D, Mason MD, Eustace S. Rice body formation in bicipito-radial bursitis: ultrasound, CT, and MRI findings. Skeletal Radiol. 1998;27:30-2.
-
29Espiga X, Alentorn-Geli E, Lozano C, Cebamanos J. Symptomatic bicipitoradial bursitis: a report of two cases and review of the literature. J Shoulder Elbow Surg. 2011 Mar;20(2):e5-9.
-
30Lui TH, Sit YK, Pan XH. Endoscopic Resection of the Bicipitoradial Bursa. Sports Med Arthrosc Rev. 2016 Mar;24(1):7-10.
-
31Giombini A, Innocenzi L, Di Cesare A, Di Salvo W, Fagnani F, Pigozzi F. Partial rupture of the distal biceps brachii tendon in elite water polo goalkeeper: a case report of conservative management. J Sports Med Phys Fitness. 2007;47:79-83.
-
32Kelly EW, Steinmann S, O’Driscoll SW. Surgical treatment of partial distal biceps tendon ruptures through a single posterior incision. J Shoulder Elbow Surg. 2003;12:456-61.
-
33Chillemi C, Marinelli M, De Cupis V. Rupture of the distal biceps brachii tendon:conservative treatment versus anatomic reinsertion-clinical and radiological evaluation after 2 years. Arch Orthop Trauma Surg. 2007;127:705-8.
-
34Hetsroni I, Pilz-Burstein R, Nyska M, Back Z, Barchilon V, Mann G. Avulsion of the distal biceps brachii tendon in middle-aged population: is surgical repair advisable? A comparative study of 22 patients treated with either non-operative management or early anatomical repair. Injury. 2008;39:753-60.
-
35Holt J, Preston G, Heindel K, Preston H, Hill G. Diagnosis and Management Strategies for Distal Biceps Rupture. Orthopedics. 2019 Nov 1;42(6):e492-e501.
-
36Hansen G, Smith A, Pollock JW, Werier J, Nairn R, Rakhra KS, et al. Anatomic repair of the distal biceps tendon cannot be consistently performed through a classic single-incision suture anchor technique. J Shoulder Elbow Surg. 2014;23:1898-904.
-
37Grewal R, Athwal GS, MacDermid JC, Faber KJ, Drosdowech DS, El-Hawary R, King GJW. Single versus double-incision technique for the repair of acute distal biceps tendon ruptures: a randomized clinical trial. J Bone Joint Surg Am. 2012;94-A:1166-74.
-
38Lang NW, Bukaty A, Sturz GD, Platzer P, Joestl J. Treatment of primary total distal biceps tendon rupture using cortical button, transosseus fixation and suture anchor: a single center experience. Orthop Traumatol Surg Res. 2018 Oct;104(6):859-63.
-
39Watson JN, Moretti VM, Schwindel L, Hutchinson MR. Repair techniques for acute distal biceps tendon ruptures: a systematic review. J Bone Joint Surg Am. 2014;96-A:2086-90.
-
40Morrey ME, Abdel MP, Sánchez-Sotelo J, Morrey BF. Primary repair of retracted distal biceps tendon ruptures in extreme flexion. J Shoulder Elbow Surg. 2014;23:679-85.
-
41Frank T, Seltser A, Grewal R, King GJW, Athwal GS. Management of chronic distal biceps tendon ruptures: primary repair vs. semitendinosus autograft reconstruction. J Shoulder Elbow Surg. 2019 Jun;28(6):1104-10.
-
42Sánchez-Sotelo J, Morrey BF, Adams RA, O’Driscoll SW. Reconstruction of chronic ruptures of the distal biceps tendon with use of an Achilles tendon allograft. J Bone Joint Surg Am. 2002 Jun;84(6):999-1005.
-
43Hallam P, Bain GI. Repair of chronic distal biceps tendon ruptures using autologous hamstring graft and the EndoButton. J Shoulder Elbow Surg. 2004 Nov-Dec;13(6):648-51.
-
44Phadnis J, Flannery O, Watts AC. Distal biceps reconstruction using an Achilles tendon allograft, transosseous EndoButton, and Pulvertaft weave with tendon wrap technique for retracted, irreparable distal biceps ruptures. J Shoulder Elbow Surg. 2016 Jun;25(6):1013-9.
-
45Logan CA, Shahien A, Haber D, Foster Z, Farrington A, Provencher MT. Rehabilitation following distal biceps repair. Int J Sports Phys Ther. 2019 Apr;14(2):308-17.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Síndrome por sobreuso en el codo del paciente laboral
- Biomecánica y exploración física del codo
- Epicondilitis lateral: ¿qué sabemos?
- Manejo del codo rígido en el medio laboral
- Lesiones del tendón distal del bíceps: diagnóstico y tratamiento
- Inestabilidad traumática aguda de codo
- Fracturas de húmero distal
- Fracturas del extremo proximal de cúbito y radio
- Neuropatías compresivas del codo
- Tratamiento rehabilitador de la epicondilitis basado en la evidencia científica
- Fractura aislada de coronoides asociada a inestabilidad rotatoria posteromedial. A propósito de un caso
- Reconstrucción del tendón del bíceps distal con aloinjerto de cadáver
- <em>Degloving</em> completo del miembro superior izquierdo. Caso ilustrado
Más en Google Scholar
Más en ORCID


Revista Española de Traumatología Laboral está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.