Epicondilitis (tendinopatía lateral de codo): estrategias de diagnóstico y clasificación
Epicondylitis, lateral elbow tendinopathy: diagnostic strategies and classification
Resumen:
Objetivo: la epicondilitis es un término de uso común que se refiere a un trastorno caracterizado por una tendinopatía de la musculatura que se inserta sobre el epicóndilo lateral del húmero distal. Por tanto, el término más apropiado para referirse a este problema debe ser tendinopatía lateral del codo. El objetivo es analizar algunos aspectos prácticos claves en el diagnóstico y la evaluación de esta patología, así como examinar las clasificaciones disponibles y las herramientas de evaluación de esta patología al alcance de los investigadores y clínicos, estableciendo recomendaciones específicas.
Material y método: se realizó una revisión narrativa de la literatura por parte del Grupo de Estudio de Lesiones Musculares y Tendinosas (GELMUT) de la Asociación Española de Artroscopia (AEA).
Conclusiones: en un paciente con dolor lateral de codo, en un primer episodio, con síntomas de corta evolución, la historia clínica y el examen físico son suficientes para el diagnóstico e iniciar tratamiento específico.
Si el paciente no mejora con el tratamiento pautado o presenta síntomas atípicos, se debe complementar el estudio con radiografía anteroposterior y lateral, y una ecografía. La resonancia magnética (RM) se indica cuando el paciente continúa con síntomas y la ecografía no muestra ningún hallazgo. La patología compresiva del nervio radial debe tenerse en consideración en tendinopatías resistentes al tratamiento conservador.
Se recomienda el empleo de la clasificación patofisiológica de Nirschl, dada su aplicabilidad clínico-quirúrgica en cirugías abiertas, y la de Baker, que permite la estratificación según los hallazgos intraoperatorios artroscópicos.
Se sugiere someter al paciente a 2 cuestionarios: uno específico de la patología del codo, el DASH (Disabilities of the Arm, Shoulder and Hand), y otro específico de la tendinopatía lateral del codo, el PRTEE (Patient Rated Tennis Elbow Evaluation), cuyo uso supone cierta limitación, a pesar de estar validado en varios idiomas, pues la versión en español no está publicada de forma oficial.
Abstract:
Objective: epicondylitis is a commonly used term that refers to a disorder characterized by a tendinopathy of the musculature that is inserted over the lateral epicondyle of the distal humerus. Therefore, the most appropriate term to refer to this problem should be lateral tendinopathy of the elbow. The objective is to analyze some key practical aspects in the diagnosis and evaluation of this pathology, as well as analyze the classifications and the evaluation tools of this pathology available to researchers and clinicians, establishing specific recommendations.
Material and method: a narrative review of the literature was conducted by the Grupo de Estudio de Lesiones Musculares y Tendinosas (GELMUT) of the Asociación Española de Artroscopia (AEA).
Conclusions: in a patient with lateral elbow pain, in a first episode, with symptoms of short evolution, the medical history and physical examination are sufficient for the diagnosis and to initiate specific treatment. If the patient does not improve with the prescribed treatment or has atypical symptoms, the study should be complemented with anteroposterior and lateral radiography, and an ultrasound. Magnetic resonance imaging (MRI) is indicated when the patient continues with symptoms and the ultrasound does not show any findings. Compressive pathology of the radial nerve has to be considered in tendinopathies resistant to conservative treatment.
The use of Nirschl pathophysiologic classification is recommended given its clinical and surgical applicability in open surgeries. Baker's classification allows for stratification according to intra-operative arthroscopic findings.
We suggest presenting the patient 2 questionnaires: one specific for the pathology of the elbow, the DASH (Disabilities of the Arm, Shoulder and Hand), and another specific for lateral tendinopathy of the elbow, the PRTEE (Patient Rated Tennis Elbow Evaluation), that although it is validated to several languages, Spanish version is not official, so its use entails a limitation.
Introducción
Epicondilitis es un término de uso común que, como los términos tendinitis lateral o codo de tenista, se refiere a un trastorno caracterizado por una tendinopatía de la musculatura que se inserta sobre el epicóndilo lateral del húmero distal(1). Por tanto, el término más apropiado para referirse a este problema y el que se usará a lo largo de este texto será tendinopatía lateral del codo(2). La persistencia del término epicondilitis se justifica históricamente y se mantiene en la clasificación CIE-10 (accesible en https://eciemaps.mscbs.gob.es/ecieMaps/browser/index_10_mc.html) y como término MeSH (Medical Subject Headings).
La tendinopatía lateral del codo es la causa más frecuente de consulta en patología no traumática de codo. Tiene una prevalencia del 1-3% en la población general y está asociada a pacientes en edad laboral entre los 20 y los 65 años, con un pico de incidencia entre los 40 y los 50 años. La prevalencia en estudios prospectivos en población laboral está entre 0,9 y 4,9 por 100 trabajadores/año(3,4). Por tanto, esta patología tiene un gran impacto socioeconómico.
Pese a su alta prevalencia e importancia existe controversia en aspectos clave del problema tales como: la fisiopatología implicada en el desarrollo de la lesión, los métodos de diagnóstico más apropiados, las estrategias de diagnóstico diferencial, la manera más adecuada de clasificar estos problemas, las herramientas que son más útiles para evaluar a los pacientes y las líneas de tratamiento más recomendables para su manejo.
El objetivo de esta revisión narrativa fue analizar algunos aspectos prácticos claves en el diagnóstico y la evaluación de esta patología, centrándose en el análisis de la información disponible sobre el abordaje clínico del sujeto con dolor lateral de codo, las pruebas diagnósticas y el diagnóstico diferencial. Asimismo, se analizaron las clasificaciones disponibles y las herramientas de evaluación de esta patología al alcance de los investigadores y clínicos. Por último, se presentan unas recomendaciones específicas referidas a estos temas según el criterio del Grupo de Estudio de Lesiones Musculares y Tendinosas (GELMUT) de la Asociación Española de Artroscopia (AEA).
Anamnesis y exploración
Para conseguir un diagnóstico adecuado y preciso en la patología que afecta a la región lateral del codo son fundamentales una historia clínica detallada y el examen físico. Se deben recoger en la historia clínica aspectos como la profesión, la dominancia, las actividades recreativas, las actividades cotidianas que reproducen la sintomatología, si existen antecedentes traumáticos, el inicio y la duración de los síntomas, si ha tenido episodios previos y el tratamiento realizado, así como el consumo de tabaco(5).
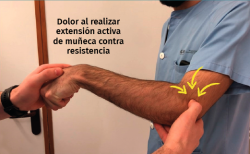
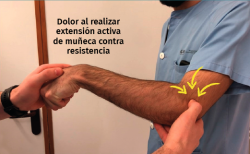
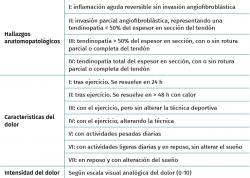
La mayor parte de los sujetos con tendinopatía lateral del codo se presentan con un dolor localizado en la parte anterior y proximal del epicóndilo lateral. Este dolor frecuentemente se irradia distalmente hacia la masa muscular del extensor común de los dedos. La frecuencia y la intensidad del dolor pueden variar, afectando a las actividades de la vida diaria y en algunas ocasiones interrumpiendo el sueño del paciente. El dolor típicamente se reproduce con la contracción contra resistencia de la musculatura extensora de la muñeca y los dedos (maniobra de Thompson) (Figura 1 y Vídeo, 0:00 min) o de la musculatura supinadora(6). Es conveniente realizar una evaluación objetiva del nivel de dolor mediante una escala visual analógica (EVA) o una escala numérica simple.
En la inspección del codo no suelen existir alteraciones características que nos hagan sospechar esta patología. En los casos en los que la enfermedad ha avanzado y existe una calcificación se puede observar una prominencia ósea sobre el epicóndilo lateral(6). Además, en los pacientes en los que se han realizado infiltraciones repetidas con corticosteroides, se puede identificar adelgazamiento o atrofia grasa y cutánea, y en menor medida atrofia muscular o signos de desinserción del tendón común extensor(6).
El rango de movilidad de la articulación del codo generalmente no está alterado, aunque en estadios avanzados la movilidad puede ser dolorosa, con dificultad para la extensión completa. En caso de aparición de bloqueo del rango de movilidad debemos descartar la existencia de otra entidad patológica que pueda estar afectando a la articulación(7).
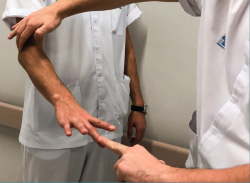
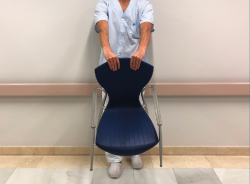
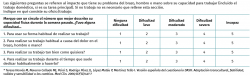
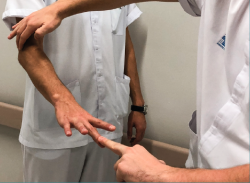
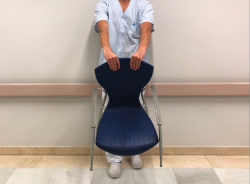
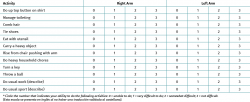
Se han descrito numerosos test específicos para la exploración de esta patología. El test de Thompson, nombrado anteriormente, es el más extendido. El test de Maudsley (Figura 2 y Vídeo, 0:18 min)(8) consiste en la aparición de dolor localizado en el epicóndilo al realizar extensión del tercer dedo contra resistencia (aunque puede aparecer en las compresiones nerviosas del nervio radial). En el test de la silla (Figura 3 y Vídeo, 0:36 min)(9) se pide al paciente que levante una silla con el antebrazo en pronación reproduciendo el dolor. En el test de Mill (Figura 4 y Vídeo, 0:53 min)(10) se realiza una extensión pasiva del codo del paciente con el antebrazo colocado en pronación y la muñeca flexionada, reproduciendo el dolor epicondilar. Además, se ha descrito la disminución en el test de fuerza de agarre en estos pacientes(11). En la Tabla 1 se presentan la sensibilidad y la especificidad de las distintas maniobras diagnósticas comentadas.
Métodos diagnósticos
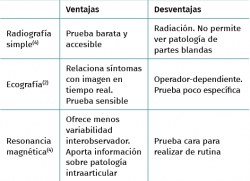
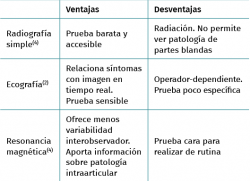
En general, el diagnóstico de la tendinopatía lateral del codo es eminentemente clínico. Las pruebas complementarias no se hacen de rutina, pero pueden ayudar a observar el alcance de la lesión y excluir otras causas de dolor en la cara lateral del codo(12). En la Tabla 2 se presentan las distintas técnicas diagnósticas disponibles con sus ventajas e inconvenientes.
Cuando los síntomas clínicos no están bien definidos, es útil recurrir a técnicas diagnósticas como la radiografía simple anteroposterior y lateral del codo, que debe realizarse de rutina en pacientes con síntomas de larga evolución para descartar posibles diagnósticos alternativos(13).
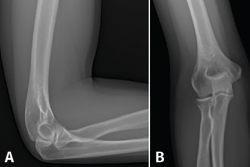
Las radiografías simples constituyen un método diagnóstico barato y accesible (Figura 5); con ellas se puede realizar la valoración de patologías óseas, como la osteocondritis disecante, diversas artropatías y la existencia de cuerpos libres. En casos de tendinopatías de larga evolución, se pueden llegar a ver calcificaciones de la inserción del extensor carpi radialis brevis (ECRB)(14).
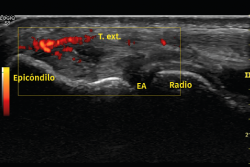
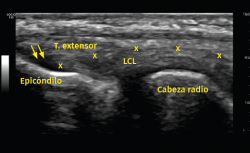
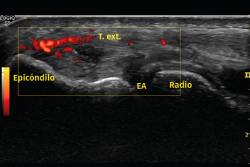
Otro método utilizado es la ecografía, que permite detectar cambios estructurales que afectan a los tendones (engrosamiento, adelgazamiento, áreas degenerativas intrasustancia y desgarros del tendón, por ejemplo), irregularidades óseas o depósitos de calcio(6) (Figura 6). Además, la exploración con Doppler color permite valorar la presencia de neovascularización (Figura 7). La ausencia de este hallazgo o de cambios en la estructura del tendón en las pruebas de imagen debe hacer dudar sobre el diagnóstico de tendinopatía lateral del codo(15). Tiene la ventaja de poder relacionar los síntomas del paciente con los hallazgos ecográficos en tiempo real pero, por otro lado, es operador-dependiente(12). Los estudios demuestran que esta prueba presenta una alta sensibilidad (72-88%), pero una baja especificidad (36-48,5%)(16).
figura6.png
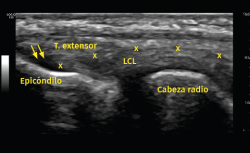
Figura 6. En este examen longitudinal del tendón extensor común (T. extensor), se describen los signos ecográficos de una epicondilopatía: el aumento de grosor del tendón y la pérdida de su patrón fibrilar con áreas de pequeña rotura en su interior (flechas). Imagen cedida por el Dr. Fernando Jiménez Díaz.
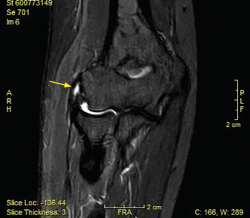
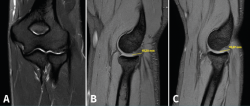
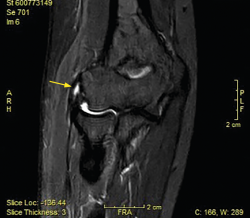
La resonancia magnética (RM) permite identificar cambios que incluyen el aumento de la señal del tendón dentro o alrededor de la inserción, engrosamiento del tendón o una discreta colección de líquido entre la cápsula lateral y el tendón extensor (Figura 8). La mayoría de los pacientes con síntomas de tendinopatía lateral crónica muestran cambios de señal en la RM y se ha podido relacionar la proporcionalidad entre la severidad de los cambios y la sintomatología del paciente(17). Ofrece ciertas ventajas frente al resto, como el hecho de que es más reproducible, reduce la variabilidad interobservador y ofrece más información acerca de la patología intraarticular(18). En ciertos entornos, sin problemas para obtener RM de calidad en periodos cortos de tiempo, se utiliza la RM para cuantificar el espesor de la lesión y la localización superficial o profunda de la misma y en función de dichos hallazgos planificar un abordaje abierto o artroscópico. En medios con dificultades para obtener RM en todas las sospechas de tendinopatía lateral de codo(19), la ecografía puede ser útil para diagnosticar de manera adecuada esta patología en la mayoría de los pacientes, lo que permite reservar la RM para pacientes con síntomas cuyos hallazgos ecográficos sean normales.(20).
Clasificación
Existen múltiples sistemas de clasificación de las tendinopatías del codo. El más sencillo distingue clásicamente según la localización en tendinopatía de codo lateral, medial o posterior. En este texto nos centraremos en la tendinopatía lateral. Para esta hay disponibles múltiples clasificaciones, que se exponen a continuación.
Clasificación de Nirschl(21)
Nirschl(21) propuso un sistema de estadificación o clasificación que comprendía la evaluación de los hallazgos anatomopatológicos (AP) y de las características y la intensidad del dolor que se presentan en la Tabla 3. Esta clasificación solo tiene valor pronóstico si se evalúan los 3 ítems juntos, ya que el estado histológico en el momento quirúrgico, por sí solo, no ofrece valor predictivo preoperatorio y únicamente cobra importancia en combinación con los otros 2 ítems, de tal manera que se puede establecer, en general, la siguiente correlación: los sujetos con niveles de dolor IV o V y EVA < 5 suelen presentar hallazgos AP de grado II o III, mientras aquellos con niveles más elevados (dolor de tipo VI y VII con EVA > 5) suelen corresponder con lesiones AP de tipo III o IV. Los estadios AP III y IV generalmente precisan de tratamiento quirúrgico, mientras que en estadios previos predomina el componente inflamatorio, por lo que suelen tener buena respuesta a medidas conservadoras.
Clasificación histológica de Bhabra(2)
Estos autores propusieron 4 grados de tendinopatía:
- Tendón sano: las fibras de colágeno de tipo 1 están organizadas en capas paralelas con ligeras ondulaciones. Los tenocitos son alargados y con distribución uniforme.
- Grado 1: las fibras de colágeno pierden la organización compacta y aumentan su ondulación. Existe un incremento relativo del colágeno de tipo 3 y mínima proliferación celular.
- Grado 2: existe un aumento de la proliferación y el agrupamiento celular, así como de la angiogénesis. Los núcleos celulares se redondean y las fibras de colágeno comienzan a fragmentarse.
- Grado 3: se inicia la apoptosis celular, hay un aumento de la migración celular y de la producción de metaloproteinasas. La matriz extracelular comienza a fracasar.
- Grado 4: existe un fallo estructural y mecánico.
Estos cambios histopatológicos se podrán correlacionar con imágenes en estudios de RM.
Clasificación de Walton según los hallazgos en la resonancia magnética(22)
Estos autores proponen un sistema de gradación según los hallazgos en la RM, tanto del grado de tendinosis como del grado de retracción del tendón desinsertado del epicóndilo (Figura 9):
figura9.png
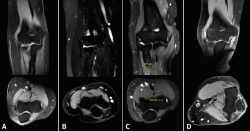
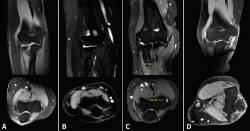
Figura 9. Imágenes de resonancia magnética que ilustran los grados de afectación tisular de la clasificación de Walton. Se pueden apreciar cortes coronales y axiales de tendinopatía del espesor del tendón sin rotura (A) y de los distintos grados de lesión con rotura de la inserción según su longitud de separación del epicóndilo; B: grado 1 (< 2 mm); C: grado 2 (2 a 5 mm); D: grado 3 (> 6 mm).
Según el grado de tendinosis:
- Grado 1. Normal-leve: baja intensidad de señal homogénea o pequeños focos de aumento de señal en el estudio de supresión grasa en T2.
- Grado 2. Moderada: aumento de señal moderado en T2.
- Grado 3. Severa: aumento de señal generalizado en el tendón en T2.
Según la longitud de separación de la rotura respecto al epicóndilo:
- Grado 1: 0-2 mm.
- Grado 2: 2-5 mm.
- Grado 3: > 6 mm.
Diversos estudios demuestran que la mayoría de los pacientes con diagnóstico de tendinopatía lateral crónica de codo presentan alteraciones de señal en imágenes de RM(23,24). Sin embargo, aunque estos hallazgos en RM sí parecen estar correlacionados con las alteraciones histológicas, la correlación entre el grado de alteración de la señal radiológica y la intensidad de los síntomas clínicos no está completamente establecida(25,26).
Clasificación de las calcificaciones epicondíleas de Shillito et al.(27)
Esta clasificación analiza la presencia o no de calcificaciones en la región del epicóndilo lateral y el patrón de las mismas:
- Tipo A: la calcificación presenta contacto óseo. Se subdivide a su vez según el tamaño determinado por la distancia desde el ápex hasta la zona más distal del epicóndilo, lo cual define el área de inserción del ECRB en: A1: < 50%; y A2: > 50%.
- Tipo B: calcificación de partes blandas sin contacto óseo insercional del ECRB.
La literatura describe una prevalencia de calcificaciones del 7-22% en los estudios de radiología simple(28). El empleo de la RM permite detectar una mayor prevalencia (hasta del 47%) de estas lesiones, aunque este hecho no parece estar relacionado con factores clínicos ni pronósticos, por lo que hay que evitar la sobreinterpretación de estos hallazgos.
Clasificación de los hallazgos artroscópicos de Baker et al.(29)
figura10.png
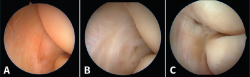
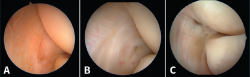
Figura 10. La clasificación de Baker de los hallazgos artroscópicos en la tendinopatía lateral del codo. A: tipo I, cápsula lisa sin irregularidades, inflamación y erosión en el tendón del músculo extensor carpi radialis brevis (ECRB), sin muestras de desgarro completo; B: tipo II, desgarros lineales o longitudinales en la cápsula por dentro de la superficie del origen del ECRB; C: tipo III, lesión y retracción capsular con avulsión parcial o total del tendón.
Baker et al.(29) describen 3 tipos de lesiones macroscópicas identificables mediante artroscopia exploradora de codo en los pacientes con epicondilitis (Figura 10):
- Tipo I: cápsula lisa sin irregularidades, inflamación y erosión en el tendón del músculo ECRB, sin muestras de desgarro completo.
- Tipo II: desgarros lineales o longitudinales en la cápsula por dentro de la superficie del origen del ECRB.
- Tipo III: lesión y retracción capsular con avulsión parcial o total del tendón del ECRB.
Aunque esta clasificación puede resultar útil a la hora de describir los cambios patológicos en la articulación, su valor pronóstico es limitado(30).
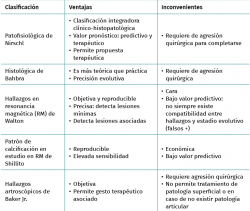
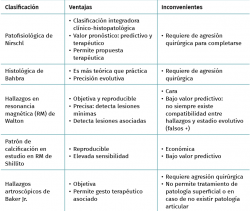
En la Tabla 4 se presentan las clasificaciones descritas con un resumen de sus ventajas e inconvenientes.
Diagnóstico diferencial
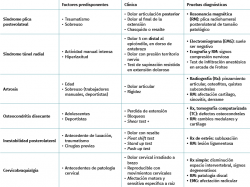
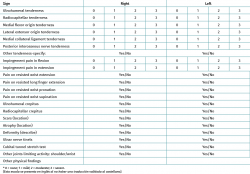
El diagnóstico diferencial de la tendinopatía lateral de codo se debe hacer con muchas entidades distintas. En la Tabla 5 se presenta un resumen del diagnóstico diferencial con los trastornos más frecuentes que causan síntomas en la zona.
Plica sinovial
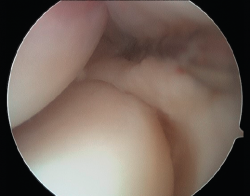
La presencia de una plica sinovial radiocapitelar patológica es una fuente potencial de dolor en la cara lateral del codo(31,32). Normalmente pueden existir plicas o pliegues de sinovial como remanente del desarrollo embrionario normal de la membrana sinovial(33). Estas plicas no tienen una función conocida y normalmente no causan ningún síntoma(34), excepto cuando el tejido se hipertrofia tras un traumatismo o por actividades repetitivas, produciendo roce en la articulación radiocapitelar durante el movimiento (Figura 11).
Para el diagnóstico diferencial con la tendinopatía lateral de codo, la exploración física típica será la que nos haga sospechar esta entidad, acompañada de algunos hallazgos en las pruebas de imagen.
Los principales síntomas diferenciales son dolor selectivo a la palpación en el soft point (el centro del triángulo formado por la cabeza del radio, el epicóndilo y la punta del olécranon) y en la parte posterior de la articulación radiocapitelar; además, puede asociar déficit de extensión, dolor posterolateral durante el final de la extensión y con la pronación-flexión. Los pacientes también pueden describir sensación de tirantez o resalte con la movilidad. Realizar un test de flexión-pronación (donde el examinador realiza flexión pasiva del codo pronado) puede reproducir un chasquido(32).
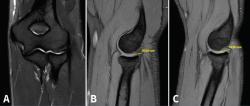
La RM permite visualizar un tejido similar a un menisco en la cara lateral de la articulación radiocapitelar que se interpone entre la cabeza radial y el capitellum (Figura 12). Las plicas pueden localizarse en el lado anterolateral, en el posterolateral o en ambos, siendo más frecuente la localización posterolateral. La RM nos permite medir su grosor, así como su longitud. El grosor medio de las plicas patológicas suele estar en torno a 3,7 ± 1,0 mm, que es significativamente más grueso que el valor de una plica normal (1,8 ± 1,4 mm)(6). La longitud del pliegue medida en coronal y sagital (9,4 ± 1,6 y 8,2 ± 1,7 mm, respectivamente) también es mayor que los valores normales (3,9 ± 1,5 y 4,3 ± 1,5 mm)(35). Se debe tener en cuenta que no todas las plicas son patológicas ni sintomáticas, independientemente de su tamaño. Es necesario apreciar edema en el tejido que conforma la plica o a su alrededor y tener una clínica compatible. La artrorresonancia puede ser de utilidad en caso de dudas.
Neuropatía del nervio interóseo posterior/Síndrome del túnel radial
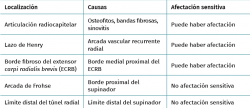
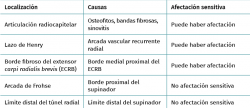
El síndrome del túnel radial (STR) es un síndrome doloroso por compresión del nervio radial o del nervio interóseo posterior (NIOP) en el tercio proximal del antebrazo que supone un reto de diagnóstico diferencial con la tendinopatía lateral del codo por la cercanía anatómica, por presentar sintomatología común y porque a pesar de que el STR se puede presentar de forma aislada, también pueden coexistir. El túnel radial se extiende unos 5 cm desde la articulación radiocapitelar hasta sobrepasar el límite distal de la inserción proximal del supinador corto(36). Existen 5 lugares de potencial compresión del nervio radial, aunque la causa más frecuente de neuropatía es por compresión del NIOP en la arcada de Frohse(36,37). (Tabla 6).
Los estudios neurofisiológicos suelen arrojar como resultado falsos negativos y no existen hallazgos específicos que permitan un diagnóstico, salvo la identificación de cambios de denervación o en las unidades motoras funcionantes que únicamente aparecen en neuropatías compresivas muy severas(37). Por otro lado, las pruebas de imagen como la RM o la ecografía pueden demostrar signos de compresión en la arcada de Frohse tales como edema por denervación y atrofia del supinador y de los músculos inervados por el NIOP(38).
Dado que los estudios neurofisiológicos y de imagen pueden no ser concluyentes, la exploración física adquiere una importancia capital. Determinar el lugar exacto del dolor es primordial a la hora de realizar un diagnóstico diferencial. La principal característica clínica de un STR es el dolor y la sensibilidad al aplicar presión sobre la trayectoria del nervio radial localizado a unos 5 cm distal al epicóndilo lateral(39). En el caso en el que el paciente asocie sintomatología parestésica en el territorio del nervio radial, hay que considerar la posibilidad de compresión del mismo, proximal a la arcada de Frohse, tal y como queda descrito en la Tabla 6.
Otros 2 test aceptados para confirmar el diagnóstico incluyen el aumento del dolor en supinación resistida de antebrazo con el codo en extensión (lo que aumenta la activación del supinador largo, disminuyendo la del bíceps) y el aumento de dolor en el tercio proximal, dorsal y radial del antebrazo con la extensión resistida del tercer dedo. El test de los 9 puntos de Loch puede ser de utilidad a la hora de establecer el diagnóstico(40). La realización de un bloqueo anestésico del NIOP bajo control ecográfico evitando su difusión hacia el epicóndilo lateral puede ayudar en el diagnóstico diferencial.
Artrosis del compartimento lateral
La artrosis de codo es un proceso poco común (2-3%). Puede ser primaria o secundaria. La principal causa es postraumática, por antecedentes de fractura de la cúpula radial o el capitellum y por microtraumatismos repetidos, compartiendo factores de riesgo con la tendinopatía lateral de codo: es frecuente en trabajadores manuales y deportistas(41). El proceso degenerativo usualmente comienza en el compartimento lateral, siendo la lesión en el cartílago más severa en la articulación radiocapitelar que en la ulnotroclear(41,42).
Los principales síntomas son dolor y rigidez articular, con limitación del arco de movilidad. La radiología simple muestra hallazgos como pinzamiento del espacio articular radiohumeral, osteofitos, quistes subcondrales y cuerpos libres. Con la RM se puede comprobar la afectación cartilaginosa y la presencia de hipertrofia sinovial con derrame articular.
Osteocondritis disecante del capitellum
Se trata de una lesión localizada del capitellum en la que se produce una fragmentación entre el cartílago articular y el hueso subcondral. Afecta a adolescentes mayores de 10 años, casi exclusivamente en el brazo dominante, que llevan a cabo actividades que incluyan levantamientos del miembro superior por encima de la cabeza(43).
Se presenta característicamente como un dolor insidioso en la cara lateral del codo relacionado con la actividad física o con la extensión máxima. Precozmente, se pierde extensión, pudiendo presentar bloqueos, sensación de enganche o crepitación si existen cuerpos libres intraarticulares. En casos avanzados, puede producir una contractura en flexión de unos 15-30°. El shear test, en el que se realiza una extensión contra resistencia y pronación completa de la mano, reproduce los síntomas(44).
Las pruebas complementarias permiten establecer el diagnóstico diferencial. La radiografía simple con proyecciones anteroposterior, a 45° de flexión y lateral permite observar el defecto óseo. La ecografía puede identificar lesiones asintomáticas o mínimamente sintomáticas. La tomografía computarizada permite valorar el desplazamiento, la morfología de la lesión, así como la presencia y el tamaño de los cuerpos libres, mientras que la RM caracteriza las lesiones en su etapa inicial resaltando los cambios en la médula ósea o la fragmentación del cartílago(43,44,45,46).
Inestabilidad posterolateral rotatoria
La inestabilidad posterolateral rotatoria (IPLR) consiste en un desplazamiento anómalo del cúbito en las 3 dimensiones junto a un desplazamiento en valgo de la tróclea humeral, de tal forma que, al flexionar el codo, el cúbito sufre una supinación anormal sobre el húmero y la cabeza radial se subluxa hacia posterior, desplazándose ambos en rotación externa y en valgo(47) como consecuencia de la lesión del complejo ligamentoso externo, principalmente del ligamento colateral lateral cubital.
Normalmente, aparece como resultado de un traumatismo que combina compresión axial + supinación + valgo sobre el codo(48); por tanto, debemos sospechar una IPLR en pacientes con historia de luxación de codo reducida espontáneamente o tratada de forma conservadora(49). También aparece en pacientes con traumatismos de repetición, fracturas previas de cabeza radial o coronoides, secuelas de fracturas supracondíleas de la infancia(50) y pacientes con laxitud ligamentosa(51).
La asociación entre tendinopatía lateral del codo e IPLR está bien definida: la cronificación de la primera puede producir cambios degenerativos que se ven empeorados por infiltraciones repetidas con corticoides, dando lugar a un aumento del estrés y/o la lesión del complejo ligamentoso externo(6). Existe también la posibilidad de la aparición de una IPLR como iatrogenia tras el tratamiento quirúrgico de la tendinopatía lateral del codo y de otros procesos.
Los pacientes con IPLR, además de episodios francos de luxación, pueden referir dolor mecánico e historia de bloqueos y chasquidos cuando alcanzan la mitad del arco de extensión con el antebrazo en supinación(47).
La exploración física debe ir dirigida a reproducir los síntomas de inestabilidad y, con frecuencia, las maniobras simples de varo y valgo no provocan inestabilidad alguna. Para ello, un test esencial es el de pivot shift posterolateral: con el paciente en decúbito supino y la extremidad por encima de la cabeza, se estabiliza el hombro en rotación externa (para poder valorar el codo de forma independiente) y se extiende y supina el codo. Desde esta posición, flexionaremos lentamente el codo mientras aplicamos carga axial. El test será positivo si provocamos una subluxación rotatoria del codo, siendo visible la cabeza radial subluxada a posterior junto a una depresión de la piel proximal a la propia cabeza radial. Al aumentar la flexión por encima de 40°, la cabeza radial se reducirá produciendo un brusco chasquido que puede ser más evidente que la subluxación inicial. La aprensión del paciente a que sigamos con la prueba también se considera un resultado positivo. En ocasiones, la subluxación es difícil de conseguir o es mínima y puede requerir que la exploración se realice bajo sedación(47). El stand-up test consiste en hacer que el paciente intente levantarse de una silla con las manos apoyadas en los brazos de la misma y en supinación neutra, aplicando carga axial sobre el codo mientras se ejerce fuerza para levantarse. El test es positivo si la cabeza radial se subluxa o el paciente manifiesta aprensión(52). En el tabletop test se pide al paciente que apoye sus manos en el borde de una mesa en supinación máxima de antebrazos y con los codos en flexión. Entonces se solicita al paciente que ejerza carga axial intentando levantarse de esa posición de flexión extendiendo los codos. El test es positivo si aparece aprensión a 40° de flexión o si desaparece la aprensión al ejercer presión sobre la cabeza radial por parte del examinador.
En cuanto a las pruebas diagnósticas de imagen, la radiografía simple sirve para descartar fracturas asociadas o comprobar la correcta reducción tras una luxación aguda. La fluoroscopia permite confirmar la subluxación de la cabeza radial durante la realización de los test diagnósticos y mediante la RM se puede objetivar una avulsión aguda o crónica de este complejo ligamentoso lateral.
En relación con la inestabilidad de codo y su diagnóstico diferencial con la tendinitis lateral de codo, debemos añadir el concepto de SMILE (symptomatic minor instability of the lateral elbow)(53), consistente en una microinestabilidad o inestabilidad menor lateral cuya exploración en consulta es compleja y requiere de exploración meticulosa de la estabilidad del complejo ligamentoso externo bajo anestesia, tal y como se ha indicado anteriormente, y exploración artroscópica minuciosa del compartimento lateral del codo.
Cervicobraquialgia
La patología cervical con afectación de las raíces nerviosa C5 y C6 puede causar dolor en la cara lateral del codo y el antebrazo. Se debe sospechar cuando aparece dolor cervical asociado al dolor irradiado al brazo y el antebrazo. El dolor es reproducible con movimientos activos y pasivos de la columna cervical. Puede asociar afectación motora y sensitiva en el territorio específico de la raíz afectada, con reflejos osteotendinosos alterados.
La radiografía simple permite objetivar signos de artrosis cervical. La RM muestra discopatías, compresiones medulares y radiculares. La electromiografía confirma radiculopatía.
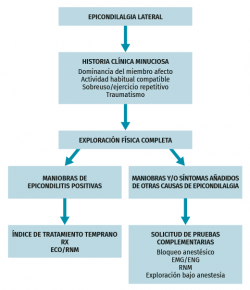
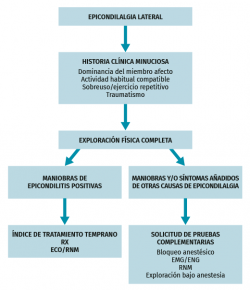
Algoritmo de actuación ante epicondilalgia (Figura 13)
Escalas de valoración funcional para la evaluación de la tendinopatía lateral de codo
Las escalas de valoración clínico-funcional presentan gran importancia, puesto que permiten conocer de forma objetiva, por parte del profesional sanitario, parámetros tales como el estado de salud, el rango de movilidad y/o el dolor del paciente, así como aportar datos subjetivos de la satisfacción del mismo antes y después de una intervención terapéutica. Se recomienda realizar un cuestionario genérico y otro específico al abordar cualquier patología(54). En el primero de ellos, se valora el estado de salud en todo tipo de población y el segundo se realiza para una condición específica, ya sea de edad, enfermedad, población o función. En nuestro caso, el cuestionario específico utilizado será aquel relacionado con la tendinopatía lateral del codo.
El SF-12(54), como versión reducida del SF-36, es un buen ejemplo de cuestionario genérico, ya que permite obtener una visión general del estado de salud del paciente. Tiene el inconveniente de que su evaluación no es trivial, requiriendo de un software específico. Por citar otros ejemplos similares, el Nottingham Health Profile hace un cuestionario rápido con respuestas de sí/no y el EuroQol valora la calidad de vida.
Existen multitud de escalas funcionales de codo. Los resultados de una intervención vienen condicionados no solamente por parámetros objetivos, sino también por factores psicosociales del paciente. De forma inversa, se ha apuntado que pueden alcanzarse niveles de satisfacción del paciente idénticos en resultados clínico/funcionales variables(55). Por todo ello, las escalas se dividen en aquellas realizadas por el facultativo para cuantificar en términos objetivos la situación final del paciente y aquellas subjetivas de valoración del resultado por parte del enfermo(55,56).
La mayoría han terminado por englobar ambos aspectos para recoger con mayor fiabilidad un resultado comparable entre pacientes.
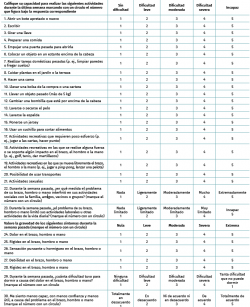
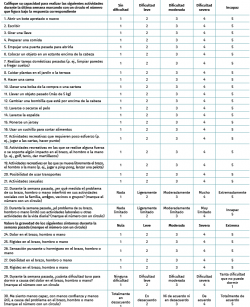
El cuestionario DASH(57). (Disability of Arm, Shoulder and Hand) es el cuestionario más empleado para la valoración global de la extremidad superior. Desarrollado conjuntamente por el Instituto de Salud y Trabajo y la American Academy of Orthopaedic Surgeons (AAOS), consta de 30 preguntas, a las que se añaden 2 módulos adicionales dirigidos a deportistas, artistas u otros trabajadores cuyas demandas funcionales excedan las valoradas por el cuestionario DASH. Presenta una aceptable correlación con la SF-36, por lo que podría servir en la valoración del estado general de salud. Hay una versión reducida de este cuestionario, el Quick-DASH. En ambas la puntuación varía de 0 a 100 (consiguiendo el grado máximo de incapacidad la puntuación más alta) y están traducidas y validadas al castellano(58). Se ha encontrado una elevada correlación entre las puntuaciones de los cuestionarios DASH y Quick-DASH, si bien se recomienda la versión extendida siempre que sea posible. Presentan buena reproducibilidad y gran sensibilidad a pequeños cambios (Tabla 7).
La escala funcional de la Clínica Mayo(59,60) (Mayo Elbow Performance Index –MEPI–) fue publicada por Morrey en 1993. Evalúa el dolor, el arco de movimiento en flexoextensión del codo, la estabilidad de este y la limitación de la actividad de la vida diaria. Las puntuaciones próximas a 100 se consideran excelentes, mientras que las inferiores a 60 se consideran pobres. Entre ambas, un resultado bueno oscila entre 89 y 75, y uno regular, de 74 a 60. Se han introducido hasta 3 variantes posteriores de esta escala. En la página web de la Sociedad Española de Cirugía de Hombro y Codo (SECHC) se encuentra una versión traducida al castellano, si bien no está validada en este idioma (Tabla 8).
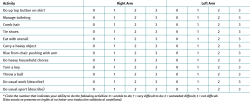
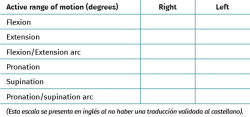
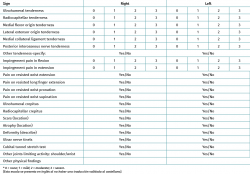
La escala ASES-E56 (American Shoulder and Elbow Surgeons-Elbow) es una escala de valoración del codo que puede emplearse para cualquier patología del mismo, sin importar el diagnóstico. Consta de una primera parte que evalúa el dolor, la función y la satisfacción que percibe el paciente tras un procedimiento, y una segunda parte en la que el cirujano ortopédico debe constatar el rango de movilidad, la estabilidad, la fuerza y ciertos datos clínicos objetivos adicionales. Actualmente, no se encuentra traducida ni validada al castellano (Tabla 9).
La Patient Rated Tennis Elbow Evaluation (PRTEE)(61) es, a diferencia de las anteriores, estrictamente subjetiva y está dividida en 2 partes: la primera cuestiona al paciente sobre la cantidad y la frecuencia de su dolor; la segunda, relativa al apartado funcional, sobre la afectación de sus actividades diarias. Es una escala rápida, reproducible, fiable y sensible al cambio(62), además de estar desarrollada para la patología que nos concierne. Se encuentra traducida, pero no validada, al castellano(63) (Tabla 10).
A las escalas ya comentadas, podrían añadirse la Liverpool Elbow Score (LES), la de Broberg y Morrey, el Hospital for Special Surgery (HSS) Scoring System(64) o la Oxford Elbow Score, si bien son menos empleadas en la literatura.
Hace más de 20 años se publicó una de las primeras comparativas entre sistemas de evaluación(65), pero parte de la problemática citada en ese artículo se mantiene vigente: la ausencia de estandarización de un sistema único, a lo que se añade la falta de validación y/o de traducción de varias escalas a nuestro idioma. Cabe recordar que la mera traducción no implica la validación de un sistema. Asimismo, el empleo de tiempo adicional en consultas externas en una patología tan frecuente es necesario para llevarlas a cabo.
Conclusiones
Exploración, técnicas diagnósticas y diagnóstico diferencial
Ante un paciente que presenta dolor en la cara lateral del codo, en un primer episodio, con síntomas de corta evolución, la historia clínica y el examen físico serán suficientes para el diagnóstico y se iniciará el tratamiento específico.
Si el paciente no mejora con el tratamiento pautado o presenta síntomas atípicos, se debe complementar el estudio con pruebas diagnósticas: una radiografía anteroposterior y lateral, y una ecografía(1,66), que permite confirmar el diagnóstico y excluir otros problemas en la mayoría de los casos. La RM se indica solo en caso de que el paciente continúe con síntomas y la ecografía no muestre hallazgos reseñables. Las patologías descritas en el diagnóstico diferencial deben ser valoradas en tendinopatías resistentes al tratamiento conservador.
Clasificación
Tras la presentación de las distintas clasificaciones propuestas, recomendamos el empleo de la patofisiológica de Nirschl, dada su aplicabilidad clínico-quirúrgica en cirugías abiertas, y la de Baker Jr., que permite la estratificación según los hallazgos intraoperatorios artroscópicos. Sin embargo, ambas tienen valor limitado, ya que la clasificación de Baker no ha demostrado correlacionarse con el pronóstico y la clasificación de Nirschl requiere del examen histológico para tener valor pronóstico.
Escalas de valoración
Sugerimos someter al paciente a 2 cuestionarios: uno específico de la patología del codo, el DASH, que también muestra correlación con el estado global de salud, aunando así el apartado genérico; y otro específico de la tendinopatía lateral del codo, el PRTEE, si bien consideramos necesaria la validación en castellano de este último, pues el no estar validado al castellano supone una limitación importante de valoración y validación de resultados.
Material adicional
Se puede consultar el vídeo que acompaña a este artículo en: https://youtu.be/DyX8gAFAce0
Figuras
Figura 1. Maniobra de Thompson. Aparición de dolor en el epicóndilo lateral al realizar extensión contra resistencia de la muñeca y los dedos con el codo flexionado a 90°.
Figura 2. Test de Maudsley. Aparición de dolor en el epicóndilo lateral al realizar la extensión del tercer dedo contra resistencia.
Figura 4. Test de Mill. Dolor en el epicóndilo lateral con la extensión pasiva del codo con el antebrazo en pronación y la muñeca flexionada.
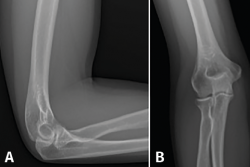
Figura 5. Radiografía anteroposterior y lateral del codo. Habitualmente, no muestran ninguna alteración, salvo en casos de larga evolución en los que se pueden ver calcificaciones del extensor carpi radialis brevis.
Figura 6. En este examen longitudinal del tendón extensor común (T. extensor), se describen los signos ecográficos de una epicondilopatía: el aumento de grosor del tendón y la pérdida de su patrón fibrilar con áreas de pequeña rotura en su interior (flechas). Imagen cedida por el Dr. Fernando Jiménez Díaz.
Figura 7. En otra imagen del mismo paciente, al aplicar el Doppler potencia se aprecia un aumento de la vascularización. Imagen cedida por el Dr. Fernando Jiménez Díaz.
Figura 8. Cambios vistos en resonancia magnética en paciente con dolor en la cara lateral del codo. Aumento de la señal del tendón dentro (flecha) o alrededor de la inserción, engrosamiento del tendón y una discreta colección de líquido entre el ligamento colateral lateral.
Figura 9. Imágenes de resonancia magnética que ilustran los grados de afectación tisular de la clasificación de Walton. Se pueden apreciar cortes coronales y axiales de tendinopatía del espesor del tendón sin rotura (A) y de los distintos grados de lesión con rotura de la inserción según su longitud de separación del epicóndilo; B: grado 1 (< 2 mm); C: grado 2 (2 a 5 mm); D: grado 3 (> 6 mm).
Figura 10. La clasificación de Baker de los hallazgos artroscópicos en la tendinopatía lateral del codo. A: tipo I, cápsula lisa sin irregularidades, inflamación y erosión en el tendón del músculo extensor carpi radialis brevis (ECRB), sin muestras de desgarro completo; B: tipo II, desgarros lineales o longitudinales en la cápsula por dentro de la superficie del origen del ECRB; C: tipo III, lesión y retracción capsular con avulsión parcial o total del tendón.
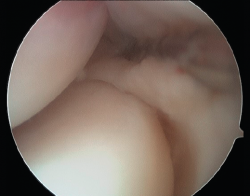
Figura 11. Imagen artroscópica de un codo derecho desde el portal anteromedial. Se aprecia una plica posterolateral.
Figura 12. Imágenes de resonancia magnética de un codo izquierdo. Se aprecia una plica posterolateral de codo en el plano coronal (A) y en el plano sagital (B y C).
Tablas
Tabla 1. Sensibilidad y especificidad de pruebas diagnósticas y maniobras de exploración en tendinopatía lateral del codo
Tabla 4. Ventajas e inconvenientes de las clasificaciones disponibles para tendinopatía lateral de codo
Tabla 5. Principales entidades con las que se establece el diagnóstico diferencial de la tendinopatía lateral del codo
Tabla 7A. Cuestionario DASH (Disability of Arm, Shoulder and Hand) traducido y validado al castellano*, así como sus 2 módulos opcionales
Tabla 8. Escala MEPS (Mayo Elbow Performance Score). Sociedad Española de Cirugía de Hombro y Codo (máximo 100 puntos)
Tabla 9B. Escala ASES-E (American Shoulder and Elbow Surgeons-Elbow). Patient self-evaluation: function*
Tabla 9E. Escala ASES-E (American Shoulder and Elbow Surgeons-Elbow). Physician assessment: strength*
Información del artículo
Cita bibliográfica
Autores
Santos Moros Marco
Servicio de Traumatología. Hospital MAZ. Zaragoza
Cirugía Ortopédica y Traumatología. Unidad de Miembro Superior. Hospital MAZ Zaragoza. Arthrosport Zaragoza
Editor asociado de REACA
Servicio de Traumatología y Cirugía Ortopédica. Hospital de la Mutua MAZ. Zaragoza
Cristina Victoria Asenjo Gismero
Equipo +Qtrauma. Hombro y Codo. Hospital Beata María Ana. Madrid
Unidad de Miembro Superior. Hospital FREMAP Majadahonda. Madrid
Cirugía Ortopédica y Traumatología, Hospital ASEPEYO, Coslada, Madrid, España
Gabriel del Monte Bello
Unidad de Hombro y Codo. Hospital Fraternidad-Muprespa. Madrid
Hospital Quirón Juan Bravo. Madrid
Hospital Monográfico Asepeyo. Coslada, Madrid
Andrea Paniagua González
Unidad de Hombro y Codo. Hospital Fraternidad-Muprespa Habana. Madrid
Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Miguel Jiménez Fermín
Unidad de Traumatología. Hospital Monográfico Asepeyo Coslada. Madrid
Gonzalo Pintado López
Hospital Universitario del Henares. Coslada, Madrid
Raquel Ruiz Díaz
Servicio de Cirugía Ortopédica y Traumatología, Hospital Universitario Ramón y Cajal, Madrid, España
Rosa Ezquerro Cortés
Hospital Universitario Ramón y Cajal. Madrid
Hospital General Nuestra Señora del Prado. Talavera de la Reina, Toledo
Ignacio de Rus Aznar
Servicio de Cirugía Ortopédica y Traumatología. Clinica CEMTRO. Madrid
Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Servicio de Cirugía Ortopédica y Traumatología. Hospital Monográfico Asepeyo Coslada. Madrid
Hospital Universitario de Torrejón. Madrid
Jorge Díaz Heredia
Cirugía Ortopédica y Traumatología. Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Clínica La Antigua. Guadalajara
Editor asociado de REACA
Miguel Ángel Ruiz Ibán
Cirugía Ortopédica y Traumatología. Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Director de REACA
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Lenoir H, Mares O, Carlier Y. Management of lateral epicondylitis. Orthop Traumatol Surg Res. 2019 Dec;105(8S):S241-S246.
-
2Bhabra G, Wang A, Ebert JR, Edwards P, Zheng M, Zheng MH. Lateral Elbow Tendinopathy: Development of a Pathophysiology-Based Treatment Algorithm. Orthop J Sports Med. 2016;4(11):2325967116670635.
-
3Sanders TL Jr., Maradit Kremers H, Bryan AJ, Ransom JE, Smith J, Morrey BF. The epidemiology and health care burden of tennis elbow: a population-based study. Am J Sports Med. 2015;43(5):1066-71.
-
4Shiri R, Viikari-Juntura E. Lateral and medial epicondylitis: role of occupational factors. Best Pract Res Clin Rheumatol. 2011;25(1):43-57.
-
5Taylor SA, Hannafin JA. Evaluation and management of elbow tendinopathy. Sports Health. 2012;4(5):384-93.
-
6Vaquero-Picado A, Barco R, Antuna SA. Lateral epicondylitis of the elbow. EFORT Open Rev. 2016;1(11):391-7.
-
7Orchard J, Kountouris A. The management of tennis elbow. BMJ. 2011;342:d2687.
-
8McCallum SD, Paoloni JA, Murrell GA. Five-year prospective comparison study of topical glyceryl trinitrate treatment of chronic lateral epicondylosis at the elbow. Br J Sports Med. 2011;45(5):416-20.
-
9Gardner RC. Tennis elbow: diagnosis, pathology and treatment. Nine severe cases treated by a new reconstructive operation. Clin Orthop Relat Res. 1970;72:248-53.
-
10Saroja G, Aseer PAL, Venkata Sai PM. Diagnostic accuracy of provocative tests in lateral epicondylitis. Int J Physiother Res. 2014;11;2(6):815-82.
-
11Lee S, Ko Y, Lee W. Changes in pain, dysfunction, and grip strength of patients with acute lateral epicondylitis caused by frequency of physical therapy: a randomized controlled trial. J Phys Ther Sci. 2014;26(7):1037-40.
-
12Cha YK, Kim SJ, Park NH, Kim JY, Kim JH, Park JY. Magnetic resonance imaging of patients with lateral epicondylitis: relationship between pain and severity of imaging features in elbow joints. Acta Orthop Traumatol Turc. 2019;53(5):366-71.
-
13Lenoir H, Mares O, Carlier Y. Management of lateral epicondylitis. Orthop Traumatol Surg Res. 2019 Dec;105(8S):S241-S246.
-
14Duncan J, Duncan R, Bansal S, Davenport D, Hacker A. Lateral epicondylitis: the condition and current management strategies. Br J Hosp Med (Lond). 2019;80(11):647-51.
-
15Du Toit C, Stieler M, Saunders R, Bisset L, Vicenzino B. Diagnostic accuracy of power Doppler ultrasound in patients with chronic tennis elbow. Br J Sports Med. 2008;42(11):872-6.
-
16Levin D, Nazarian LN, Miller TT, O'Kane PL, Feld RI, Parker L, et al. Lateral epicondylitis of the elbow: US findings. Radiology. 2005;237(1):230-4.
-
17Qi L, Zhang YD, Yu RB, Shi HB. Magnetic Resonance Imaging of Patients With Chronic Lateral Epicondylitis: Is There a Relationship Between Magnetic Resonance Imaging Abnormalities of the Common Extensor Tendon and the Patient's Clinical Symptom? Medicine (Baltimore). 2016;95(5):e2681.
-
18Ahmad Z, Siddiqui N, Malik SS, Abdus-Samee M, Tytherleigh-Strong G, Rushton N. Lateral epicondylitis: a review of pathology and management. Bone Joint J. 2013;95-B(9):1158-64.
-
19Savnik A, Jensen B, Norregaard J, Egund N, Danneskiold-Samsoe B, Bliddal H. Magnetic resonance imaging in the evaluation of treatment response of lateral epicondylitis of the elbow. Eur Radiol. 2004;14(6):964-9.
-
20Miller TT, Shapiro MA, Schultz E, Kalish PE. Comparison of sonography and MRI for diagnosing epicondylitis. J Clin Ultrasound. 2002;30(4):193-202.
-
21Nirschl RP. Elbow tendinosis. Tennis elbow. Clin Sports Med. 1992;11.
-
22Walton MJ, Mackie K, Fallon M, Butler R, Breidahl W, Zheng MH, Wang A. The reliability and validity of magnetic resonance imaging in the assessment of chronic lateral epicondylitis. J Hand Surg Am. 2011;36(3):475-9.
-
23Van Kollenburg JA, Brouwer KM, Jupiter JB, Ring D. Magnetic resonance imaging signal abnormalities in enthesopathy of the extensor carpi radialis longus origin. J Hand Surg Am. 2009;34(6):1094-8.
-
24Pasternack I, Tuovinen EM, Lohman M, Vehmas T, Malmivaara A. MR findings in humeral epicondylitis. A systematic review. Acta Radiol. 2001;42(5):434-40.
-
25Devitt D, Koike Y, Doherty GP, Ramachandran N, Dinh L, Uhthoff HK, et al. The ability of ultrasonography, magnetic resonance imaging and bone mineral densitometry to predict the strength of human Achilles' tendons. Arch Phys Med Rehabil. 2009;90(5):756-60.
-
26Khan KM, Forster BB, Robinson J, Cheong Y, Louis L, Maclean L, Taunton JE. Are ultrasound and magnetic resonance imaging of value in assessment of Achilles tendon disorders? A two year prospective study. Br J Sports Med. 2003;37(2):149-53.
-
27Shillito M, Soong M, Martin N. Radiographic and Clinical Analysis of Lateral Epicondylitis. J Hand Surg. 2017;42(6):436-42.
-
28Pomerance J. Radiographic analysis of lateral epicondylitis. J Shoulder Elbow Surg. 2002;11(2):156-7.
-
29Baker CL Jr., Jones GL. Arthroscopy of the elbow. Am J Sports Med. 1999;27(2):251-64.
-
30Baker CL Jr., Murphy KP, Gottlob CA, Curd DT. Arthroscopic classification and treatment of lateral epicondylitis: two-year clinical results. J Shoulder Elbow Surg. 2000;9(6):475-82.
-
31Akagi M, Nakamura T. Snapping elbow caused by the synovial fold in the radiohumeral joint. J Shoulder Elbow Surg. 1998 Jul-Aug;7(4):427-9.
-
32Antuna SA, O'Driscoll SW. Snapping plicae associated with radiocapitellar chondromalacia. Arthroscopy. 2001;17(5):491-5.
-
33Duparc F, Putz R, Michot C, Muller JM, Freger P. The synovial fold of the humeroradial joint: anatomical and histological features, and clinical relevance in lateral epicondylalgia of the elbow. Surg Radiol Anat. 2002;24(5):302-7.
-
34Isogai S, Murakami G, Wada T, Ishii S. Which morphologies of synovial folds result from degeneration and/or aging of the radiohumeral joint: an anatomic study with cadavers and embryos. J Shoulder Elbow Surg. 2001;10(2):169-81.
-
35Lee HI, Koh KH, Kim JP, Jaegal M, Kim Y, Park MJ. Prominent synovial plicae in radiocapitellar joints as a potential cause of lateral elbow pain: clinico-radiologic correlation. J Shoulder Elbow Surg. 2018;27(8):1349-56.
-
36Eaton CJ, Lister GD. Radial nerve compression. Hand Clin. 1992;8(2):345-57.
-
37Van den Ende KI, Steinmann SP. Radial tunnel syndrome. J Hand Surg. 2010;35(6):1004-6.
-
38Ferdinand BD, Rosenberg ZS, Schweitzer ME, Stuchin SA, Jazrawi LM, Lenzo SR, et al. MR imaging features of radial tunnel syndrome: initial experience. Radiology. 2006;240(1):161-8.
-
39Lister GD, Belsole RB, Kleinert HE. The radial tunnel syndrome. J Hand Surg. 1979;4(1):52-9.
-
40Loh YC, Lam WL, Stanley JK, Soames RW. A new clinical test for radial tunnel syndrome--the Rule-of-Nine test: a cadaveric study. J Orthop Surg (Hong Kong). 2004;12(1):83-6.
-
41Krishnan SG, Harkins DC, Pennington SD, Harrison DK, Burkhead WZ. Arthroscopic ulnohumeral arthroplasty for degenerative arthritis of the elbow in patients under fifty years of age. J Shoulder Elbow Surg. 2007;16(4):443-8.
-
42Menth-Chiari WA, Ruch DS, Poehling GG. Arthroscopic excision of the radial head: clinical outcome in 12 patients with post-traumatic arthritis after fracture of the radial head or rheumatoid arthritis. Arthroscopy. 2001;17(9):918-23.
-
43Van Bergen CJ, van den Ende KI, Ten Brinke B, Eygendaal D. Osteochondritis dissecans of the capitellum in adolescents. World J Orthop. 2016;7(2):102-8.
-
44Maruyama M, Takahara M, Satake H. Diagnosis and treatment of osteochondritis dissecans of the humeral capitellum. J Orthop Sci. 2018;23(2):213-9.
-
45Kessler JI, Jacobs JC Jr., Cannamela PC, Weiss JM, Shea KG. Demographics and Epidemiology of Osteochondritis Dissecans of the Elbow Among Children and Adolescents. Orthop J Sports Med. 2018;6(12):2325967118815846.
-
46Logli AL, Bernard CD, O'Driscoll SW, Sánchez-Sotelo J, Morrey ME, Krych AJ, Camp CL. Osteochondritis dissecans lesions of the capitellum in overhead athletes: a review of current evidence and proposed treatment algorithm. Curr Rev Musculoskelet Med. 2019;12(1):1-12.
-
47Mehta JA, Bain GI. Posterolateral rotatory instability of the elbow. J Am Acad Orthop Surg. 2004;12(6):405-15.
-
48O'Driscoll SW, Morrey BF, Korinek S, An KN. Elbow subluxation and dislocation. A spectrum of instability. Clin Orthop Relat Res. 1992(280):186-97.
-
49Josefsson PO, Johnell O, Wendeberg B. Ligamentous injuries in dislocations of the elbow joint. Clin Orthop Relat Res. 1987(221):221-5.
-
50O'Driscoll SW, Spinner RJ, McKee MD, Kibler WB, Hastings H 2nd, Morrey BF, et al. Tardy posterolateral rotatory instability of the elbow due to cubitus varus. J Bone Joint Surg Am. 2001;83(9):1358-69.
-
51O'Driscoll SW. Classification and spectrum of elbow instability: recurrent instability. En: Morrey BF (ed.). The elbow and its disorders. 2nd ed. Philadelphia: Saunders; 2001. pp. 453-63.
-
52Regan WD, O'Driscoll SW. The physical examination of the elbow. En: Morrey BF (ed.). The elbow and its disorders. 2nd ed. Philadelphia: Saunders; 2001. pp. 73-85.
-
53Arrigoni P, Cucchi D, D'Ambrosi R, Menon A, Aliprandi A, Randelli P. Intra-articular findings in symptomatic minor instability of the lateral elbow (SMILE). Knee Surg Sports Traumatol Arthrosc. 2017;25(7):2255-63.
-
54Feliu EC, Vidal N, Conesa X. Escalas de valoración en cirugía ortopédica y traumatología. Trauma. 2010;21(1):34-43.
-
55Longo UG, Franceschi F, Loppini M, Maffulli N, Denaro V. Rating systems for evaluation of the elbow. Br Med Bull. 2008;87:131-61.
-
56King GJ, Richards RR, Zuckerman JD, Blasier R, Dillman C, Friedman RJ, et al. A standardized method for assessment of elbow function. Research Committee, American Shoulder and Elbow Surgeons. J Shoulder Elbow Surg. 1999;8(4):351-4.
-
57Hudak PL, Amadio PC, Bombardier C. Development of an upper extremity outcome measure: the DASH (disabilities of the arm, shoulder and hand) [corrected]. The Upper Extremity Collaborative Group (UECG). Am J Ind Med. 1996 Jun;29(6):602-8.
-
58Hervás MT, Navarro Collado MJ, Peiró S, Rodrigo Pérez JL, López Matéu P, Martínez Tello I. Versión española del cuestionario DASH. Adaptación transcultural, fiabilidad, validez y sensibilidad a los cambios. Med Clin. 2006;127(12):441-7.
-
59Morrey BF AK, Chao EYS. The Elbow and Its Disorders. 2nd ed. Philadelphia, PA: WB Saunders Co; 1993.
-
60Cusick MC, Bonnaig NS, Azar FM, Mauck BM, Smith RA, Throckmorton TW. Accuracy and reliability of the Mayo Elbow Performance Score. J Hand Surg. 2014;39(6):1146-50.
-
61Macdermid J. Update: The Patient-rated Forearm Evaluation Questionnaire is now the Patient-rated Tennis Elbow Evaluation. J Hand Ther. 2005 Oct-Dec;18(4):407-10.
-
62Newcomer KL, Martinez-Silvestrini JA, Schaefer MP, Gay RE, Arendt KW. Sensitivity of the Patient-rated Forearm Evaluation Questionnaire in lateral epicondylitis. J Hand Ther. 2005;18(4):400-6.
-
63Hernández-Sánchez et al. Spanish cross-cultural adaptation of the Patient Rated Tennis Elbow Evaluation Scale. Published 2013. Disponible en: https://srs-mcmaster.ca/wp-content/uploads/2015/05/Spanish-PRTEE.pdf.
-
64Inglis AE, Pellicci PM. Total elbow replacement. J Bone Joint Surg Am. 1980;62(8):1252-8.
-
65Turchin DC, Beaton DE, Richards RR. Validity of observer-based aggregate scoring systems as descriptors of elbow pain, function, and disability. J Bone Joint Surg Am. 1998;80(2):154-62.
-
66Du Toit C, Stieler M, Saunders R, Bisset L, Vicenzino B. Diagnostic accuracy of power Doppler ultrasound in patients with chronic tennis elbow. Br J Sports Med. 2008;42:872-6.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Editorial de Navidad 2020
- Estudio biomecánico de la reparación ligamentosa anatómica en la inestabilidad lateral de tobillo
- Factores determinantes del resultado funcional tras la reparación quirúrgica de las lesiones multiligamentosas de rodilla. Serie de casos retrospectiva
- Estudio anatómico de la extravasación de líquido a la cavidad abdominal durante la artroscopia de cadera
- Epicondilitis (tendinopatía lateral de codo): estrategias de diagnóstico y clasificación
- La clasificación ISAKOS de las roturas del manguito rotador
- Consenso AEA-LATAM sobre fracaso en el tratamiento de la inestabilidad glenohumeral. Causas y manejo terapéutico
- Desgarro capsular posterior en inestabilidad posterior recidivante de hombro
- Reconocimiento a los revisores 2020
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.