Manejo inicial del paciente con luxación anterior de hombro
Acute management of anterior shoulder dislocation
Resumen:
La articulación del hombro es la de mayor rango de movimiento del cuerpo humano y la que tiene mayor riesgo de luxación, siendo la luxación anterior o anteroinferior glenohumeral traumática la más frecuentemente atendida en los servicios de urgencia. La reducción de un hombro luxado se considera una emergencia. A menudo las reducciones se realizan en un medio prehospitalario o son atendidas por personal médico con diferentes cualificaciones. Las lesiones asociadas al mecanismo de luxación o a la propia maniobra de reducción no son infrecuentes. Una valoración radiológica previa y posterior a la reducción permite identificar lesiones asociadas y es necesario establecer un alto grado de sospecha sobre lesiones del manguito en pacientes mayores de 40 años. En el medio hospitalario es imperativo usar una técnica analgésica. La inyección intraarticular de anestésicos locales ofrece ventajas respecto a la sedación intravenosa en urgencias, mientras que la anestesia general permite resolver casos complejos. Existen muchas técnicas de reducción descritas que presentan sus ventajas e inconvenientes. Las técnicas de tracción parecen más seguras y efectivas respecto a las de apalancamiento. Tras la reducción, ante un primer episodio de luxación se debe inmovilizar la articulación al menos una semana. La discusión sobre la mejor posición de inmovilización y la duración ideal de esta sigue abierta.
Abstract:
The shoulder joint is the one with the greatest range of motion of the human body and the one with the highest risk of dislocation. The anterior shoulder dislocation is the most frequently attended in emergency services. Often reductions are made in a prehospital setting or are attended by medical staff with different qualifications.
Dislocation mechanism or reduction maneuvers may cause associated injuries and pre- and post-reduction radiological assessment allows the identification of associated lesions. It is necessary to establish a high degree of suspicion about cuff injuries in patients over 40 years of age.
In the hospital environment it is imperative to use an analgesic technique and intra-articular injection of local anesthetics offers advantages over intravenous sedation in the emergency room, while general anesthesia allows the resolution of complex cases. Many reduction techniques have been described but those involving traction seem more effective and safer than leverage techniques.
After reduction of a first episode of dislocation, the joint should be immobilized for at least one week. The discussion about the best immobilization position and the ideal duration of this still open.
Introducción
La articulación glenohumeral es la de mayor rango de movimiento del cuerpo humano y depende de estabilizadores estáticos y dinámicos para mantener la congruencia articular entre la cabeza humeral y la glena. Esto explica que sea la articulación con mayor riesgo de luxación, con una incidencia que ronda en torno a 8,2-24/100.000 personas/año(1)(2). Asimismo, es la luxación que más se presenta en urgencias y a la que se enfrentan una variedad mayor de profesionales(2). De hecho, no es infrecuente que la reducción sea llevada a cabo por médicos generalistas, profesionales de enfermería o personal de los servicios de atención de emergencias(3).
Resulta esencial en el manejo inicial de la luxación glenohumeral el conocimiento de la anatomía, de la clasificación de las luxaciones, de las técnicas anestésicas posibles, así como de las diferentes maniobras empleadas para la reducción, ya que el proceso de la reducción puede potencialmente causar complicaciones(1)(2).
En esta revisión se analizan los métodos de reducción de la luxación glenohumeral anteroinferior más frecuentemente utilizados, los riesgos de estos y sus complicaciones asociadas, así como las tasas de éxito. También se revisan las técnicas anestésicas que pueden facilitar la reducción y el manejo más adecuado una vez obtenida la reducción.
La presentación clínica típica de la luxación anterior es la de un paciente que acude al servicio de urgencias por dolor y deformidad apreciable en el hombro de aparición súbita, con pérdida de la silueta normal del hombro (“deformidad en charretera”) (Figura 1), que asocia una actitud del brazo en ligera rotación externa y abducción, con limitación activa y pasiva de los movimientos. La luxación de hombro es anteroinferior en el 96% de los casos(2) y se produce por la aplicación de fuerza en abducción, extensión y rotación externa, ya sea por mecanismo traumático indirecto, por traumatismo directo sobre la articulación, por la realización de movimientos forzados de la articulación o, incluso, en ocasiones sin un movimiento extremo asociado.
Es importante destacar que la exploración física debe realizarse a la llegada del paciente a urgencias y repetirse una vez realizada la maniobra de reducción.
La inspección del hombro puede revelar la pérdida de contorno de la coracoides respecto a la anatomía normal, que es un signo sugestivo de luxación anterior, mientras que una coracoides prominente sugiere una luxación posterior. Por otro lado, de manera infrecuente, puede observarse atrofia muscular en la zona posterior del hombro, indicador de problemas crónicos como rotura del manguito rotador o parálisis nerviosa.
Resulta crucial el examen del rango de movimiento, ya que la pérdida de la movilidad pasiva puede orientar tanto a fractura, subluxación-luxación o rigidez articular como a artritis o capsulitis adhesiva. La pérdida y el bloqueo de la rotación externa del brazo sugieren una luxación posterior del hombro, en la que la rotación externa de la cabeza humeral está bloqueada mecánicamente por la glenoides.
No se debe obviar una valoración neurovascular cuidadosa que incluya los troncos principales y, especialmente, el nervio axilar, que proporciona sensibilidad a la región deltoidea inferior, aunque este aspecto se debate actualmente por la variabilidad en la distribución sensitiva. La afectación vascular arterial es infrecuente, pero ha de sospecharse en pacientes ancianos en los que se presenta hematoma o fractura asociada(4). Se debe evaluar mediante la palpación del pulso radial y la valoración del tiempo de relleno capilar en los dedos. En caso de ausencia de estos signos, está indicada la valoración urgente de un cirujano vascular(2).
Pruebas de imagen
Para confirmar la sospecha diagnóstica y valorar la presencia de posibles fracturas asociadas es necesaria la realización de radiografías previas y posteriores a la reducción.
Las radiografías previas a los intentos de reducción están recomendadas en todos los casos, aunque tienen mayor relevancia en mayores de 40 años y a consecuencia de traumatismos de alta energía donde pueden aparecer con mayor frecuencia fracturas asociadas. Emond et al., en un estudio retrospectivo de casos controles a lo largo de 5 años, evidenciaron una mayor presencia de fracturas en estos grupos, con una incidencia aproximada del 25%(5). Las radiografías posreducción están recomendadas tanto para confirmar la correcta reducción como para evaluar la presencia de fracturas que hubiesen pasado desapercibidas en la evaluación inicial o que hayan sido causadas por el procedimiento de reducción.
Las proyecciones más utilizadas son la anteroposterior (AP) de escápula, la axial de escápula (o en “Y”), la transtorácica y la axilar. La proyección AP verdadera de hombro (en el plano de la escápula) permite apreciar el descenso habitual de la cabeza y la incongruencia articular. Tras la reducción puede mostrar una fractura en la parte inferior de la cavidad glenoidea, que no se aprecie en proyecciones AP en el plano del tórax (Figura 2). En la proyección lateral o en “Y” escapular el contorno de la escápula se proyecta en forma de Y; en un hombro normal, la cabeza humeral queda dentro de la fosa glenoidea (Figura 3). La proyección transtorácica se realiza con el brazo contralateral levantado sobre la cabeza y se obtiene una imagen lateral en la que se puede observar la relación glenohumeral. La proyección axilar se realiza con el brazo en abducción de 15°; el haz del rayo pasa a través de la axila y permite apreciar la relación de la cabeza humeral con la glena.
Las proyecciones escapular, transtorácica y axilar ayudan a diferenciar la luxación anterior de la posterior, pudiendo visualizar la posición tridimensional de la cabeza humeral respecto a la superficie glenoidea.
Evaluación radiológica previa a la reducción
Antes de la reducción, de entre todas las proyecciones anteriormente mencionadas se recomiendan fundamentalmente la radiografía AP en el plano de la escápula y la “Y” de escápula, por encima de la AP de hombro, que superpone la cabeza humeral y la glena, así como la transtorácica, que no aporta una imagen nítida por superposición de estructuras en la mayoría de los casos. La proyección axilar es de utilidad, pero no siempre es posible su realización porque el paciente tiene gran dificultad para la abducción. No obstante, existe una modificación (de Bloom) cuando la abducción no se puede realizar, que permite demostrar la existencia de fracturas por compresión de la cabeza humeral, así como fractura de la cavidad glenoidea o del troquín(2).
Evaluación radiológica tras la reducción
Tras la reducción es esencial conseguir una valoración radiológica más completa que incluya las proyecciones AP en plano escapular, axilar (o su modificación de Bloom) y axial de escápula, las cuales confirmarán la correcta reducción y permitirán descartar lesiones asociadas, preexistentes al intento de reducción o no.
Muchas lesiones no son identificadas correctamente en la evaluación radiográfica inicial: Kahn et al. encontraron que el 37,5% de las fracturas eran visibles únicamente en las radiografías posreduccionales(6).
Los pacientes que cursan con dolor persistente de hombro y disfunción tras la reducción de la luxación deben ser evaluados cuidadosamente en busca de lesiones del manguito rotador, estando indicada la realización de una ecografía, técnica eficiente y no invasiva que permite una evaluación dinámica(7), o resonancia magnética (RM) en pacientes mayores de 40 años, ya que se ha identificado una incidencia de rotura de manguito rotador del 35% en este grupo de pacientes, con un incremento de hasta el 80% a partir de los 60 años(8).
La tomografía computarizada (TC) y la RM tienen su valor para completar la evaluación en esta patología, la TC para valorar los defectos óseos y la RM en el diagnóstico o confirmación de las lesiones capsuloligamentosas (por ejemplo, lesión de Bankart) y otras lesiones asociadas(9)(10). La RM está indicada en todos los pacientes jóvenes activos con primer episodio traumático, ya que aporta información detallada de las lesiones articulares y ayuda a decidir el manejo de una posible recurrencia(1).
Lesiones presentes en el hombro con luxación glenohumeral anterior
Debido al mecanismo de luxación anterior de la cabeza humeral, la cual es trasladada de manera brusca fuera de la superficie glenoidea, se pueden producir lesiones en los estabilizadores de la articulación, así como en las estructuras óseas humerales o glenoideas.
Lesiones del complejo capsulolabral anteroinferior
Las lesiones capsulolabrales son las más comunes. Las lesiones capsulolabrales anteriores aparecen en hasta el 85% de los casos según Rowe et al.(11), siendo la más frecuente la lesión de Bankart, que consiste en la desinserción del labrum y la cápsula anteroinferior del reborde glenoideo. Esta lesión afecta a la inserción glenoidea del ligamento glenohumeral inferior, que es el estabilizador principal del hombro frente a la traslación anterior del hombro en abducción y rotación externa, y aparecen en mayor o menor grado hasta en un 90-97% de los casos según Owens et al.(12). Existen también lesiones del complejo capsulolabral anterior más complejas, que aparecen con más frecuencia en sujetos con episodios recurrentes de inestabilidad, como las lesiones ALPSA (anterior labroligamentous periosteal sleeve avulsion), en las que la banda anterior del ligamento glenohumeral inferior, labrum y periostio se avulsionan de forma conjunta con la glena anteroinferior y se desplazan medialmente, dejando el borde anterior de la glena desnudo; y las lesiones de tipo Perthes, en las que se produce una avulsión labroligamentosa en la que el periostio se despega de la glena anterior pero permanece intacto en sus inserciones más mediales.
Las lesiones HAGL (humeral avulsión of the inferior glenohumeral ligament) son muy infrecuentes ya que aparecen solo en entre el 7 y el 9% de las luxaciones recidivantes(13). Se presentan como desinserciones humerales de las estructuras capsuloligamentosas anteroinferiores y pueden acompañarse de la lesión de Bankart y Hill-Sachs.
Lesiones óseas
En el contexto de la luxación glenohumeral se pueden producir lesiones óseas, entre las que se encuentran lesiones humerales (la lesión de Hill-Sachs) y lesiones glenoideas.
• Lesión de Hill-Sachs: como resultado de la traslación anterior de la cabeza humeral y el impacto contra el reborde glenoideo anteroinferior, se produce una impronta por compresión en la porción posterosuperior de la cabeza humeral que está presente en un 40 a 90% de las luxaciones anteriores y en un 100% de las recidivantes(14). Los pacientes mayores, especialmente los ancianos con osteoporosis, pueden tener grandes lesiones de Hill-Sachs incluso tras traumatismos de baja energía. Cuando estas lesiones son muy grandes o muy mediales pueden facilitar la producción de un enganche entre el defecto humeral y la glena anterior durante la abducción y rotación externa (el llamado Hill-Sachs “enganchante”), predisponiendo a la inestabilidad recurrente(15).
• También pueden aparecer fracturas de la glena asociadas a la luxación glenohumeral. Son típicamente avulsiones del reborde anterior de la glena pegado a las estructuras capsuloligamentosas que ocurren cuando la cabeza humeral impacta la cápsula anterior y el labrum. En pacientes jóvenes con traumatismos de alta energía se producen con más frecuencia, pero el hueso osteoporótico favorece estas fracturas en los pacientes ancianos. Si se sospecha lesión glenoidea ósea o hay evidencia de una inestabilidad franca, es necesaria la valoración radiológica con proyección axilar asociada o no a una TC que revele las lesiones glenoideas(9).
Otras lesiones asociadas
Al margen de las lesiones características de la inestabilidad, en los episodios de luxación glenohumeral es imprescindible valorar la asociación de otras lesiones. Robinson et al.(16) demostraron en un estudio de 3.633 pacientes con luxación de hombro traumática la presencia de lesiones estructurales en un 40% de los casos; la más relevante de estas era la lesión del manguito rotador.
• La rotura de manguito rotador aparece aproximadamente en el 35% de las luxaciones de hombro que ocurren en pacientes mayores de 40 años, siendo estos menos propensos a sufrir una recaída en comparación con los pacientes jóvenes. Se sabe que de un 20 a un 54% de los pacientes presenta degeneración tendinosa previamente conocida al episodio de luxación(8). Como consecuencia, resulta primordial para una correcta valoración clínica la evaluación de la función del manguito tras una luxación, incluso añadiendo a la exploración el uso de la ecografía en los primeros episodios en mayores de 40 años(17)(18).
• Las fracturas de troquíter asociadas con la luxación anterior tienen una incidencia que aumenta con la edad del paciente(19). Algunos autores han sugerido que la fractura aislada del troquíter tiene un mejor pronóstico que los pacientes con rotura de manguito(20). Hay una menor incidencia de luxación recurrente en pacientes con fractura de troquíter porque el mecanismo del manguito rotador es reparado efectivamente cuando consolida la fractura. De hecho, Hovelius et al.(20) observaron ausencia de recurrencias en pacientes con fractura de troquíter comparada con el 32% de recurrencia en los pacientes sin fractura.
• Lesiones neurológicas: Robinson et al.(16) hallaron un 13% de lesiones neurológicas asociadas a las luxaciones de hombro, siendo el nervio axilar el que se afecta con más frecuencia (63%)(20), seguido del supraescapular (22%). Este es susceptible a tracción porque cursa transversalmente en la axila adyacente al borde inferior de la cápsula inferior. La presentación clínica de la parálisis axilar consiste en debilidad deltoidea que puede acompañarse de déficit sensitivo en la zona lateral del hombro. Este hallazgo, aunque muy sugestivo, no es sinónimo de diagnóstico en el paciente mayor, dado que hay que hacer el diagnóstico diferencial con la rotura de manguito rotador.
De manera más infrecuente puede ocurrir la lesión del plexo braquial tras luxación anterior por mecanismo de tracción, presentándose como lesiones infraclaviculares que afectan al nervio axilar y al tronco posterior. Son habitualmente neuroapraxias, que se resuelven de forma espontánea típicamente en torno a los 4-6 meses en el 80% de los casos(20)(21).
• Lesiones vasculares: aunque raras, se han descrito y deben ser evaluadas mediante la palpación de pulsos y relleno capilar en los dedos. Es más frecuente en el paciente anciano, en asociación con fracturas y hematoma(21). La arteria axilar es la estructura más frecuentemente afectada(4) y más del 90% ocurre en mayores de 50 años(19), favorecido por los cambios escleróticos y la pérdida de elasticidad que predisponen a roturas más que a estiramiento de los vasos durante la agresión. La localización más frecuente de la lesión (86% de los pacientes) corresponde al segmento de la arteria que cruza por debajo del pectoral menor(4).
La mayoría de las veces ocurren en luxaciones crónicas o inveteradas de pacientes ancianos que se intentan reducir de forma cerrada. En estos casos, la arteria axilar se encuentra desplazada y envuelta en cicatriz cerca del pectoral menor; la excesiva fuerza requerida para reducir una luxación crónica es suficiente para causar la lesión en la arteria(19).
Técnicas anestésicas y analgésicas durante la reducción (Tabla 1)
La luxación de hombro es una patología frecuente en la urgencia, tratándose a menudo de un paciente joven con dolor intenso y discapacidad que requiere un tratamiento inmediato, siendo la reducción cerrada la mejor opción. Independientemente del método utilizado, esta suele ser dolorosa y el responsable de la reducción debe valorar el uso de técnicas anestésicas o analgésicas para asistir a la maniobra.
Reducción sin anestesia
Probablemente la alternativa más utilizada, ya que la mayoría de los intentos de reducción se realizan en un entorno no médico(3) o por personal que no tiene acceso a otras alternativas (en los países no desarrollados, por ejemplo). El uso de una maniobra de reducción sin analgesia podría ser una opción en pacientes con luxaciones no traumáticas, luxaciones recurrentes y dislocaciones recientes (dentro de las primeras 6 horas)(2). Existen informes de resultados exitosos(19)(22) tal como describen O’Connor et al., que informaron de 76 pacientes con luxación glenohumeral anterior aguda reducidos satisfactoriamente sin el uso de anestesia mediante la técnica de Milch (descrita más adelante)(16).
De todos modos, cuando el paciente es evaluado en un entorno médico, se debe ofrecer una técnica de analgesia, ya que la clave para la reducción es lograr una relajación muscular adecuada y la colaboración del paciente. Esto evitará maniobras bruscas y contracciones musculares del paciente para evitar el dolor, las cuales influyen negativamente en cualquier técnica que se emplee. Sin olvidar las posibles complicaciones, como las fracturas o la lesión neurovascular, cuyo riesgo está aumentado en los métodos de reducción que producen apalancamiento o tracciones mal controladas.
Es de especial importancia evitar la realización de maniobras de reducción intempestivas sin analgesia adecuada en aquellos pacientes que presentan lesiones óseas asociadas a la luxación, ya que el riesgo de desplazamiento secundario está incrementado.
Analgesia intravenosa y sedación
La combinación de opiáceos y benzodiazepinas administrados por vía intravenosa asegura la relajación muscular y el control del dolor, logrando una reducción cerrada con facilidad. Este suele ser el procedimiento más utilizado en los centros hospitalarios(17) y permite obtener resultados excelentes(2)(23). Una revisión sistemática reciente ha puesto en duda su seguridad: entre sus desventajas estarían que hay un número relevante de pacientes con efectos secundarios como depresión respiratoria (hasta el 20%), vómitos (15%) y tromboflebitis (hasta el 60%)(24). Este aspecto conlleva un aumento de la estancia hospitalaria de los pacientes a los que se les administra analgesia intravenosa respecto a la analgesia intraarticular(24). Por otro lado no se encontraron diferencias en la tasa de reducción, en la satisfacción del paciente y en el alivio del dolor posreducción(24).
Un aspecto a tener en cuenta en la práctica clínica de la analgesia intravenosa y la sedación es que se requiere de personal cualificado para controlar la vía aérea y, además, aumenta la estancia hospitalaria prevista. A pesar de ello, se considera habitualmente el patrón oro contra el que se evalúa la validez del resto de los métodos de analgesia.
Óxido nitroso y oxígeno
El óxido nitroso inhalado tiene un efecto analgésico y aumenta el umbral del dolor. Una combinación al 50% con oxígeno (utilizado para asegurar la oxigenación adecuada) se utiliza con frecuencia en situaciones de emergencia cuando se espera un dolor moderado. Cuando se usa de acuerdo con un protocolo definido resulta en un método seguro y eficaz para lograr la analgesia(25). A pesar de ello, su uso en técnicas de reducción no se ha documentado ampliamente. Un estudio controlado aleatorio mostró que tenía una eficacia similar cuando se comparaba con la analgesia intravenosa (80,9% de éxito) y reducía significativamente el tiempo de estancia hospitalaria (desde los 177 min a los 77 min)(26), pero en otros estudios se describen resultados con esta técnica de pobres (80% de éxito en la reducción)(27) a pésimos (solo el 10% de tasa de éxito)(28), por lo que su uso generalizado no puede ser recomendado.
Analgesia intraarticular
La administración de una inyección intraarticular de anestésico local (por lo general, de 10 a 20 cm3 de lidocaína al 1% sin adrenalina inyectada por vía lateral) es un método común y sencillo para alcanzar cierto grado de analgesia antes de maniobras de reducción (Figura 4). Se han realizado muchos ensayos controlados aleatorios que exploran su eficacia frente a otras técnicas anestésicas, que han llevado a diferentes autores a realizar revisiones sistemáticas bien diseñadas y metaanálisis(24)(29)(30)(31)(32). La última, por Jiang et al.(18), resume muy bien la evidencia actual sobre el tema con base en los resultados de 9 ensayos controlados aleatorios que compararon la lidocaína intraarticular frente a analgesia intravenosa. La tasa de éxito era muy similar usando ambos sistemas (79 vs. 89%; odds ratio: 0,83 a 1,03), pero el grupo analgesiado con lidocaína intraarticular tenía menos efectos secundarios (1,7 vs. 19,6%; odds ratio: 0,04 a 0,32), en particular depresión respiratoria (0 vs. 22,7%; odds ratio: 0,02 a 0,26), y tuvo tiempos de estancia hospitalaria más cortos. No hubo diferencias en la satisfacción o dolor posreducción del paciente, pero los pacientes a los que se administró lidocaína intraarticular requirieron un mayor intervalo de tiempo hasta la reducción.
La anestesia intraarticular es un método barato y seguro que se puede utilizar en muchos entornos diferentes y que no requiere de monitorización del paciente o de personal muy especializado en el control de la vía aérea. Es efectiva para permitir la reducción en más del 81% de los casos, disminuye la estancia hospitalaria y la tasa de complicaciones comparada con la sedación(33).
Bloqueos nerviosos
Los bloqueos nerviosos regionales pueden controlar con éxito el dolor en muchos entornos. Dado que los aparatos de ecografía están cada vez más disponibles en los servicios de urgencia, la realización del procedimiento de bloqueo con control ecográfico hace más fácil su uso en situaciones de emergencia, ya que no hay necesidad de disponer de sistemas de neuroestimulación.
Se han utilizado el bloqueo interescalénico braquial (BIB)(34) o el bloqueo del nervio supraescapular (BNSE)(35) como técnicas analgésicas para la reducción de la luxación del hombro, pero realmente existe poca información de calidad disponible. Blaivas et al.(36), en un ensayo controlado aleatorio, evaluaron los beneficios de BIB más sedación intravenosa y no encontraron diferencias en la eficacia o los efectos secundarios, pero sí en el tiempo de estancia (100 ± 28,2 min en este grupo frente a los 177 ± 37,9 min) y de cuidados utilizando BIB (5 ± 0,7 min frente a 47,1 ± 9,8 min). Recientemente, Tezel et al.(37) compararon BNSE y analgesia intravenosa y no hallaron diferencias significativas, a excepción de una mayor estancia en el grupo de analgesia intravenosa. De todos modos, su uso generalizado en una sala de urgencias está limitado, ya que requiere de personal con formación específica en este tipo de técnicas y, por otro lado, su realización segura requiere de disponer de fácil acceso a equipos de monitorización y se reanimación por si fuesen necesarios(38).
Anestesia general
El uso de anestesia general para la reducción cerrada de una luxación de hombro tiene ventajas significativas: hace que el proceso sea indoloro para el paciente y facilita las maniobras de reducción debido a la relajación muscular completa que se puede lograr. Pero, en cambio, tiene desventajas claras, ya que requiere de un anestesiólogo y de una valoración preanestésica, circunstancias que pueden retrasar por tanto la maniobra de reducción, lo que aumenta la incomodidad del paciente. No se considera la mejor opción para la mayoría de las luxaciones del hombro, pero está indicada cuando otras técnicas no han tenido éxito en la consecución de la reducción o cuando se diagnostique una fractura-luxación, ya que la realización de una reducción manual sin una completa relajación puede provocar un desplazamiento adicional de la fractura, posible necrosis avascular de la cabeza humeral y aumento del riesgo neurovascular(1)(2). En un estudio prospectivo con pacientes monitorizados electrofisiológicamente, se encontró que el 45% de los pacientes con luxación glenohumeral con fracturas asociaba lesión nerviosa tras la reducción, aunque clínicamente no la manifestasen(21).
Maniobras de reducción del paciente con luxación anteroinferior de hombro (Tabla 2)
El objetivo tras un episodio de luxación glenohumeral es una reducción precoz, para evitar el espasmo muscular y el compromiso neurovascular, mediante una maniobra de reducción cerrada controlada y segura. El éxito de la reducción depende del tiempo desde el episodio y el tono muscular del hombro, de la pericia del personal, del uso de técnicas anestésicas/analgésicas y de la técnica usada(1)(2).
Si el paciente no es capaz de relajarse, por la tensión muscular y el dolor asociado, la reducción puede verse dificultada. La obtención de una analgesia adecuada con los métodos descritos anteriormente debe considerarse el primer paso de cualquier maniobra de reducción.
La técnica ideal debería ser rápida, efectiva, simple de realizar y que requiera una fuerza, analgesia y asistencia mínima. A lo largo de los años han sido descritas numerosas técnicas desde Hipócrates en el 460 a. C. Las nuevas técnicas no son más que adaptaciones o modificaciones de métodos antiguos que han evolucionado gracias a la identificación de las complicaciones y limitaciones asociadas a las técnicas(1)(2)
Los métodos de reducción se pueden clasificar generalmente en 2 grandes grupos en función de si se realiza apalancamiento o tracción del miembro afecto.
Técnicas de apalancamiento
Técnica de Kocher: popular y efectiva, conocida desde 1870(39)
Es una técnica que tiene una tasa de éxito del 81 al 100%(27). Se indica al paciente que flexione el codo del brazo lesionado, se realiza una aducción contra el cuerpo; posteriormente, se procede lentamente a una rotación externa del brazo hasta notar una resistencia. Luego, manteniendo la rotación externa se eleva el brazo cruzando el pecho. Finalmente, se rota internamente el antebrazo de tal forma que la mano se sitúe en el hombro opuesto (Figura 5).
Puede llevar a complicaciones, incluyendo fracturas diafisarias humerales(40), rotura de la vena axilar(41), del manguito rotador y del pectoral mayor(40).
Se han descrito modificaciones: tracción suave del brazo mientras se realiza la rotación externa, omitiendo los pasos de aducción y rotación interna, evitando así el posible apalancamiento(2).
Técnica de Milch: descrita por Cooper en 1925 y popularizada por Milch en 1938
El paciente se encuentra en decúbito supino, se coloca la mano en el hombro lesionado fijando la cabeza humeral con el pulgar. Luego, lentamente y con una abducción y rotación externa suave del brazo por encima de la cabeza del paciente, se consigue una relajación del manguito rotador y una reducción atraumática de la cabeza humeral (Figura 6)(1)(2). La tasa de éxito de la técnica alcanza el 70-100%(40)(42).
Es clave la total relajación de la musculatura del hombro que se consigue en abducción completa, momento en el cual hay un balance óptimo de la musculatura. El control del espasmo muscular influye en la fuerza requerida para realizar la reducción, disminuyendo el riesgo de lesiones iatrogénicas.
Técnicas de tracción
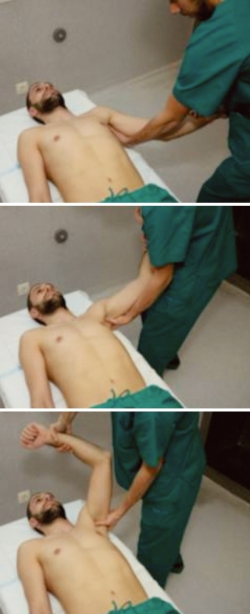
Técnica hipocrática: descrita en torno al 460 a. C.
Se coloca el brazo lesionado a 45° de abducción y se aplica una tracción firme. Tradicionalmente, se coloca un pie en la axila del paciente que actúa como contratracción, pero este método ha sido asociado a lesión del plexo braquial y lesiones vasculares, siendo desaconsejada su realización(1)(2). Un método menos traumático consiste en la colocación por parte de un ayudante de una sábana alrededor de la axila que actúe como contratracción (Figura 7). Otra alternativa es usar de fulcro el borde de una silla con el paciente sentado, de forma que el brazo lesionado repose sobre el respaldo de la silla mientras el doctor sujeta la muñeca y realiza una tracción (Figura 8)(43).
Técnica Stimson: descrita en 1900
El paciente se coloca en decúbito prono, con el brazo afecto colgando del borde de la camilla. La colocación de peso (2 a 4,5 kg) en la muñeca consigue aplicar una tracción que conlleva la reducción atraumática debida a la relajación muscular en 15-20 min (Figura 9)(1,2).
Una ventaja de este método es la relativa facilidad de reducción sin aplicar excesiva fuerza, mientras entre las desventajas estaría la dificultad de relajación con el paciente colocado en decúbito prono, lo que hace especialmente difícil su uso sin procedimientos analgésicos asociados(40).
Técnica de manipulación escapular: descrita en 1979 por Bosley y Miles
Con el paciente en decúbito prono y con el brazo colgando de la camilla como en la técnica anterior. Una vez se haya relajado, se presiona la punta inferior de la escápula medial e inferiormente mientras se fija la esquina superior y medial. Esto consigue la rotación escapular de la superficie glenoidea hacia inferior consiguiéndose la reducción, la cual es a menudo sutil y puede no apreciarse(44). Se han publicado resultados con tasa de éxito del 79 al 96%(44). Solo se ha realizado un estudio comparativo con técnica Kocher, que no encontró diferencias(45).
La gran desventaja es la curva de aprendizaje necesaria para su conocimiento y realización.
Técnica Spaso: inicialmente descrita en 1998(46)
Se realiza con el paciente en decúbito supino y con el médico colocado a su lado sujetando el brazo a 90° de antepulsión. Se aplica tracción vertical seguida de rotación externa. En este método es importante que el borde medial de la escápula se mantenga en contacto con la camilla para estabilizar la glenoides(46).
La reducción debe ocurrir espontáneamente tras unos minutos de tracción o aplicando una presión manual sobre la cabeza humeral. La tasa de éxito se estima entre el 68 y el 88%(47).
Técnica Eskimo: técnica descrita por Poulsen en 1988(48)
El paciente se sitúa en decúbito lateral, el médico sujeta el brazo afecto y realiza una tracción vertical, elevando el hombro contralateral varios centímetros del suelo. Se mantiene al paciente unos minutos en esta posición hasta que se consigue la reducción.
A pesar de la facilidad de la técnica, hay que valorar el posible estiramiento al que puede verse sometido el plexo braquial. Por otro lado, no se han reportado datos en cuanto a la seguridad de la técnica.
Técnica FARES (FAst, REliable and Safe): descrita en 2009(49)
El paciente se coloca en decúbito supino con el brazo afectado descansando sobre su lado en aducción y rotación neutra. Se aplica tracción axial sin contratracción, a la vez que se hace un movimiento de balanceo en sentido vertical. El brazo es lentamente abducido hasta llegar a los 90°, momento en el cual se rota externamente el brazo de forma gradual sin dejar de aplicar la abducción y oscilación. La reducción ocurre típicamente a los 120° de abducción (Figura 10). El método presenta tasas de éxito del 88,95%(50).
figura-10.jpg
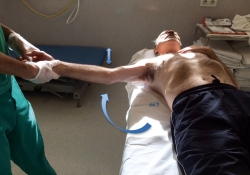
Figura 10. Técnica de FARES: con el paciente en decúbito supino, se realiza tracción axial sin contratracción asociada a oscilación vertical mientras se realiza la abducción hasta los 90°, entonces se procede a la rotación externa manteniendo la tracción y oscilación controlada. La reducción se consigue típicamente a los 120°.
Comparación de la eficacia y la seguridad de las distintas maniobras de reducción
La elevada tasa de éxitos publicada de muchas técnicas de reducción y la ausencia de bibliografía extensa llevan a los médicos a la elección de la técnica por la familiaridad de la misma. Sin embargo, existe bastante bibliografía relevante que puede asistir al clínico en su elección de la técnica más adecuada para sus pacientes.
Sayegh et al.(49), en un estudio sobre 153 pacientes, compararon la técnica FARES frente a la hipocrática y Kocher. Observaron una tasa de reducción en el primer o segundo intento de la técnica FARES del 88%, hipocrática del 72,5% y Kocher del 68%. En cuanto al tiempo necesario para la reducción, mediante la técnica FARES fue de 2,3 min, con la hipocrática de 5,5 min y con la Kocher de 4,3 min. Llegaron a la conclusión de que la maniobra FARES era más efectiva, rápida y menos dolorosa que la hipocrática y la Kocher.
En otro estudio de Maity et al.(50), incluyeron a 160 pacientes comparando la técnica FARES frente a la de rotación externa (ER). La tasa de reducción al primer o segundo intento fue del 95% en la técnica FARES y del 91% en la ER. El tiempo hasta conseguir la reducción fue de 2,1 min frente a los 3,2 min de la ER. Se concluye que la técnica FARES es más rápida, menos dolorosa y requiere menos intentos que la ER.
En el estudio de Beattie et al.(42) se incluyeron 111 pacientes con luxación glenohumeral anterior que se intentó reducir mediante las técnicas de Milch y Kocher, comparándose los resultados de eficacia en la reducción al primer intento. Los autores no hallaron diferencias en la tasa de reducción entre ambas técnicas (Milch 70% frente al 72% de Kocher). Por otro lado, indican que la técnica de Milch puede ser mejor en sujetos menores de 40 años, mientras que la de Kocher puede ser más ventajosa en pacientes obesos.
Amar et al.(40), en su estudio sobre 60 sujetos, realizaron una comparación de la técnica de Milch frente a la de Stimson. Consiguieron la reducción al primer intento del 82% para la técnica de Milch en 4,6 min frente al 28% de eficacia de la de Stimson en 8,8 min. Concluyeron que la técnica de Milch es superior a la de Stimson en términos de éxito y rapidez.
Los autores consideramos que, a la luz de estos resultados, en un primer escalón de maniobras sencillas, indoloras y con bajo riesgo de complicaciones se encuentran las maniobras de FARES, tracción contratracción y Milch, siendo la preferida la de FARES dado que parece ser una técnica indolora, fácil de reproducir y con menor incidencia de complicaciones.
Manejo tras la reducción
El manejo clásico tras la consecución de la reducción y la comprobación radiológica es inmovilizar el miembro afecto con un cabestrillo que limite la abducción y rotación externa durante 3-4 semanas en los primeros episodios. En pacientes ancianos, el tiempo de inmovilización se acorta para prevenir la rigidez(1)(2).
Tradicionalmente, el brazo es inmovilizado en aducción y rotación interna mediante un cabestrillo. Estudios recientes de los Estados Unidos y Japón recomiendan la inmovilización en rotación externa que reduciría la tasa de recidiva(51)(52). Por otro lado, estudios en cadáver y de RM han demostrado mejoría en la curación del labrum dañado y menor hemartros con la inmovilización en rotación externa(53)(54). Hart et al. valoraron a 25 pacientes de entre 15 y 57 años mediante artroscopia tras un primer episodio de luxación anterior de hombro y la posterior inmovilización, observando que la reducción de la lesión de Bankart era mayor (92%) en aquellos inmovilizados en rotación externa, aunque no se llegaba a recuperar la posición normal completa(55).
A pesar de ello, un estudio prospectivo aleatorizado ha encontrado que la inmovilización en rotación externa no reduce la tasa de recurrencia tras el primer episodio de luxación traumática(56). Posteriormente, una revisión de la Cochrane informa de que no hay suficiente evidencia para recomendar el tipo de inmovilización y serían necesarios estudios aleatorizados de mayor calidad(57).
En la actualidad no está demostrado que un tipo de inmovilización específica sea mejor que otro y prevenga las recurrencias; por otro lado, el tratamiento conservador suele ser inadecuado en pacientes jóvenes activos que son además el grupo de mayor riesgo para la recurrencia(58).
Conclusiones
La luxación glenohumeral es una patología frecuente; la clave para una reducción eficaz y rápida a la vez que segura y que evite el daño de estructuras neurovasculares es la relajación del paciente y una analgesia adecuada. Se recomienda el uso de anestesia intraarticular como primera línea, reservándose la sedación como técnica de rescate.
La elección de la técnica de reducción depende del paciente y de la familiaridad del médico con la maniobra; a pesar de ello, se deben evitar las maniobras de apalancamiento y realizarse técnicas como FARES, Milch o tracción contratracción, que han probado su eficacia y seguridad.
Figuras
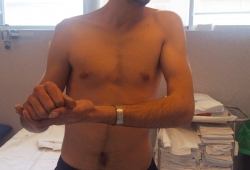
Figura 1. Hombro en charretera: deformidad apreciable típica de la luxación anterior glenohumeral. Se observa una actitud del brazo derecho en ligera rotación externa y abducción, con limitación pasiva y activa de los movimientos.
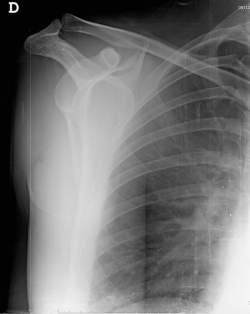
Figura 2. Radiografía simple. Proyección anteroposterior de hombro en el plano del tórax. Se observa una luxación glenohumeral anterior.
Figura 3. Radiografía simple. Proyección Y de escápula: en un hombro normal, la cabeza humeral queda dentro de la fosa glenoidea. En cambio, en la luxación glenohumeral se observa la cabeza humeral anterior a la glena en caso de luxación anterior.
Figura 4. Técnica de infiltración anestésica local intraarticular de hombro (10 a 20 cm3 lidocaína/mepivacaína al 1%). No requiere monitorización del paciente ni control de la vía aérea.
Figura 5. Técnica de Kocher: con el paciente sentado o en decúbito supino se realiza una flexión de codo (A), tracción y aducción del brazo contra el cuerpo (B); posteriormente, rotación externa hasta notar resistencia (C). Luego, abducción (D) y rotación interna (E).
Figura 5. Técnica de Kocher: con el paciente sentado o en decúbito supino se realiza una flexión de codo (A), tracción y aducción del brazo contra el cuerpo (B); posteriormente, rotación externa hasta notar resistencia (C). Luego, abducción (D) y rotación interna (E).
Figura 5. Técnica de Kocher: con el paciente sentado o en decúbito supino se realiza una flexión de codo (A), tracción y aducción del brazo contra el cuerpo (B); posteriormente, rotación externa hasta notar resistencia (C). Luego, abducción (D) y rotación interna (E).
Figura 5. Técnica de Kocher: con el paciente sentado o en decúbito supino se realiza una flexión de codo (A), tracción y aducción del brazo contra el cuerpo (B); posteriormente, rotación externa hasta notar resistencia (C). Luego, abducción (D) y rotación interna (E).
Figura 5. Técnica de Kocher: con el paciente sentado o en decúbito supino se realiza una flexión de codo (A), tracción y aducción del brazo contra el cuerpo (B); posteriormente, rotación externa hasta notar resistencia (C). Luego, abducción (D) y rotación interna (E).
Figura 6. Técnica de Milch: en decúbito supino, se fija la cabeza humeral con el pulgar (A); luego, lentamente se realiza abducción (B) y rotación externa suave por encima de la cabeza del paciente (C).
Figura 7. Técnica tracción contratracción: es una modificación de la técnica hipocrática, menos traumática al realizarse la contratracción por parte de un ayudante con una sábana alrededor de la axila.
Figura 8. Técnica de la silla: modificación de la técnica hipocrática. Se coloca al paciente sentado de lado en una silla y se usa el borde de la misma para ejercer la contratracción.
Figura 9. Técnica de Stimson: se coloca al paciente en decúbito prono con el brazo afecto colgando de la camilla y un peso atado a la muñeca (2-3 kg) que ejerce de tracción.
Figura 10. Técnica de FARES: con el paciente en decúbito supino, se realiza tracción axial sin contratracción asociada a oscilación vertical mientras se realiza la abducción hasta los 90°, entonces se procede a la rotación externa manteniendo la tracción y oscilación controlada. La reducción se consigue típicamente a los 120°.
Tablas
Tabla 1. Ventajas y desventajas de las distintas técnicas analgésicas y anestésicas disponibles
para la asistencia a la reducción de una luxación de hombro
Información del artículo
Cita bibliográfica
Autores
R.E. Pérez Expósito
Hospital Universitario Ramón y Cajal. Madrid
R. Ruiz Díaz
Hospital Universitario Ramón y Cajal. Madrid
R.M. Vega Rodríguez
Hospital Universitario Ramón y Cajal. Madrid
Miguel Ángel Ruiz Ibán
Director de REACA
Cirugía Ortopédica y Traumatología. Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Adrián Cuéllar Ayestarán
Instituto Vasco de Cirugía Ortopédica-Traumatología (IVCOT). Policlínica Gipuzkoa Quirón-Salud. Donostia-San Sebastián, Gipuzkoa
Jorge Díaz Heredia
Cirugía Ortopédica y Traumatología. Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Clínica La Antigua. Guadalajara
Editor asociado de REACA
Referencias bibliográficas
-
1Youm T, Takemoto R, Park BK. Acute management of shoulder dislocations. J Am Acad Orthop Surg. 2014 Dec;22(12):761-71.
-
2Dala-Ali B, Penna M, McConnell J, Vanhegan I, Cobiella C. Management of acute anterior shoulder dislocation. Br J Sports Med. 2014 Aug;48(16):1209-15.
-
3Helfen T, Ockert B, Pozder P, Regauer M, Haasters F. Management of prehospital shoulder dislocation: feasibility and need of reduction. Eur J Trauma Emerg Surg. 2016 Jun;42(3):357-62.
-
4Gates JD, Knox JB. Axillary artery injuries secondary to anterior dislocation of the shoulder. J Trauma. 1995 Sep;39(3):581-3.
-
5Emond M, Le Sage N, Lavoie A, Rochette L. Clinical factors predicting fractures associated with an anterior shoulder dislocation. Acad Emerg Med. 2004 Aug;11(8):853-8.
-
6Kahn JH, Mehta SD. The role of post-reduction radiographs after shoulder dislocation. J Emerg Med. 2007 Aug;33(2):169-73.
-
7Teefey SA, Rubin DA, Middleton WD, Hildebolt CF, Leibold RA, Yamaguchi K. Detection and quantification of rotator cuff tears. Comparison of ultrasonographic, magnetic resonance imaging, and arthroscopic findings in seventy-one consecutive cases. J Bone Joint Surg Am. 2004 Apr;86-A(4):708-16.
-
8Gombera MM, Sekiya JK. Rotator cuff tear and glenohumeral instability : a systematic review. Clin Orthop Relat Res. 2014 Aug;472(8):2448-56.
-
9Chuang TY, Adams CR, Burkhart SS. Use of preoperative three-dimensional computed tomography to quantify glenoid bone loss in shoulder instability. Arthroscopy. 2008 Apr;24(4):376-82.
-
10D’Elia G, Di Giacomo A, D’Alessandro P, Cirillo LC. Traumatic anterior glenohumeral instability: quantification of glenoid bone loss by spiral CT. Radiol Med. 2008 Jun;113(4):496-503.
-
11Rowe CR, Patel D, Southmayd WW. The Bankart procedure: a long-term end-result study. J Bone Joint Surg Am. 1978 Jan;60(1):1-16.
-
12Owens BD, Nelson BJ, Duffey ML, Mountcastle SB, Taylor DC, Cameron KL, et al. Pathoanatomy of first-time, traumatic, anterior glenohumeral subluxation events. J Bone Joint Surg Am. 2010 Jul 7;92(7):1605-11.
-
13Bui-Mansfield LT, Taylor DC, Uhorchak JM, Tenuta JJ. Humeral avulsions of the glenohumeral ligament: imaging features and a review of the literature. AJR Am J Roentgenol. 2002 Sep;179(3):649-55.
-
14Provencher MT, Frank RM, Leclere LE, Metzger PD, Ryu JJ, Bernhardson A, et al. The Hill-Sachs lesion: diagnosis, classification, and management. J Am Acad Orthop Surg. 2012 Apr;20(4):242-52.
-
15Burkhart SS, De Beer JF. Traumatic glenohumeral bone defects and their relationship to failure of arthroscopic Bankart repairs: significance of the inverted-pear glenoid and the humeral engaging Hill-Sachs lesion. Arthroscopy. 2000 Oct;16(7):677-94.
-
16Robinson CM, Shur N, Sharpe T, Ray A, Murray IR. Injuries associated with traumatic anterior glenohumeral dislocations. J Bone Joint Surg Am. 2012 Jan 4;94(1):18-26.
-
17Berbig R, Weishaupt D, Prim J, Shahin O. Primary anterior shoulder dislocation and rotator cuff tears. J Shoulder Elbow Surg. 1999 May-Jun;8(3):220-5.
-
18Mancini GB, Malaspina C, Scalercio AM, Ferranti R. Anterior shoulder dislocation and injuries of the rotator cuff in patients aged over 40 years. Clinical and sonographic study. Chir Organi Mov. 2001 Jan-Mar;86(1):37-44.
-
19Murthi AM, Ramirez MA. Shoulder dislocation in the older patient. J Am Acad Orthop Surg. 2012 Oct;20(10):615-22.
-
20Hovelius L, Eriksson K, Fredin H, Hagberg G, Hussenius A, Lind B, et al. Recurrences after initial dislocation of the shoulder. Results of a prospective study of treatment. J Bone Joint Surg Am. 1983 Mar;65(3):343-9.
-
21De Laat EA, Visser CP, Coene LN, Pahlplatz PV, Tavy DL. Nerve lesions in primary shoulder dislocations and humeral neck fractures. A prospective clinical and EMG study. J Bone Joint Surg Br. 1994 May;76(3):381-3.
-
22O’Connor DR, Schwarze D, Fragomen AT, Perdomo M. Painless reduction of acute anterior shoulder dislocations without anesthesia. Orthopedics. 2006 Jun;29(6):528-32.
-
23Chong M, Karataglis D, Learmonth D. Survey of the management of acute traumatic first-time anterior shoulder dislocation among trauma clinicians in the UK. Ann R Coll Surg Engl. 2006 Sep;88(5):454-8.
-
24Jiang N, Hu YJ, Zhang KR, Zhang S, Bin Y. Intra-articular lidocaine versus intravenous analgesia and sedation for manual closed reduction of acute anterior shoulder dislocation: an updated meta-analysis. J Clin Anesth. 2014 Aug;26(5):350-9.
-
25Faddy SC, Garlick SR. A systematic review of the safety of analgesia with 50% nitrous oxide: can lay responders use analgesic gases in the prehospital setting? Emerg Med J. 2005 Dec;22(12):901-8
-
26Descamps MJ, Gwilym S, Weldon D, Holloway V. Prospective audit of emergency department transit times associated with entonox analgesia for reduction of the acute, traumatic dislocated shoulder. Accid Emerg Nurs. 2007 Oct;15(4):223-7.
-
27Uglow MG. Kocher’s painless reduction of anterior dislocation of the shoulder: a prospective randomised trial. Injury. 1998 Mar;29(2):135-7.
-
28Mahshidfar B, Asgari-Darian A, Ghafouri HB, Ersoy G, Yasinzadeh MR. Reduction of anterior shoulder dislocation in emergency department; is entonox((R)) effective? Bioimpacts. 2011;1(4):237-40.
-
29Fitch RW, Kuhn JE. Intraarticular lidocaine versus intravenous procedural sedation with narcotics and benzodiazepines for reduction of the dislocated shoulder: a systematic review. Acad Emerg Med. 2008 Aug;15(8):703-8.
-
30Ng VK, Hames H, Millard WM. Use of intra-articular lidocaine as analgesia in anterior shoulder dislocation: a review and meta-analysis of the literature. Can J Rural Med. 2009 Fall;14(4):145-9.
-
31Wakai A, O’Sullivan R, McCabe A. Intra-articular lignocaine versus intravenous analgesia with or without sedation for manual reduction of acute anterior shoulder dislocation in adults. Cochrane Database Syst Rev. 2011 (4):CD004919.
-
32Dhinakharan SR, Ghosh A. Towards evidence based emergency medicine: best BETs from the Manchester Royal Infirmary. Intra-articular lidocaine for acute anterior shoulder dislocation reduction. Emerg Med J. 2002 Mar;19(2):142-3.
-
33Cheok CY, Mohamad JA, Ahmad TS. Pain relief for reduction of acute anterior shoulder dislocations: a prospective randomized study comparing intravenous sedation with intra-articular lidocaine. J Orthop Trauma. 2011 Jan;25(1):5-10.
-
34Christiansen TG, Nielsen R. Reduction of shoulder dislocations under interscalene brachial blockade. Arch Orthop Trauma Surg. 1988;107(3):176-7.
-
35Herring AA, Stone MB, Nagdev A. Ultrasound-guided suprascapular nerve block for shoulder reduction and adhesive capsulitis in the ED. Am J Emerg Med. 2011 Oct;29(8):963 e1-3.
-
36Blaivas M, Adhikari S, Lander L. A prospective comparison of procedural sedation and ultrasound-guided interscalene nerve block for shoulder reduction in the emergency department. Acad Emerg Med. 2011 Sep;18(9):922-7.
-
37Tezel O, Kaldirim U, Bilgic S, Deniz S, Eyi YE, Ozyurek S, et al. A comparison of suprascapular nerve block and procedural sedation analgesia in shoulder dislocation reduction. Am J Emerg Med. 2014 Jun;32(6):549-52.
-
38Graf D. Ultrasound-guided interscalene block for shoulder dislocation reduction in the ED. Am J Emerg Med. 2008 Nov;26(9):1061.
-
39Kocher T. Eine neue reductionsmethode für schulterverrenkung. Berliner Klin Wehnschr. 1870;7:5.
-
40Amar E, Maman E, Khashan M, Kauffman E, Rath E, Chechik O. Milch versus Stimson technique for nonsedated reduction of anterior shoulder dislocation: a prospective randomized trial and analysis of factors affecting success. J Shoulder Elbow Surg. 2012 Nov;21(11):1443-9.
-
41Kirker JR. Dislocation of the shoulder complicated by rupture of the axillary vessels. J Bone Joint Surg Br. 1952 Feb;34-B(1):72-3.
-
42Beattie TF, Steedman DJ, McGowan A, Robertson CE. A comparison of the Milch and Kocher techniques for acute anterior dislocation of the shoulder. Injury. 1986 Sep;17(5):349-52.
-
43Noordeen MH, Bacarese-Hamilton IH, Belham GJ, Kirwan EO. Anterior dislocation of the shoulder: a simple method of reduction. Injury. 1992;23(7):479-80.
-
44McNamara RM. Reduction of anterior shoulder dislocations by scapular manipulation. Ann Emerg Med. 1993 Jul;22(7):1140-4.
-
45Sahin N, Ozturk A, Ozkan Y, Atici T, Ozkaya G. A comparison of the scapular manipulation and Kocher’s technique for acute anterior dislocation of the shoulder. Eklem Hastalik Cerrahisi. 2011;22(1):28-32.
-
46Yuen MC, Yap PG, Chan YT, Tung WK. An easy method to reduce anterior shoulder dislocation: the Spaso technique. Emerg Med J. 2001 Sep;18(5):370-2.
-
47Ugras AA, Mahirogullari, Kural C, Erturk AH, Cakmak S. Reduction of anterior shoulder dislocations by Spaso Technique: clinical results. J Emerg Med. 2008;34:5.
-
48Poulsen SR. Reduction of acute shoulder dislocations using the Eskimo technique: a study of 23 consecutive cases. J Trauma. 1988 Sep;28(9):1382-3.
-
49Sayegh FE, Kenanidis EI, Papavasiliou KA, Potoupnis ME, Kirkos JM, Kapetanos GA. Reduction of acute anterior dislocations: a prospective randomized study comparing a new technique with the Hippocratic and Kocher methods. J Bone Joint Surg Am. 2009 Dec;91(12):2775-82.
-
50Maity A, Roy DS, Mondal BC. A prospective randomised clinical trial comparing FARES method with the Eachempati external rotation method for reduction of acute anterior dislocation of shoulder. Injury. 2012 Jul;43(7):1066-70.
-
51Itoi E, Hatakeyama Y, Kido T, Sato T, Minagawa H, Wakabayashi I, et al. A new method of immobilization after traumatic anterior dislocation of the shoulder: a preliminary study. J Shoulder Elbow Surg. 2003 Sep-Oct;12(5):413-5.
-
52Kuhn JE. Treating the initial anterior shoulder dislocation--an evidence-based medicine approach. Sports Med Arthrosc. 2006 Dec;14(4):192-8.
-
53Miller BS, Sonnabend DH, Hatrick C, O’Leary S, Goldberg J, Harper W, et al. Should acute anterior dislocations of the shoulder be immobilized in external rotation? A cadaveric study. J Shoulder Elbow Surg. 2004 Nov-Dec;13(6):589-92.
-
54Siegler J, Proust J, Marcheix PS, Charissoux JL, Mabit C, Arnaud JP. Is external rotation the correct immobilisation for acute shoulder dislocation? An MRI study. Orthop Traumatol Surg Res. 2010 Jun;96(4):329-33.
-
55Hart WJ, Kelly CP. Arthroscopic observation of capsulolabral reduction after shoulder dislocation. J Shoulder Elbow Surg. 2005 Mar-Apr;14(2):134-7.
-
56Liavaag S, Brox JI, Pripp AH, Enger M, Soldal LA, Svenningsen S. Immobilization in external rotation after primary shoulder dislocation did not reduce the risk of recurrence: a randomized controlled trial. J Bone Joint Surg Am. 2011 May 18;93(10):897-904.
-
57Handoll HH, Hanchard NC, Goodchild L, Feary J. Conservative management following closed reduction of traumatic anterior dislocation of the shoulder. Cochrane Database Syst Rev. 2006 (1):CD004962.
-
58Khiami F, Gerometta A, Loriaut P. Management of recent first-time anterior shoulder dislocations. Orthop Traumatol Surg Res. 2015 Jan 14.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Alentar a los nuevos autores a publicar en REACA
- Lesiones del <em>labrum</em> acetabular en el choque femoroacetabular
- Manejo inicial del paciente con luxación anterior de hombro
- Infección atípica tras ligamentoplastia de cruzado anterior en paciente inmunocompetente
- Reinserción artroscópica de una lesión osteocondral volteada de talus: a propósito de un caso
- Cruentación endoscópica y esclerosis con doxiciclina como tratamiento de la lesión persistente de Morel-Lavallée. A propósito de 2 casos
- Agenesia bilateral del tendón de la porción larga del bíceps
- Isquemia cerebral como complicación intraoperatoria por posicionamiento en silla de playa en cirugía artroscópica de hombro. A propósito de un caso
- Riesgo de lesión de la arteria geniculada externa durante la sutura meniscal
- Instrucciones para el envío de fotografías para la cubierta de REACA
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.