Artrodesis tibiotalar mediante artroscopia posterior en paciente con la enfermedad de Klippel-Trénaunay
Posterior arthroscopic ankle arthrodesis in a patient with Klippel-Trénaunay syndrome
Resumen:
La artrodesis artroscópica anterior ha sido probada como una técnica segura con una alta tasa de unión. En ciertos casos, sin embargo, un abordaje artroscópico anterior puede estar contraindicado por el mal estado de las partes blandas. El síndrome de Klippel-Trénaunay es una malformación compleja caracterizada por la tríada clínica de hemangiomas, anomalías venosas y linfáticas e hipertrofia de los huesos y tejidos blandos de una extremidad inferior.
Las malformaciones venosas causan una pérdida de sangre excesiva durante los procedimientos quirúrgicos, que requiere la transfusión de grandes cantidades de sangre. En este caso, no fue posible realizar portales anteriores debido a las malformaciones vasculares.
El procedimiento se realizó con el paciente en la posición prona y el uso de 2 portales posteriores. Las superficies articulares se desbridaron retirando el cartílago por medios artroscópicos y la articulación se fijó con 2 tornillos cruzados. La fusión se logró completamente a los 6 meses de seguimiento. A los 2 años de seguimiento, el paciente es capaz de mantener la bipedestación prolongada y caminar largas distancias sin dolor.
Abstract:
Anterior arthroscopic arthrodesis has been proven as a safe technique with a high union rate. In certain cases, an anterior arthroscopic approach can be contraindicated by skin lesions.
Klippel-Trénaunay syndrome is a complex malformation characterized by the clinical triad of haemangiomas, venous and lymphatic anomalies and hypertrophy of bones and soft tissues of usually one lower limb.
Venous malformations cause an excessive blood loss during orthopaedic procedures, requiring copious blood transfusion. In this case, anterior portals were not possible to perform due to the vascular malformations.
The procedure was performed with the patient in the prone position and the use of 2 posterior portals. The articular surfaces were debrided by removing the cartilage by arthroscopic means, and the joint was fixed with 2 crossed screws. Fusion was completely achieved at 6 months follow-up. At 2-year follow-up, patient is pain free and able to walk long distances.
Introducción
La artrodesis artroscópica anterior ha sido probada como una técnica segura para lograr la fusión tibiotalar, con unas tasas de unión superiores, con tiempos de consolidación comparables a los procedimientos abiertos y menos complicaciones(1). En ciertos casos, como el presentado en este artículo, los portales anteriores pueden estar contraindicados por mal estado de la piel y las partes blandas. La artrodesis tibiotalar abierta ha sido descrita mediante abordajes anteriores, mediales, laterales y posteriores(2). La artrodesis de la articulación subtalar por vía artroscópica posterior fue descrita por Amendola et al.(3) y Carro et al.(4) en 2007, y el acceso combinado a la articulación tibiotalar y subtalar se reportó por vez primera por Devos-Bevernage et al. en 2010 para realizar fusiones tibiotalocalcáneas mediante un clavo intramedular(5). La viabilidad de la fusión tibiotalar artroscópica posterior se ha estudiado en muestras anatómicas que demuestran que un abordaje artroscópico posterior conduciría a un desbridamiento adecuado del cartílago y podría reducir el riesgo de daño a los nervios(6). En los últimos años se han publicado pocos casos de fusión tibiotalocalcánea con portales posteriores y el uso de un clavo intramedular(7). Respecto a la fusión tibioastragalina por vía artroscópica posterior, la única serie publicada es la de De Leeuw et al. en 2016(8) con 40 casos en 40 pacientes.
El síndrome de Klippel-Trénaunay (nevus vasculosus hypertrophicus) es una malformación compleja que se caracteriza por la tríada clínica de los naevi cutáneos (hemangiomas debidos a displasias capilares), anomalías venosas y linfáticas e hipertrofia de los huesos y los tejidos blandos de, por lo general, una extremidad inferior. Cuando se producen fístulas arteriovenosas se conoce como Parkes-Weber. La afección comúnmente se presenta con dolor en la extremidad inferior, limitación funcional y secuelas estéticas como resultado de una malformación venosa o un crecimiento excesivo del tejido(9).
Cualquier procedimiento quirúrgico en la extremidad afectada puede convertirse en un escenario muy desafiante. Las malformaciones venosas causan una pérdida de sangre excesiva durante y tras la cirugía, que suele requerir transfusiones sanguíneas abundantes. Los abordajes quirúrgicos deben elegirse cuidadosamente para evitar las áreas afectadas con el fin de prevenir complicaciones. En este caso, no fue posible realizar portales anteriores debido a las malformaciones vasculares.
Presentación del caso
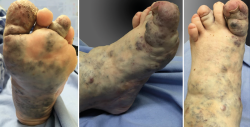
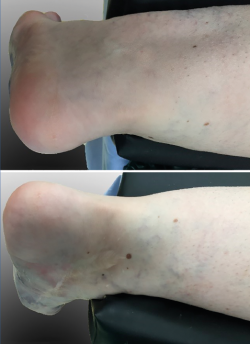
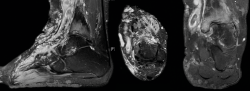
Una paciente de 30 años de edad, previamente diagnosticada con síndrome de Klippel-Trénaunay, presentaba antecedentes de dolor crónico del tobillo derecho y hemorragias intraarticulares recurrentes. En el examen, se observó dolor y limitación del rango de movimiento pasivo y activo de la articulación tibiotalar. Las varices estaban presentes en la parte delantera y media del pie, así como en la parte anterior de la articulación del tobillo (Figura 1), impidiendo la realización de cualquier abordaje, ya fuera abierto o artroscópico en la parte anterior, medial y lateral del tobillo. Solo se respetaba un área que se extiende desde ambos lados del tendón de Aquiles hasta el lado posterior de ambos maléolos (Figura 2). Las radiografías simples mostraron una buena alineación de la articulación y la resonancia magnética nuclear (RMN), signos degenerativos del cartílago del astrágalo y la tibia distal, aparte de constatar la presencia masiva de malformaciones arteriovenosas (Figura 3).
Técnica quirúrgica
La posición del paciente fue en decúbito prono con una almohadilla en la cadera contralateral para permitir una rotación adecuada del miembro a intervenir. El manguito de isquemia se colocó a nivel del muslo, previa profilaxis antibiótica con 2 g de cefazolina. La instrumentación incluyó una óptica de 30° y 4,5 mm, un sinoviotomo de 4 mm, cureta de 3 mm y escoplos de 4 mm rectos y curvos. Se emplearon los portales posteriores paraaquíleos, según van Dijk(10). Tras crear una ventana de trabajo en la fascia de Rouvière y Canela y una vez localizado el proceso posterior del astrágalo (Stieda) y el tendón del flexor hallucis longus (Figura 4A), se procedió a la resección de los ligamentos posteriores (intermaleolar, transverso) y de la cápsula articular (Figura 4B) para poder acceder a la articulación tibioastragalina. Debido a los hemartros de repetición, el cartílago se hallaba delaminado (Figura 4C), por lo que se extrajeron amplias porciones de cartílago con una simple pinza artroscópica. El resto del cartílago degenerado fue resecado mediante curetas (Figura 4D), sinoviotomo, etc., realizando flexión dorsal del tobillo para poder acceder a la parte más anterior de la cúpula astragalina. Una vez preparadas las superficies a fusionar (Figuras 4E y 4F) y sin modificar la posición del paciente, se procedió a la osteosíntesis mediante 2 tornillos canulados en disposición cruzada de tibia a astrágalo y de peroné a astrágalo, de 6,5 mm de diámetro y sin cabeza (Arthrex, Naples, USA) Se evitó la colocación de férula para evitar lesiones cutáneas, usando simplemente un vendaje compresivo.
figura4.png
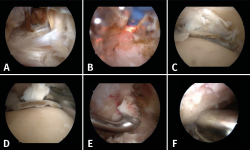
Figura 4. Pasos de la artroscopia posterior. A: identificación de tendón del flexor largo del hallux, se observa presencia de sinovial con restos de hemosiderina que demuestra los hemartros de repetición; B: mediante un vaporizador se seccionan el ligamento intermaleolar y la cápsula articular para poder acceder a la articulación tibioastragalina; C: el cartílago se encontraba despegado en grandes láminas del hueso subcondral, lo que facilitó su extracción mediante el uso de simples pinzas artroscópicas; D: para las zonas menos afectadas se usaron curetas, sinovios, legras, etc., para retirar el cartílago adherido al hueso subcondral; E y F: fresado y curetaje de unos milímetros del hueso subcondral para alcanzar hueso sangrante para facilitar la fusión.
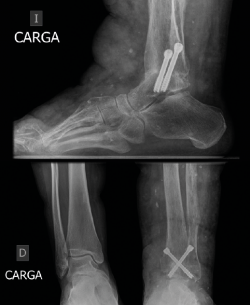
La paciente se mantuvo en descarga total durante un mes, comenzando la carga parcial durante 2 meses más con una bota de tipo CAM (controlled ankle motion) Walker. Se realizaron controles radiográficos intraoperatorios, a las 6 semanas, 3 y 6 meses, y 1 año. El seguimiento clínico se prolongó hasta los 2 años tras el procedimiento.
A los 6 meses se obtuvieron signos radiográficos de consolidación completa de la artrodesis (Figura 5). La paciente refirió una resolución completa del dolor y mejoría de la capacidad para la deambulación a los 6 meses, que se mantuvo en los siguientes controles.
Discusión
La artrodesis tibioastragalina por vía artroscópica puede considerarse actualmente como el patrón oro frente a las técnicas abiertas, que se reservan para aquellos casos con grandes deformidades o revisiones de fracasos previos, en los que se requiere el aporte de injerto estructural, retirada de implantes previos, etc., en los que el abordaje artroscópico resulta insuficiente. El acceso a la articulación se realiza con el paciente en decúbito supino y mediante los portales anteromedial y anterolateral, que permiten el acceso desde la parte anterior a la articulación tibiotalar. En algunos casos puede utilizarse un portal posterolateral sin modificar la posición del paciente(11).
El acceso por los portales posteriores paraaquíleos con el paciente en posición prona fue inicialmente descrito por van Dijk(10). Numerosos estudios han demostrado la seguridad de estos portales y numerosas técnicas se han descrito en los últimos años: transferencias de flexor hallucis longus, resección de os trigonum, tratamiento de osteocondritis, artrodesis subastragalina, etc.(12).
Respecto al acceso por vía posterior a la articulación tibioastragalina para realizar una artrodesis, existen muy pocos casos publicados en la literatura: Devos-Bevernage et al.(5) fueron los primeros en describir el acceso artroscópico conjunto a la articulación tibiotalar y subtalar de forma simultánea, en una serie de 3 casos que presenta un paciente con una amputación de Chopart, equino residual y mala cobertura cutánea, y 2 casos postraumáticos: 2 artrosis postraumáticas tras una fractura de pilón tibial y otra tras una fractura de tibia distal. En los 3 casos utiliza un clavo intramedular de artrodesis.
En otra serie, Vilá y Rico et al.(7) presentan otros 2 casos intervenidos, una artrosis postraumática tras una fractura de tobillo de 22 años de evolución y un fracaso de una osteosíntesis de una fractura conminuta distal de tibia. Al igual que en el caso anterior, utiliza sendos clavos intramedulares de fusión tibiotalocalcánea.
En nuestro caso, optamos por artrodesar de forma aislada la articulación tibioastragalina, debido a la juventud de la paciente y a que la articulación subtalar estaba en perfectas condiciones. El acceso fue en decúbito prono y no fue necesario modificar la posición de la paciente para colocar 2 tornillos canulados cruzados de 6,5 mm de tibia y peroné a astrágalo como fijación, usando una disposición y un abordaje similares a los empleados en la artroscopia anterior, al contrario que De Leeuw, que realiza una incisión transaquílea para colocar los tornillos en disposición proximal-posterior distal-anterior(8).
En nuestro caso, las malformaciones vasculares en la cara anterior del tobillo provocaban hemartros de repetición con daño del cartílago articular y dolor. Estas fístulas arteriovenosas limitaban la posibilidad de acceder casi en toda la circunferencia del tobillo, a excepción de los portales paraaquíleos, debido al gran riesgo de sangrado.
El síndrome de Klippel-Trénaunay se caracteriza por la tríada: hemangiomas por displasias capilares cutáneas, hipertrofia de tejidos blandos y/o huesos, y anomalías venosas y linfáticas. Cuando coexisten malformaciones arteriovenosas, se conoce como síndrome de Parkes-Weber(9). La patología ortopédica más frecuente es la dismetría de miembros y su corrección es el acto quirúrgico más frecuente en este tipo de pacientes (62%), seguido en frecuencia por la amputación (32%) y la sinovectomía artroscópica de rodilla (10%)(13).
La etiología del síndrome de Klippel-Trénaunay es desconocida. Se han descrito diversas posibles causas en la literatura, como anomalías mesodérmicas durante el desarrollo embrionario que conducen a la persistencia de malformaciones arteriovenosas microscópicas, así como mutaciones genómicas.
Su incidencia es esporádica, aunque también se ha informado de herencia autosómica dominante no probada. Afecta a ambos sexos y todas las razas por igual. Comúnmente, afecta a las extremidades inferiores (95% de los casos), seguidas de las extremidades superiores, cabeza, cuello y tronco. Por lo general, involucra una sola extremidad. Cuando hay afectación del tronco, la enfermedad tiende a limitarse a la línea media.
Respecto a la patología ortopédica, el síndrome se ha relacionado con hipertrofia y atrofia de extremidades, dismetría de miembros inferiores, anomalías en los dedos, úlceras, neuropatía, escoliosis compensatoria, patología de cadera, trombosis venosa profunda y neuroartropatía de Charcot(14). Los pacientes afectados presentan un riesgo elevado de complicaciones perioperatorias como la coagulación intravascular diseminada (CID), mala cicatrización de las heridas y aumento del sangrado que puede requerir transfusiones(13).
Bonaga et al.(15) advierten que la afectación sinovial en este síndrome no es infrecuente y que los hemartros articulares de repetición conducen a la destrucción del cartílago articular, por lo que recomiendan realizar sinovectomías de forma precoz para evitarlo.
Podemos concluir que la artrodesis artroscópica tibioastragalina por vía posterior es una opción válida en los raros casos en los que los accesos anteriores se vean comprometidos por el estado de las partes blandas. Por otro lado, este es el primer caso reportado en la literatura de afectación de la articulación tibioastragalina como consecuencia de hemartros de repetición debidos a las malformaciones vasculares del síndrome de Klippel-Trénaunay.
Figuras
Figura 1. Vistas plantar, medial y dorsal que muestran la afectación del pie y el tobillo por las fístulas arteriovenosas que impide la realización de abordajes quirúrgicos por estas vías, incluso artroscópicos.
Figura 2. Vistas posterolateral (arriba) y posteromedial (abajo), que muestran la zona segura para realizar los portales en los que no existe afectación por la enfermedad.
Figura 3. De izquierda a derecha: corte sagital, axial y coronal de resonancia magnética nuclear que muestra la afectación de partes blandas y la presencia de signos degenerativos en la articulación tibioastragalina.
Figura 4. Pasos de la artroscopia posterior. A: identificación de tendón del flexor largo del hallux, se observa presencia de sinovial con restos de hemosiderina que demuestra los hemartros de repetición; B: mediante un vaporizador se seccionan el ligamento intermaleolar y la cápsula articular para poder acceder a la articulación tibioastragalina; C: el cartílago se encontraba despegado en grandes láminas del hueso subcondral, lo que facilitó su extracción mediante el uso de simples pinzas artroscópicas; D: para las zonas menos afectadas se usaron curetas, sinovios, legras, etc., para retirar el cartílago adherido al hueso subcondral; E y F: fresado y curetaje de unos milímetros del hueso subcondral para alcanzar hueso sangrante para facilitar la fusión.
Información del artículo
Cita bibliográfica
Autores
Rodrigo Díaz Fernández
Unidad de Pie y Tobillo. Hospital de Manises. Valencia
Unidad de Pie y Tobillo. Vithas Valencia
Universidad Católica de Valencia San Vicente Mártir
Unidad de Pie y Tobillo. Hospital Quirónsalud Valencia
Vocal de Docencia de la SEMCPT
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de intereses. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Quayle J, Shafafy R, Khan MA, Ghosh K, Sakellariou A, Gougoulias N. Arthroscopic versus open ankle arthrodesis. Foot Ankle Surg. 2018;24(2):137-42.
-
2Yasui Y, Hannon CP, Seow D, Kennedy JG. Ankle arthrodesis: a systematic approach and review of the literature. World J Orthop. 2016;7(11):700-8.
-
3Amendola A, Lee KB, Saltzman CL, Suh JS. Technique and Early Experience with Posterior Arthroscopic Subtalar Arthrodesis. Foot Ankle Int. 2007;28(3):298-302.
-
4Carro LP, Golanó P, Vega J. Arthroscopic subtalar arthrodesis: the posterior approach in the prone position. Arthroscopy. 2007;23(4):445.e1-4.
-
5Bevernage BD, Deleu PA, Maldague P, Leemrijse T. Technique and early experience with posterior arthroscopic tibiotalocalcaneal arthrodesis. Orthop Traumatol Surg Res. 2010;96(4):469-75.
-
6Malekpour L, Rahali S, Duparc F, Dujardin F, Roussignol X. Anatomic Feasibility Study of Posterior Arthroscopic Tibiotalar Arthrodesis. Foot Ankle Int. 2015;36(10):1229-34.
-
7Vilà y Rico J, Rodríguez-Martín J, Parra-Sánchez G, Martí López-Amor C. Arthroscopic tibiotalocalcaneal arthrodesis with locked retrograde compression nail. J Foot Ankle Surg. 2013;52(4):523-8.
-
8De Leeuw PAJ, Hendrickx RPM, van Dijk CN, Stufkens SS, Kerkhoffs GMMJ. Midterm results of posterior arthroscopic ankle fusion. Knee Surg Sports Traumatol Arthrosc. 2016;24(4):1326-31.
-
9Oduber CE, van der Horst CM, Hennekam RC. Klippel-Trenaunay Syndrome. Ann Plast Surg. 2008;60(2):217-23.
-
10Van Dijk CN, Scholten PE, Krips R. A 2-portal endoscopic approach for diagnosis and treatment of posterior ankle pathology. Arthroscopy. 2000;16(8):871-6.
-
11Golanó P, Vega J, Pérez-Carro L, Götzens V. Ankle Anatomy for the Arthroscopist. Part I: The Portals. Foot Ankle Clin. 2006;11(2):253-73.
-
12Roussignol X. Arthroscopic tibiotalar and subtalar joint arthrodesis. Orthop Traumatol Surg Res. 2016;102(1):S195-S203.
-
13Schoch JJ, Nguyen H, Schoch BS, Anderson KR, Stans AA, Driscoll D, Tollefson M. Orthopaedic diagnoses in patients with Klippel-Trenaunay syndrome. J Child Orthop. 2019;13(5):457-62.
-
14Sella EJ, Ortega GR. Charcot osteoarthropathy in a case of Klippel-Trenaunay-Weber syndrome. Foot Ankle Int. 2003;24(10):801-4.
-
15Bonaga S, Bardi C, Gigante C, Turra S. Synovial involvement in hemangiomatosis. Arch Orthop Trauma Surg. 2003;123(2-3):102-6.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Editorial del presidente de la SEMCPT
- Actualización en el manejo del pie plano infantil
- Osteoma osteoide en el astrágalo. Revisión sistemática y presentación de un caso clínico
- ¿Estamos realizando un buen control del dolor posquirúrgico?
- Valoración de la fiabilidad intra- e interobservador de la medición de la retracción gemelar utilizando el test de Silfverskiöld y el test en posición neutra del pie
- Artrodesis tibiotalocalcánea con clavo retrógrado asistida por artroscopia
- Artrodesis tibiotalar mediante artroscopia posterior en paciente con la enfermedad de Klippel-Trénaunay
- Factores pronósticos de las fracturas por avulsión de la tuberosidad posterior del calcáneo. A propósito de un caso
- Caso de parálisis del <em>hallux</em> tras intervención quirúrgica de rodilla
- Comentario a “Caso de parálisis del <em>hallux</em> tras intervención quirúrgica de rodilla”
- Protocolo de inestabilidad crónica de tobillo de la SEMCPT
- Memoria de rotación becada en la Unidad Docente Acreditada de Pie y Tobillo del Hospital Universitario 12 de Octubre
- Revista de revistas
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista del pie y tobillo está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.