Lesiones multiligamentosas. De la tríada a la péntada, ¿qué es lo que verdaderamente sabemos?
Multiligament injuries. From the triad to the pentad, what do we really know?
Resumen:
Las lesiones multiligamentosas de rodilla representan una poco frecuente pero potencialmente grave lesión y continúan suponiendo un reto por la dificultad del diagnóstico y del tratamiento para el cirujano ortopédico. Su complejidad reside en los diversos patrones de afectación ligamentosa y en la asociación con lesiones vasculares y neurológicas de gran morbilidad que requieren de un alto grado de sospecha y un manejo inicial de estos pacientes meticuloso y protocolizado. La etiología se corresponde en mayor medida con traumatismos de alta energía, aunque se han observado también en pacientes con obesidad mórbida tras accidentes de baja velocidad. Se han demostrado mejores resultados con el tratamiento quirúrgico respecto al conservador, sobre todo en fase aguda, siempre que exista un adecuado control de la patología vascular. En estas lesiones es imprescindible una buena planificación quirúrgica, utilizando técnicas de reconstrucción ligamentosas preferiblemente con aloinjertos. Es fundamental tratar en primer lugar las posibles fracturas asociadas o desaxaciones para garantizar la estabilidad de la reconstrucción. La complicación más frecuente es la rigidez y suele requerir intervenciones adicionales; la mejor manera de prevenirla es mediante la rehabilitación precoz e intensiva. También se ha observado un alto índice de desarrollo de cambios degenerativos precoces. La mayoría de los pacientes suele reincorporarse a su trabajo habitual, aunque no es despreciable el porcentaje que obtiene la incapacidad total. El mayor desafío de esta patología es obtener una adecuada actividad funcional de la rodilla con las mínimas secuelas posibles.
Abstract:
Multiligament knee injuries represent a rare but potentially serious injury and continue being a challenge for the orthopedic surgeon due to the difficulty of diagnosis and treatment. Their complexity lies in the various patterns of ligament involvement and in the association with vascular and neurological injuries of great morbidity that require a high degree of suspicion and a meticulous and protocolized initial management of these patients. The etiology corresponds mainly to high-energy trauma, although they have also been observed in patients with morbid obesity after low-speed accidents. Better results have been demonstrated with surgical treatment with respect to the conservative, specially in the acute phase, provided there is adequate control of vascular pathology. In these lesions a good surgical planning is essential, using preferably ligament reconstruction techniques with allografts. It is essential deal firstly with the possible associated fractures or deviations to ensure the stability of the reconstruction. The most frequent complication is stiffness and usually requires additional interventions; the best way to prevent it, it’s through early and intensive rehabilitation. A high rate of development of early degenerative changes has also been observed. Most patients usually return to their usual work, although the percentage that obtains total disability is not negligible. The biggest challenge of this pathology is to obtain an adequate functional activity of the knee with the minimum possible sequels.
Introducción
Las lesiones multiligamentosas de rodilla implican la disrupción de al menos 2 de los ligamentos o complejos ligamentosos mayores de la rodilla, es decir, ligamento cruzado anterior (LCA), ligamento cruzado posterior (LCP), ligamento colateral medial (LCM) y/o complejo posterolateral (CPL). Aunque los términos se suelen utilizar indistintamente, las lesiones multiligamentosas pueden producirse sin sufrir una luxación de rodilla, entendiendo esta como una incongruencia tibiofemoral completa. Estas luxaciones tibiofemorales representan una lesión poco frecuente, con una incidencia de entre el 0,002 y el 0,02% por año(1), pero con repercusiones potencialmente graves debido al daño de las partes blandas circundantes que se puede asociar, con grave riesgo para la supervivencia de la extremidad(2). Dichas lesiones asociadas incluyen la afectación de estructuras neurovasculares, como la arteria y la vena poplíteas, y los nervios tibial y peroneo. Medina et al. informó de una incidencia del 18% de lesiones vasculares y de un 25% de lesiones neurológicas en su revisión sistemática(3). Del mismo modo, Robertson et al. encontró una incidencia de lesión del nervio peroneo común tras luxaciones de rodilla en un 5 a un 40%, según las series(4).
Una de las mayores dificultades a la hora de tratar esta patología es la variabilidad de los patrones de lesión ligamentosa; además, la producción concomitante de fracturas, el daño condral, las roturas meniscales y la laxitud residual pueden llevar al desarrollo de artrosis precoz(5).
Existen controversias respecto el momento de realizar la cirugía, la técnica quirúrgica a realizar y la rehabilitación(6) postoperatoria. La literatura actual se muestra a favor del tratamiento precoz sobre el diferido al demostrar mejores resultados(7,8), aunque esta es escasa y limitada mayormente a estudios de series de casos(9,10,11,12) debido a la baja incidencia de esta patología. Esta baja incidencia también representa una dificultad a la hora de realizar perfiles epidemiológicos(13,14).
Debido a la heterogeneidad y severidad de estas lesiones, es necesario un estudio inicial exhaustivo para identificar signos de alarma que requieran actuación urgente, como luxaciones abiertas o irreductibles, así como lesiones vasculares o presencia de síndrome compartimental. Una vez descartada la actuación urgente, el cirujano deberá realizar un plan preoperatorio meticuloso para abordar específicamente la afectación ligamentosa presente.
La incorporación laboral, aunque posible, suele requerir de modificaciones de las actividades o del lugar de trabajo y solo el 60% de los pacientes intervenidos quirúrgicamente vuelven a realizar actividad deportiva(15).
El objetivo de este artículo es realizar una revisión actual de los aspectos básicos de las lesiones multiligamentosas y abordar los principios y técnicas quirúrgicas disponibles para el tratamiento de estas complejas lesiones.
Etiología
Las lesiones ligamentosas de rodilla pueden producirse por mecanismos tanto de alta como de baja energía. Los mecanismos de alta energía implican accidentes de tráfico y caídas desde grandes alturas y son los responsables de grandes daños a las estructuras de la rodilla; además, de manera concomitante se suelen producir traumatismos en las regiones craneal, torácica y abdominal que priorizan su tratamiento y difieren la intervención de la patología ligamentosa. También es frecuente encontrarse con lesiones a distintos niveles en la misma extremidad y en el resto de las extremidades(16,17). Los traumatismos de baja energía son los producidos generalmente en el contexto de actividades deportivas. Existe un tercer mecanismo conocido como de ultra baja velocidad asociado a individuos con obesidad mórbida con caídas desde su propia altura(18,19,20).
Clasificación
Kennedy describió en 1963 su clasificación direccional. En ella describe las luxaciones según la dirección de las mismas, obteniendo de este modo los tipos anterior, posterior, medial, lateral y rotatorio. Este último se subdivide en anteromedial, posteromedial, anterolateral y posterolateral. El inconveniente de esta clasificación radica en que un gran número de las luxaciones que acuden a urgencias son autorreducidas, lo que dificulta su utilización.
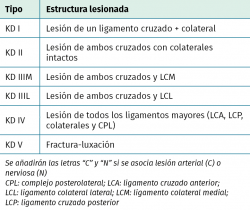
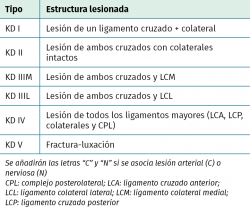
La clasificación más utilizada es la basada en principios anatómicos de Schenck(21) (Tabla 1). Esta clasificación identifica cuál de las 4 estructuras ligamentosas mayores ha resultado lesionada. Las de tipo I son infrecuentes y consisten en la disrupción de uno de los ligamentos cruzados junto con lesión del LCM o lateral. Las lesiones de tipo II también son poco comunes e implican la rotura completa de ambos cruzados con ligamentos colaterales íntegros. El patrón más frecuente es el del tipo III, que representa del 57,6 al 80,5% de todas las luxaciones de rodilla(22,23).
Este patrón se subdivide en tipo IIM, cuando a la rotura de ambos cruzados asociamos la del colateral medial, y en tipo IIL, cuando es el ligamento colateral lateral y el CPL el que se asocia. Las lesiones más severas son las de tipo IV, ya que implican la rotura completa de los 4 complejos ligamentosos. Si se presenta lesión vascular o nerviosa asociada, se añade la letra C o la N, respectivamente. Wascher modificó esta clasificación añadiendo una quinta categoría, la tipo V, que agrupa las lesiones multiligamentosas con fractura concomitante(24).
Evaluación y manejo inicial
Como se ha mencionado anteriormente, las lesiones agudas requieren una exploración inicial minuciosa para identificar amenazas a la supervivencia de la extremidad. En ocasiones, debido a las altas energías de los mecanismos lesivos, debemos colaborar en la resucitación del paciente según protocolos como el Advance Trauma Life Support (ATLS). Una vez el paciente es estabilizado, pasaremos a explorar la rodilla. Se requiere un elevado índice de sospecha para excluir la posibilidad de una luxación de rodilla autorreducida; un importante derrame y equimosis nos pueden hacer sospechar que ha habido una disrupción capsular. Se calcula que alrededor del 50% de las lesiones multiligamentosas pueden haber sido consecuencia de una luxación de rodilla que se redujo espontáneamente(25). Debemos explorar la extremidad distalmente a la lesión, observando y documentando color, temperatura y relleno capilar, así como tratar de palpar los pulsos pedio y tibial posterior, comparándolos con la extremidad contralateral. Nos puede resultar muy útil realizar el índice tobillo-brazo (ITB), ya que un resultado menor de 0,9 justifica la realización de una arteriografía(26,27), aunque en algunos protocolos la cifra de corte es de 0,8(28). Stannard et al.(29) elaboraron un protocolo para monitorizar lesiones vasculares en luxaciones de rodilla en el cual se realiza una exploración cuidadosa del estado vascular al ingreso del paciente, repitiéndose en las primeras 4 a 6 horas y nuevamente a las 24 y 48 horas del ingreso. Cualquier anormalidad en la exploración indica la realización de una arteriografía.
Respecto a las lesiones neurológicas, debemos explorar la sensibilidad en los territorios tanto del peroneo superficial como del peroneo profundo y documentar la función motora, ya que podemos encontrar parálisis del nervio peroneo común hasta en un 40% de las luxaciones de rodilla, sobre todo en las posterolaterales(4).
Una vez con el paciente estabilizado y realizada la exploración neurovascular, debemos atender a las lesiones osteoligamentosas. Mediante la palpación, advertiremos crepitaciones y testaremos la inestabilidad ligamentosa. En episodios agudos, la exploración es dificultosa debido al dolor y la tumefacción; no obstante, con un rango de 0 a 30° podemos valorar la inestabilidad varo-valgo, el test de Lachman y la integridad del mecanismo extensor. El LCP lo podemos evaluar con el test del cajón posterior y el CPL mediante el dial test tanto a 30 como a 90°. Con el estrés de la rodilla en varo y valgo a 0 y 30° evaluaremos los ligamentos colaterales.
El primer estudio de imagen a obtener debe ser la radiografía simple, con proyecciones anteroposterior y lateral para determinar la dirección de la luxación y fracturas asociadas. En los casos de luxaciones autorreducidas, podemos aprecias avulsiones óseas que nos hagan sospechar la lesión inicial. No obstante, la obtención de radiografías en una rodilla luxada no nos debe retrasar en exceso la reducción. En pacientes cuya cirugía es diferida podemos realizar radiografías con estrés en varo-valgo. Una laxitud mayor de 3,2 mm en valgo indica una rotura completa de LCM(30), mientras que una laxitud mayor de 2,2 o de 4 mm en varo nos sugiere una rotura completa del ligamento colateral lateral o del CPL, respectivamente(31,32). La resonancia magnética la debemos emplear cuando el paciente esté clínicamente estabilizado. Nos puede resultar útil para evaluar las lesiones ligamentosas y el tipo de lesión (avulsiones o roturas), así como la afectación de los meniscos y de las superficies condrales. Actualmente, nos concede una valiosa ayuda para la planificación preoperatoria.
Casi todas las luxaciones se pueden reducir de forma cerrada, pero en la luxación lateral o posterolateral según la clasificación de Kennedy(33) el cóndilo femoral medial se puede incarcerar, siendo imposible reducirla de esta manera, por lo que solo se podrá reducir de forma abierta. Tras la reducción, hay que proceder a la inmovilización de la rodilla; para ello, disponemos de varios sistemas: una férula o un yeso completo, una ortesis o un fijador externo. En cuanto al uso del fijador externo, hay controversia acerca de si puede producir mayor rigidez de rodilla, pero hay situaciones, como veremos a continuación, en que es el método de elección.
Entre un 5 y un 17% pueden presentarse de manera abierta(34). Si es abierta o si hay lesión vascular y debe ser intervenido para revascularizar la extremidad, deberemos colocar un fijador externo, que facilitará las curas y el control vascular. Otra indicación de fijación externa es una gran inestabilidad que imposibilite mantener la reducción de la rodilla con los otros sistemas(35).
Una vez estabilizada la rodilla y asegurada la vascularización del miembro, se puede proceder a realizar los estudios complementarios necesarios para planificar el tratamiento definitivo.
Lesiones asociadas
Las lesiones multiligamentosas de rodilla pueden ser debidas a mecanismos de alta energía en pacientes politraumatizados y pueden estar asociadas a traumatismos abdominales, craneoencefálicos, torácicos o fracturas óseas que nos pueden condicionar el tratamiento definitivo de la lesión de rodilla.
Además, las lesiones multiligamentosas o las luxaciones de rodilla se pueden asociar a lesiones de las estructuras anatómicas adyacentes o que se encuentran en la articulación:
1. Vasculares. La lesión vascular de la arteria poplítea se asocia hasta entre un 23 y un 32% a las luxaciones de rodilla(36). Puede tratarse de una oclusión o disrupción arterial que provoca una falta de irrigación aguda del miembro, o de un desgarro de la íntima que puede producir una oclusión de forma diferida. Son más frecuentes en las luxaciones KD IIIL(36), en personas obesas y en luxaciones abiertas(37).
Otra posible complicación vascular es el síndrome compartimental(38). Debemos sospecharlo cuando el paciente refiere un dolor exacerbado que no calma con analgesia, hay perdida de sensibilidad y de movilidad del tobillo y los dedos del pie. Se pueden realizar mediciones de la presión de los compartimentos de la pierna: si es mayor o igual a 30 mm de mercurio, hay que realizar fasciotomías.
También puede producirse una trombosis venosa profunda de forma aguda o diferida.
2. Neurológicas. El nervio ciático poplíteo externo puede ser lesionado en las luxaciones de rodilla entre un 14 y un 40%(36). Si está lesionado habrá que hacer una revisión del nervio y tratarlo según el tipo de lesión. Si no se recupera, se realizará cirugía paliativa con transferencia tendinosa del tendón del tibial posterior o artrodesis de tobillo.
3. Lesiones cartilaginosas y meniscales. Se suelen asociar en un 47,8% de las luxaciones de rodilla. Estas lesiones se tratarían al mismo tiempo que las lesiones ligamentosas y son un factor de mal pronóstico para algunos autores(39).
4. Fracturas. Las fracturas articulares deben ser reducidas anatómicamente antes de realizar la reconstrucción ligamentosa; en caso contrario, se perpetuaría la inestabilidad y fracasaría cualquier reparación ligamentosa. También hay que corregir cualquier malalineación del miembro secundaria a una fractura, previamente a la reparación ligamentosa(35).
5. Lesiones del aparato extensor que condicionan también el tratamiento de las lesiones ligamentosas.
Tratamiento quirúrgico vs. conservador
Diversos estudios han demostrado que con el tratamiento quirúrgico se obtienen mejores resultados que con el conservador. El inicio de una rehabilitación precoz es uno de los factores que mejoran el pronóstico de estas lesiones. Los pacientes intervenidos quirúrgicamente pueden iniciar una rehabilitación precoz, mientras que los tratados de forma conservadora necesitan un tiempo prolongado de inmovilización antes de comenzar con la rehabilitación(40).
El tratamiento conservador quedaría reservado a pacientes de edades avanzadas o pacientes con enfermedades graves que contraindicaran la intervención quirúrgica.
En cuanto al tratamiento quirúrgico, la reconstrucción anatómica de las estructuras lesionadas, utilizando técnicas validadas biomecánicamente, ha dado los mejores resultados clínicos(41,42). Las reparaciones ligamentosas las indicaríamos en las fracturas-avulsiones en fase aguda, como puede ser la fractura arrancamiento del LCP en la parte posterior de la tibia o en arrancamientos del LCE o CPL en la cabeza del peroné.
Factores predictivos
Aunque en general se obtienen buenos resultados en cuanto a la función, la estabilidad y la movilidad de la rodilla, las luxaciones de rodilla tienen un impacto importante en la actividad y pocos pacientes vuelven a su trabajo y al nivel deportivo previo a la lesión. Algunos factores han sido asociados con pobres resultados clínicos: tratamiento conservador, retraso en la cirugía, un mayor grado de severidad de la lesión, lesión neurovascular, obesidad y edad mayor de 30 años. Otras lesiones asociadas y factores psicosociales también influyen en el resultado final, sobre todo en pacientes politraumatizados(43). Para Woodmass et al.(39), los mayores factores predictivos de resultados pobres son los mecanismos de lesión por alta energía y la edad avanzada. Alentorn-Geli(44) obtiene los peores resultados cuando están lesionados los 2 ligamentos cruzados, los meniscos o hay lesiones cartilaginosas.
Timing quirúrgico
Se han descrito mejores resultados en los pacientes tratados en fase aguda, ya que se facilita una rehabilitación precoz que disminuye uno de los principales riesgos de estas lesiones: la artrofibrosis(41).
No existe consenso a la hora de definir una lesión multiligamentosa de rodilla como aguda o crónica. Algunos autores consideran crónicas las lesiones de más de 3 semanas de evolución(45,46,47,48); sin embargo, otros fijan el límite en 6 semanas(41).
La intervención quirúrgica debe ser diferida, siempre y cuando no sea necesario realizarla de urgencia, hasta que exista una adecuada perfusión de la extremidad y se garanticen los factores necesarios para realizar una cirugía de reparación segura.
La cirugía entre el 10.º y el 14.º día ofrece varias ventajas: permite un periodo de observación neurovascular, la resolución de la inflamación aguda y la disminución de la tumefacción de partes blandas. Sin embargo, no deben superarse las 3 semanas por la retracción de las estructuras capsuloligamentosas.
En caso de que no pueda realizarse la intervención durante las 3 primeras semanas, es prudente esperar hasta que la articulación recobre un rango de movilidad articular normal o próximo a la normalidad(49).
Existen diferentes situaciones que nos pueden llevar a adelantar o retrasar la cirugía, como pueden ser: lesiones vasculares, luxaciones irreductibles, lesiones abiertas, disrupción del aparato extensor, fracturas intraarticulares, traumatismos craneofaciales y lesiones viscerales(9,50).
Principios quirúrgicos
El objetivo del tratamiento quirúrgico es proveer estabilidad, mantener el movimiento y lograr que la rodilla tenga un funcionamiento activo que permita al paciente realizar sus actividades diarias(49).
Debemos tener en cuenta que, en el caso de presentar fracturas que afecten a la superficie articular, estas deben ser reducidas anatómicamente antes de tratar las lesiones ligamentosas. De igual modo, si se presentaran malalineaciones en varo o valgo, podría ser preciso realizar osteotomías correctoras para asegurar buenos resultados con la reconstrucción ligamentosa.
En el tratamiento de las lesiones multiligamentosas se recomienda la reconstrucción de las estructuras lesionadas mediante alo- o autoinjertos, quedando la reparación indicada únicamente en caso de avulsiones óseas al nivel de los ligamentos colaterales. La reparación ligamentosa primaria ha demostrado unas mayores tasas de rigidez articular e inestabilidad, y un descenso en las tasas de retorno a niveles de actividad previos a la lesión, por lo que prácticamente ha caído en desuso en el manejo de esta patología(41,42,48).
Los aloinjertos presentan múltiples ventajas sobre los autoinjertos: se elimina la morbilidad en la zona donante, se disminuye el tiempo de disección y se reduce el número y la extensión de las incisiones en una rodilla traumatizada. El uso de aloinjerto también disminuye el tiempo de isquemia durante la cirugía, el dolor posquirúrgico y la rigidez posquirúrgica. Por ello, la mayoría de los cirujanos son reacios al uso de autoinjertos(51).
Las desventajas del aloinjerto son el elevado coste, el riesgo de transmisión de enfermedades y el retraso en la incorporación y remodelación del injerto.
Técnica quirúrgica
Resulta fundamental una buena planificación quirúrgica y una correcta selección de los pacientes para obtener resultados satisfactorios. Se emplearán técnicas anatómicas de reconstrucción ligamentosa clínicamente validadas y, como comentábamos previamente, se utilizarán aloinjertos preferiblemente.
Antes de comenzar la cirugía debemos confirmar que el estado y la longitud de los injertos sean adecuados. Se debe medir correctamente el grosor de cada plastia, pues una infraestimación del diámetro puede dificultar su pasaje por los túneles y una sobrestimación puede llevar a la realización de túneles de mayor diámetro del necesario, aumentando el riesgo de convergencia.
En ocasiones, puede resultar complicado evitar la convergencia de túneles (debemos tener en cuenta que se realizarán múltiples perforaciones tanto a nivel femoral distal como tibial proximal para la reconstrucción ligamentosa), por lo que es imprescindible planear detenidamente la posición (cada túnel se ubicará en la huella anatómica del ligamento que se vaya a reconstruir) y la orientación de cada uno de ellos. En caso de converger, se aumentaría el riesgo de fallo de los injertos por 3 causas: el daño directo que podrían sufrir, la afectación de los sistemas de fijación y el déficit de stock óseo, que puede ocasionar una incorrecta fijación e integración de los injertos(52,53,54).
Es imprescindible una buena colocación del paciente en la mesa quirúrgica, permitiendo una flexoextensión completa de la rodilla. Realizaremos en primer lugar la cirugía abierta y a continuación la artroscópica, ya que la extravasación de líquidos dificultará la visualización y la identificación de las diferentes estructuras.
Comenzaremos la cirugía en la región medial de la rodilla, mediante un abordaje que tomará como referencia el punto medio entre el tubérculo del aductor y la rótula, y se extenderá 8 cm desde la interlínea articular hasta la región medial de la tibia. El túnel de reconstrucción femoral se realizará al nivel de la inserción proximal del LCM y los injertos (de semitendinoso y gracilis) discurrirán bajo la fascia del sartorio. Debemos tener en cuenta que al menos 30 mm deben quedar enterrados en el túnel femoral y que dicho túnel se debe orientar hacia anterior y proximal (30° en el plano axial y coronal) para evitar la convergencia con los túneles del LCP(55). Los injertos se fijarán al nivel de la inserción tibial del LCM superficial mediante 2 anclajes, el proximal junto a la interlínea articular y el distal tras atravesar la fascia del sartorio(56).
En el ángulo posteroexterno, utilizaremos preferiblemente una plastia de tendón de Aquiles siguiendo la técnica descrita por LaPrade et al.(57). Realizaremos los túneles en la cabeza del peroné, la tibia y el fémur teniendo en cuenta las siguientes consideraciones: el centro del túnel del ligamento colateral externo lo colocaremos unos 18,5 mm anterior al del ligamento poplíteo, quedando un puente óseo de unos 8-9 mm tras el fresado; ambos se deben orientar hacia anterior (0° en el plano coronal y 20-40° en el axial) para evitar la convergencia con el del LCA y para no lesionar el cartílago del surco intercondíleo(53).
A continuación, nos centraremos en las lesiones intraarticulares y en la parte artroscópica. Se recomienda una técnica de doble banda para el LCP, siendo los 2 túneles femorales divergentes y una de simple banda para el LCA (con un único túnel femoral en posición anatómica)(58,59). Previamente a la fijación y el tensionado de las plastias, se debe tratar la patología meniscal y condral.
Tras ello, procederemos a la tunelización de las plastias del complejo posteroexterno para reproducir la anatomía tanto del tendón poplíteo como la del ligamento colateral externo y del poplíteo fibular.
Por último, se realizará el tensionado y la fijación de todos los injertos siguiendo el orden descrito a continuación. Una secuencia de fijación de los injertos incorrecta puede alterar la orientación tibiofemoral y, con ello, la cinemática de la rodilla, incrementando el riesgo de fallo del injerto y de artrosis futura.
Resulta fundamental mantener la siguiente secuencia de tensionado de las plastias: en primer lugar, se fijará la porción anterolateral del LCP a 90° de flexión para conseguir la traslación anterior de la tibia; a continuación, la posteromedial con la rodilla extendida. El ligamento colateral externo se fijará tras el LCP, a 20-30° de flexión y con un ligero valgo forzado; tras él, el resto de las estructuras del complejo posteroexterno, a 60° de flexión y en rotación neutra. Por último, se reparará el LCA en extensión prácticamente completa y el LCM.
La fijación del complejo posteroexterno previa a la del LCA evita la rotación tibial externa que se puede producir al tensionar el injerto de LCA si existe una deficiencia de dicho complejo(60).
Complicaciones
Como comentamos previamente, 2 complicaciones frecuentes que se pueden evitar mediante una técnica quirúrgica adecuada son la convergencia de los túneles y la malrotación tibiofemoral. También se debe evitar la lesión yatrogénica de los meniscos, siendo más frecuente la afectación del cuerno posterior del menisco interno al brocar el túnel tibial del LCP y la del cuerno posterior del menisco externo por una malposición del túnel tibial del LCA.
Con el fin de evitar la lesión nerviosa y vascular, es importante prestar especial atención a la fase de realización de los túneles y evitar el avance de la aguja guía durante el brocado.
Además de las comentadas, otras complicaciones que pueden presentarse en el postoperatorio inmediato son: dehiscencias de heridas quirúrgicas, infecciones, síndromes compartimentales, síndromes de dolor regional complejo, trombosis venosas profundas, hiperlaxitud y pérdida del rango de movilidad (siendo esta última la más importante)(61,62,63).
Según Hanley et al.(64), el riesgo de rigidez de rodilla tras una lesión multiligamentosa es mayor del 20%. Algunos trabajos indican que del 37 al 54% de los pacientes necesitarán una manipulación tras la reconstrucción de todas las estructuras dañadas a pesar de una rehabilitación postoperatoria intensiva(65). Factores de riesgo para desarrollar dicha artrofibrosis serían el tratamiento quirúrgico en fase aguda sin rehabilitación intensiva precoz y los traumatismos de alta energía(8).
La obesidad también se ha reconocido como uno de los factores de riesgo más importantes para desarrollar complicaciones(18,19,20).
Algunos estudios revelan, a largo plazo, una alta prevalencia de cambios artrósicos en las radiografías de control (del 23 al 87%)(45,66,67). Se ha visto correlación entre dichos cambios y determinados factores como pueden ser: traumatismos de alta energía(45), reparación de lesiones en el compartimento medial(57), edad mayor de 30 años(22,68), lesión concomitante del cartílago y lesión combinada de ambos meniscos(69).
Cirugía de revisión
La cirugía de reconstrucción de las lesiones multiligamentosas de rodilla es un procedimiento complejo no exento de fallos, que han sido reportados en la bibliografía con tasas de hasta el 40%(70), siendo la inestabilidad recurrente la principal indicación de la cirugía de revisión(67), aunque también se incluye la malalineación de la extremidad, el ensanchamiento de los túneles óseos, la intolerancia al material implantado, la incompetencia meniscal y lesiones de cartílago. La cirugía de revisión puede ayudar a mejorar los resultados funcionales en determinados pacientes, mejorando la estabilidad articular y el balance articular(39).
Woodmass et al.(39) han propuesto un algoritmo para la toma de decisiones en la cirugía de revisión, obteniendo buenos resultados tras su aplicación. Recomiendan revisión cuando existe laxitud ligamentosa de grado 2 o superior. Proponen cirugía en una fase cuando no existe patología ósea o estructural, realizando reparación meniscal y cirugía de lesiones condrales; y cirugía en 2 fases cuando es necesaria la corrección de malalineación coronal (si esta es mayor a 5°), túneles no anatómicos o con diámetro mayor de 16 mm, osificación heterotópica o material implantado que interfiere con los nuevos túneles. Tras una recuperación mínima de 6 meses, proceden a la segunda fase de reconstrucción.
Se han analizado los factores de riesgo, identificando el mecanismo de lesión de alta energía como el mayor predictor de malos resultados funcionales(39). Tradicionalmente, se habían atribuido a lesiones ligamentosas complejas o, más frecuentemente, a lesiones neurovasculares(24,71). Las lesiones del tipo IV de la clasificación de Schenck incrementan el riesgo de cirugía de revisión(70).
Incorporación laboral y actividad deportiva
En una revisión sistemática(15) de 21 estudios que reportan los resultados de los pacientes con lesión multiligamentosa de rodilla, con un total de 524 pacientes y una media de seguimiento de 51 meses, se encontró que el retorno a la actividad deportiva ocurre en el 60% de los pacientes tratados quirúrgicamente, aunque recuperar el alto nivel de competición inicial es mucho más bajo. Igualmente, la reincorporación laboral es posible, aunque puede requerir modificaciones en el lugar de trabajo o en el tipo de actividad.
La mayoría de los pacientes retornan al trabajo después de una lesión multiligamentosa, aunque esto puede tomar varios meses. Ibrahim(72) ha reportado el retorno a una actividad laboral sedentaria en 8 a 10 semanas y que la reincorporación a un trabajo más activo puede costar de 7 a 10 meses. Hirschmann reportó en su serie de 74 pacientes que el 82% regresó a su trabajo previo entre los 9 y los 13 meses desde la lesión. El 10% del total obtuvieron incapacidad permanente total(66).
La recuperación del mismo nivel deportivo es posible para un poco más de la mitad de los pacientes después de una lesión multiligamentosa de rodilla(15). En deportistas de alto nivel, las cifras son más bajas, con tasas de recuperación del nivel prelesión tan bajas como del 22 al 33%(15-73).
Resultados
Han sido reportados en múltiples series los malos resultados del tratamiento conservador de las lesiones multiligamentosas de rodilla. Para comparar y evaluar los resultados funcionales posquirúrgicos se utilizan diferentes escalas de valoración, pero no existe un estándar en los estudios publicados. Esto, sumado a las pequeñas cohortes y el seguimiento a medio y corto plazo, nos da una visión limitada de los resultados reales. Se han reportado resultados buenos a medio y corto plazo tras el tratamiento quirúrgico de las lesiones multiligamentosas de rodilla.
Fanelli et al.(9) reportaron los resultados a medio plazo (2-10 años) de una serie de 35 pacientes con lesión multiligamentosa de rodilla, encontrando rodillas objetivamente anormales pero funcionalmente estables. Los resultados clínicos y funcionales se influencian de manera negativa por lesiones de ambos cruzados, necesidad de reconstrucción del LCP, lesiones condrales y lesiones meniscales que requieran reparación(44).
Engebretsen(45) reporta, en su serie de 121 pacientes con seguimiento de entre 2 y 9 años, resultados satisfactorios a pesar del hecho de que la mayoría de ellos tenían signos radiológicos de osteoartritis (87%). Fanelli(67) encontró una alta proporción de pacientes con estabilidad funcional, que regresaron a su trabajo físicamente demandante y actividades recreativas a pesar de que una cuarta parte de ellos desarrollaron osteoartritis a los 10 años de seguimiento.
Los pacientes con lesión multiligamentosa tienen el riesgo aumentado de desarrollar osteoartritis postraumática. Moatshe(68) publicó una serie de 65 pacientes tratados de luxación de rodilla, encontrando que el 42% desarrolló osteoartritis a los 10 años de seguimiento, reportando buena función articular y dolor leve a moderado. Encontró igualmente que la edad superior a 30 años al momento de la cirugía es predictora del desarrollo de osteoartritis. Las lesiones meniscales y condrales no se relacionan con el desarrollo de osteoartritis en su estudio.
Conclusiones
Las lesiones multiligamentosas de rodilla son lesiones complejas que requieren un alto nivel de sospecha para que no pasen desapercibidas. Para evitarlo, se requiere una correcta exploración física, asociada a pruebas de imagen como las radiografías de estrés y la resonancia magnética. Se trata de una lesión que por sí sola genera secuelas como la osteoartritis, la inestabilidad residual y el dolor; por tanto, si no se tratan todas las lesiones estructurales, esto puede desencadenar fallos en la cinemática normal de la articulación que pueden llevar a inestabilidad residual, con rotura de las plastias, cirugía de revisión y, por tanto, malos resultados funcionales. Se recomienda tratar todas las lesiones en la fase aguda para facilitar el proceso de rehabilitación y, por tanto, la recuperación temprana. En cuanto a la técnica quirúrgica, aún no existe consenso en el orden correcto para dar tensión y fijación a las plastias, debido a la falta de estudios cinemáticos que lo respalden. Se han reportado buenos resultados funcionales en el tratamiento quirúrgico pero, a pesar de ello, la tasa de osteoartritis secundaria sigue siendo elevada. Disminuir la tasa de secuelas sigue siendo un reto en el tratamiento de esta patología.
Información del artículo
Cita bibliográfica
Autores
Joan Part Soriano
Servicio de Cirugía Ortopédica y Traumatología. Unión de Mutuas. Valencia
Grupo de Estudio e Investigación del Cartílago Articular de Valencia (GEICAV)
César Augusto Calero Polanco
Departamento de Cirugía Ortopédica y Traumatología. Hospital Clínico Universitario de Valencia
Servicio de Cirugía Ortopédica y Traumatología. Unión de Mutuas MCSS Valencia
Álvaro Acebrón Fabregat
Servicio de Traumatología y Cirugía Ortopédica. Hospital Clínico Universitario de Valencia
Servicio de Ortopedia y Traumatología. Unión de Mutuas. Valencia
Rafael Calero Ferrandiz
Servicio de Cirugía Ortopédica y Traumatología. Unión de Mutuas. Valencia
Grupo de Estudio e Investigación del Cartílago Articular de Valencia (GEICAV)
Eduardo Sánchez Alepuz
Servicio de Ortopedia y Traumatología. Hospital IMED. Valencia
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Arom GA, Yeranosian MG, Petrigliano FA, Terrell RD, McAllister DR. The changing demographics of knee dislocation: a retrospective database review. Clin Orthop Relat Res. 2014;472(9):2609-14.
-
2Johnson ME, Foster L, DeLee JC. Neurologic and vascular injuries associated with knee ligament injuries. Am J Sports Med. 2008;36(12):2448-62.
-
3Medina O, Arom GA, Yeranosian MG, Petrigliano FA, McAllister DR. Vascular and nerve injury after knee dislocation: a systematic review. Clin Orthop Relat Res. 2014;472(9):2621-9.
-
4Robertson A, Nutton RW, Keating JF. Dislocation of the knee. J Bone Joint Surg Br. 2006;88(6):706-11.
-
5Hart JM, Blanchard BF, Hart JA, Montgomery SC, Schoderbek R, Miller MD. Multiple ligament knee reconstruction clinical follow-up and gait analysis. Knee Surg Sports Traumatol Arthrosc. 2009;17(3):277-85.
-
6Levy BA, Marx RG. Outcome after knee dislocation. Knee Surg Sports Traumatol Arthrosc. 2009;17(9):1011-2.
-
7Howells NR, Brunton LR, Robinson J, Porteus AJ, Eldridge JD, Murray JR. Acute knee dislocation: an evidence based approach to the management of the multiligament injured knee. Injury. 2011;42(11):1198-204.
-
8Mook WR, Miller MD, Diduch DR, Hertel J, Boachie-Adjei Y, Hart JM. Multiple-ligament knee injuries: a systematic review of the timing of operative intervention and postoperative rehabilitation. J Bone Joint Surg Am. 2009;91(12):2946-57.
-
9Fanelli GC, Orcutt DR, Edson CJ. The multiple-ligament injured knee: evaluation, treatment, and results. Arthroscopy. 2005;21(4):471-86.
-
10Levy BA, Dajani KA, Whelan DB, Stannard JP, Fanelli GC, Stuart MJ, et al. Decision Making in the Multiligament-Injured Knee: an Evidence-Based Systematic Review. Arthroscopy. 2009 Apr;25(4):430-8.
-
11Seroyer ST, Musahl V, Harner CD. Management of the acute knee dislocation: the Pittsburgh experience. Injury. 2008;39(7):710-8.
-
12Stannard JP, Bauer KL. Current concepts in knee dislocations: PCL, ACL, and medial sided injuries. J Knee Surg. 2012;25(4):287-94.
-
13Brautigan B, Johnson DL. The epidemiology of knee dislocations. Clin Sports Med. 2000;19(3):387-97.
-
14Wilson SM, Mehta N, Do HT, Ghomrawi H, Lyman S, Marx RG. Epidemiology of multiligament knee reconstruction. Clin Orthop Relat Res. 2014;472(9):2603-8.
-
15Everhart JS, Du A, Chalasani R, Kirven JC, Magnussen RA, Flanigan DC. Return to Work or Sport After Multiligament Knee Injury: a Systematic Review of 21 Studies and 524 Patients. Arthroscopy. 2018;34(5):1708-16.
-
16Wascher DC, Dvirnak PC, DeCoster TA. Knee dislocation: initial assessment and implications for treatment. J Orthop Trauma. 1997;11(7):525-9.
-
17Becker EH, Watson JD, Dreese JC. Investigation of multiligamentous knee injury patterns with associated injuries presenting at a level I trauma center. J Orthop Trauma. 2013;27(4):226-31.
-
18Werner BC, Gwathmey FWJ, Higgins ST, Hart JM, Miller MD. Ultra-low velocity knee dislocations: patient characteristics, complications, and outcomes. Am J Sports Med. 2014;42(2):358-63.
-
19Peltola EK, Lindahl J, Hietaranta H, Koskinen SK. Knee dislocation in overweight patients. AJR Am J Roentgenol. 2009;192(1):101-6.
-
20Azar FM, Brandt JC, Miller RH 3rd, Phillips BB. Ultra-low-velocity knee dislocations. Am J Sports Med. 2011;39(10):2170-4.
-
21Schenck RC. Classification of knee dislocations. Oper Tech Sports Med. 2003;11(3):193-8.
-
22Levy NM, Krych AJ, Hevesi M, Reardon PJ, Pareek A, Stuart MJ, Levy BA. Does age predict outcome after multiligament knee reconstruction for the dislocated knee? 2- to 22-year follow-up. Knee Surg Sports Traumatol Arthrosc. 2015;23(10):3003-7.
-
23Moatshe G, Dornan GJ, Løken S, Ludvigsen TC, LaPrade RF, Engebretsen L. Demographics and Injuries Associated With Knee Dislocation: a Prospective Review of 303 Patients. Orthop J Sport Med. 2017;5(5):2325967117706521.
-
24Wascher DCC. High-velocity knee dislocation with vascular injury. Treatment principles. Clin Sports Med. 2000;19(3):457-77.
-
25Kapur S, Wissman RD, Robertson M, Verma S, Kreeger MC, Oostveen RJ. Acute knee dislocation: review of an elusive entity. Curr Probl Diagn Radiol. 2009;38(6):237-50.
-
26Mills WJ, Barei DP, McNair P. The value of the ankle-brachial index for diagnosing arterial injury after knee dislocation: a prospective study. J Trauma. 2004;56(6):1261-5.
-
27Levy BA, Fanelli GC, Whelan DB, Stannard JP, MacDonald PA, Boyd JL, et al. Controversies in the treatment of knee dislocations and multiligament reconstruction. J Am Acad Orthop Surg. 2009;17(4):197-206.
-
28Klineberg EO, Crites BM, Flinn WR, Archibald JD, Moorman CT 3rd. The role of arteriography in assessing popliteal artery injury in knee dislocations. J Trauma. 2004;56(4):786-90.
-
29Stannard JP, Sheils TM, López-Ben RR, McGwin GJ, Robinson JT, Volgas DA. Vascular injuries in knee dislocations: the role of physical examination in determining the need for arteriography. J Bone Joint Surg Am. 2004;86(5):910-5.
-
30Laprade RF, Bernhardson AS, Griffith CJ, Macalena JA, Wijdicks CA. Correlation of valgus stress radiographs with medial knee ligament injuries: an in vitro biomechanical study. Am J Sports Med. 2010;38(2):330-8.
-
31Kane PW, Cinque ME, Moatshe G, Chahla J, DePhillipo NN, Provencher MT, LaPrade RF. Fibular Collateral Ligament: Varus Stress Radiographic Analysis Using 3 Different Clinical Techniques. Orthop J Sport Med. 2018;6(5):2325967118770170.
-
32LaPrade RF, Heikes C, Bakker AJ, Jakobsen RB. The reproducibility and repeatability of varus stress radiographs in the assessment of isolated fibular collateral ligament and grade-III posterolateral knee injuries. An in vitro biomechanical study. J Bone Joint Surg Am. 2008;90(10):2069-76.
-
33Kennedy JC. Complete dislocation of the knee joint. J Bone Joint Surg Am. 1963;45:889-904.
-
34King JJ 3rd, Cerynik DL, Blair JA, Harding SP, Tom JA. Surgical outcomes after traumatic open knee dislocation. Knee Surg Sports Traumatol Arthrosc. 2009;17(9):1027-32.
-
35Fanelli GC. Multiple Ligament Injured Knee: Initial Assessment and Treatment. Clin Sports Med. 2019;38(2):193-8.
-
36Moatshe G, Chahla J, LaPrade RF, Engebretsen L. Diagnosis and treatment of multiligament knee injury: state of the art. J ISAKOS Jt Disord Orthop Sport Med. 2017;2(3):152-61.
-
37Weinberg DS, Scarcella NR, Napora JK, Vallier HA. Can Vascular Injury be Appropriately Assessed With Physical Examination After Knee Dislocation? Clin Orthop Relat Res. 2016;474(6):1453-8.
-
38Matthewson G, Kwapisz A, Sasyniuk T, MacDonald P. Vascular Injury in the Multiligament Injured Knee. Clin Sports Med. 2019;38(2):199-213.
-
39Woodmass JM, O’Malley MP, Krych AJ, Reardon PJ, Johnson NR, Stuart MJ, Levy BA. Revision Multiligament Knee Reconstruction: Clinical Outcomes and Proposed Treatment Algorithm. Arthroscopy. 2018;34(3):736-44.e3.
-
40Richter M, Bosch U, Wippermann B, Hofmann A, Krettek C. Comparison of surgical repair or reconstruction of the cruciate ligaments versus nonsurgical treatment in patients with traumatic knee dislocations. Am J Sports Med. 2002;30(5):718-27.
-
41Geeslin AG, LaPrade RF. Outcomes of treatment of acute grade-III isolated and combined posterolateral knee injuries: a prospective case series and surgical technique. J Bone Joint Surg Am. 2011;93(18):1672-83.
-
42Laprade RF, Griffith CJ, Coobs BR, Geeslin AG, Johansen S, Engebretsen L. Improving outcomes for posterolateral knee injuries. J Orthop Res. 2014;32(4):485-91.
-
43Neri T, Myat D, Beach A, Parker DA. Multiligament Knee Injury: Injury Patterns, Outcomes, and Gait Analysis. Clin Sports Med. 2019;38(2):235-46.
-
44Alentorn-Geli E, Lazarides AL, Utturkar GM, Myers HS, Samuelsson K, Choi JHJ, et al. Factors predictive of poorer outcomes in the surgical repair of multiligament knee injuries. Knee Surg Sports Traumatol Arthrosc. 2019 Feb;27(2):445-59.
-
45Engebretsen L, Risberg MA, Robertson B, Ludvigsen TC, Johansen S. Outcome after knee dislocations: a 2-9 years follow-up of 85 consecutive patients. Knee Surg Sports Traumatol Arthrosc. 2009;17(9):1013-26.
-
46Mariani PP, Santoriello P, Iannone S, Condello V, Adriani E. Comparison of surgical treatments for knee dislocation. Am J Knee Surg. 1999;12(4):214-21.
-
47Fanelli GC, Giannotti BF, Edson CJ. Arthroscopically assisted combined posterior cruciate ligament/posterior lateral complex reconstruction. Arthroscopy. 1996;12(5):521-30.
-
48Harner CD, Waltrip RL, Bennett CH, Francis KA, Cole B, Irrgang JJ. Surgical management of knee dislocations. J Bone Joint Surg Am. 2004;86(2):262-73.
-
49Rihn JA, Groff YJ, Harner CD, Cha PS. The acutely dislocated knee: evaluation and management. J Am Acad Orthop Surg. 2004;12(5):334-46.
-
50Fanelli GC, Stannard JP, Stuart MJ, MacDonald PB, Marx RG, Whelan DB, et al. Management of complex knee ligament injuries. J Bone Joint Surg Am. 2010;92(12):2235-46.
-
51Gwathmey FW, Shafique DA, Miller MD. Our Approach to the Management of the Multiple-Ligament Knee Injury. Oper Tech Sports Med. 2010;18(4):235-44.
-
52Moatshe G, Slette EL, Engebretsen L, LaPrade RF. Intertunnel Relationships in the Tibia During Reconstruction of Multiple Knee Ligaments: How to Avoid Tunnel Convergence. Am J Sports Med. 2016;44(11):2864-9.
-
53Camarda L, D’Arienzo M, Patera GP, Filosto L, LaPrade RF. Avoiding tunnel collisions between fibular collateral ligament and ACL posterolateral bundle reconstruction. Knee Surg Sports Traumatol Arthrosc. 2011;19(4):598-603.
-
54Gelber PE, Masferrer-Pino A, Erquicia JI, Abat F, Pelfort X, Rodriguez-Baeza A, Monllau JC. Femoral Tunnel Drilling Angles for Posteromedial Corner Reconstructions of the Knee. Arthroscopy. 2015;31(9):1764-71.
-
55Wijdicks CA, Michalski MP, Rasmussen MT, Goldsmith MT, Kennedy NI, Lind M, et al. Superficial medial collateral ligament anatomic augmented repair versus anatomic reconstruction: an in vitro biomechanical analysis. Am J Sports Med. 2013;41(12):2858-66.
-
56Wijdicks CA, Griffith CJ, Johansen S, Engebretsen L, LaPrade RF. Injuries to the medial collateral ligament and associated medial structures of the knee. J Bone Joint Surg Am. 2010;92(5):1266-80.
-
57LaPrade RF, Johansen S, Wentorf FA, Engebretsen L, Esterberg JL, Tso A. An analysis of an anatomical posterolateral knee reconstruction: an in vitro biomechanical study and development of a surgical technique. Am J Sports Med. 2004;32(6):1405-14.
-
58Spiridonov SI, Slinkard NJ, LaPrade RF. Isolated and combined grade-III posterior cruciate ligament tears treated with double-bundle reconstruction with use of endoscopically placed femoral tunnels and grafts: operative technique and clinical outcomes. J Bone Joint Surg Am. 2011;93(19):1773-80.
-
59Kennedy NI, LaPrade RF, Goldsmith MT, Faucett SC, Rasmussen MT, Coatney GA, et al. Posterior cruciate ligament graft fixation angles, part 2: biomechanical evaluation for anatomic double-bundle reconstruction. Am J Sports Med. 2014;42(10):2346-55.
-
60Wentorf FA, LaPrade RF, Lewis JL, Resig S. The influence of the integrity of posterolateral structures on tibiofemoral orientation when an anterior cruciate ligament graft is tensioned. Am J Sports Med. 2002;30(6):796-9.
-
61Manske RC, Hosseinzadeh P, Giangarra CE. Multiple ligament knee injury: complications. N Am J Sports Phys Ther. 2008;3(4):226-33.
-
62Noyes FR, Barber-Westin SD. Reconstruction of the anterior and posterior cruciate ligaments after knee dislocation. Use of early protected postoperative motion to decrease arthrofibrosis. Am J Sports Med. 1997;25(6):769-78.
-
63Shapiro MS, Freedman EL. Allograft reconstruction of the anterior and posterior cruciate ligaments after traumatic knee dislocation. Am J Sports Med. 1995;23(5):580-7.
-
64Hanley J, Westermann R, Cook S, Glass N, Amendola N, Wolf BR, Bollier M. Factors Associated with Knee Stiffness following Surgical Management of Multiligament Knee Injuries. J Knee Surg. 2017;30(6):549-54.
-
65Bispo RZJ, Kawano CT, Guedes AV. Chronic multiple knee ligament injuries: epidemiological analysis of more than one hundred cases. Clinics (Sao Paulo). 2008;63(1):3-8.
-
66Hirschmann MT, Zimmermann N, Rychen T, Candrian C, Hudetz D, Lorez LG, et al. Clinical and radiological outcomes after management of traumatic knee dislocation by open single stage complete reconstruction/repair. BMC Musculoskelet Disord. 2010;11:102.
-
67Fanelli GC, Sousa PL, Edson CJ. Long-term followup of surgically treated knee dislocations: stability restored, but arthritis is common. Clin Orthop Relat Res. 2014;472(9):2712-7.
-
68Moatshe G, Dornan GJ, Ludvigsen T, Loken S, LaPrade RF, Engebretsen L. High prevalence of knee osteoarthritis at a minimum 10-year follow-up after knee dislocation surgery. Knee Surg Sports Traumatol Arthrosc. 2017;25(12):3914-22.
-
69King AH, Krych AJ, Prince MR, Sousa PL, Stuart MJ, Levy BA. Are meniscal tears and articular cartilage injury predictive of inferior patient outcome after surgical reconstruction for the dislocated knee? Knee Surg Sports Traumatol Arthrosc. 2015;23(10):3008-11.
-
70Cook S, Ridley TJ, McCarthy MA, Gao Y, Wolf BR, Amendola A, Bollier MJ. Surgical treatment of multiligament knee injuries. Knee Surg Sports Traumatol Arthrosc. 2015;23(10):2983-91.
-
71Georgiadis AG, Mohammad FH, Mizerik KT, Nypaver TJ, Shepard AD. Changing presentation of knee dislocation and vascular injury from high-energy trauma to low-energy falls in the morbidly obese. J Vasc Surg. 2013;57(5):1196-203.
-
72Ibrahim SAR, Ahmad FHF, Salah M, Al Misfer ARK, Ghaffer SA, Khirat S. Surgical management of traumatic knee dislocation. Arthroscopy. 2008;24(2):178-87.
-
73Hirschmann MT, Iranpour F, Muller W, Friederich NF. Surgical treatment of complex bicruciate knee ligament injuries in elite athletes: what long-term outcome can we expect? Am J Sports Med. 2010;38(6):1103-9.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- ¿Para qué <em>RETLA</em>?
- Seguimos con más fuerza
- Sacando todo el jugo a las pruebas complementarias
- Nuevos retos meniscales. Salvar el menisco
- Lesiones multiligamentosas. De la tríada a la péntada, ¿qué es lo que verdaderamente sabemos?
- Fracaso de la reconstrucción del ligamento cruzado anterior. Revisión de la literatura
- Nuevos enfoques en las fracturas de meseta tibial
- Procedimientos anestésicos y analgésicos en cirugía articular de rodilla
- Fracturas de calcáneo tratadas mediante abordaje del seno del tarso mínimamente invasivo
- Estudio de 87 pacientes con mordedura animal atendidos en urgencias
- Registros del dolor en hospitalización
- Tratamiento de lesión multidigital con colgajo inguinal libre en sindactilia
- Tratamiento de lesión osteocondral astragalina. Acceso transindesmótico
- Síndrome compartimental agudo de la mano postinfección, tras inoculación accidental en partes blandas de sustancia alimenticia. A propósito de un caso clínico
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Traumatología Laboral está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.