Primera visita. Un enfoque correcto desde el principio. Anamnesis, exploración física y tratamiento inicial
First visit. A correct approach from the beginning. Anamnesis, physical examination and initial treatment
Resumen:
El dolor de espalda es una de las causas más frecuentes de consultas, bajas laborales e incapacidades. La mayoría son por causas inespecíficas, pero es fundamental sospechar los casos graves originados por causas determinadas. Para su correcto diagnóstico, es muy importante la primera consulta, la anamnesis con un interrogatorio amplio y exhaustivo, y una exploración física muy completa.
Desde el punto de vista laboral, esta primera visita es aún más trascendental, pues implica la aceptación o el rechazo del proceso (su contingencia), la posibilidad de una incapacidad temporal (IT) prolongada y de un costoso episodio por la necesidad de exploraciones complementarias y largos tratamientos, con la amenaza de una incapacidad permanente.
En cualquier caso, desde el punto de vista médico, es también imprescindible encontrar las “banderas rojas” que alerten sobre problemas específicos, graves y que implican derivaciones urgentes a especialistas, y la realización precoz de pruebas complementarias.
Se presentan las líneas fundamentales de la anamnesis, la exploración clínica y los algoritmos de estudio y tratamiento inmediato, de búsqueda de “banderas rojas” y de derivación.
Abstract:
Back pain is one of the most frequent causes of visits, sick leave and disability. Most are due to nonspecific causes, but it is essential to suspect serious cases caused by specific etiologies. For its correct diagnosis, the first consultation, the anamnesis with a wide and exhaustive interrogation, and a very complete physical examination are very important.
From the job-related point of view, this first visit is even more important, since it implies the acceptance or rejection of the process (its occupational relationship), the possibility of a prolonged sick leave and a costly episode due to the need for complementary examinations and long treatments, with the threat of permanent disability.
In any case, and from a medical point of view, it is also essential to find the “red flags” that warn about specific, serious problems, and that imply urgent referrals to specialists and the early performance of complementary tests.
The basic lines of the anamnesis, the clinical examination and the algorithms of study and immediate treatment, search for “red flags” and referral are presented.
Introducción
El dolor lumbar es uno de los padecimientos más antiguos y frecuentes de la humanidad, muy probablemente como consecuencia de nuestra condición de bípedos, de forma que el 80% de la población lo padece en algún momento de su vida(1).
Se caracteriza por su alta prevalencia en la población y por sus grandes repercusiones económicas y sociales, ya que se ha convertido en una de las primeras causas de absentismo laboral(2).
La prevalencia de lumbalgia puntual estimada en la población española adulta (mayor de 20 años) es del 14,8%; durante un periodo de 6 meses, la probabilidad de padecer al menos un episodio de lumbalgia en España es del 44,8%; la prevalencia estimada de personas con lumbalgia crónica entre los adultos españoles es del 7,7%; y la prevalencia estimada de personas con lumbalgia de características inflamatorias es del 0,8%(1).
Por sexos, la prevalencia de lumbalgia puntual es algo mayor en mujeres (17,8%) que en varones (11,3%), siendo la diferencia estadísticamente significativa (p < 0,001). Cuando se hace referencia al periodo de los 6 meses previos a la entrevista, las diferencias se mantienen (el 47,3% de mujeres frente al 42,9% de varones; p = 0,013).
Con respecto a la distribución por edades, la lumbalgia aparece en todos los grupos estudiados y la frecuencia de sujetos con lumbalgia puntual aumenta hasta la franja de edad comprendida entre los 60 y los 69 años, para descender a partir de aquí(1).
Por otro lado, aparecieron más casos de lumbalgia puntual en el medio rural que en las ciudades, con una diferencia estadísticamente significativa (el 13,9% en el medio urbano frente al 17,3% en el rural; p = 0,046). No obstante, la probabilidad de haber padecido algún episodio de dolor lumbar en los últimos 6 meses no presenta diferencias significativas entre el medio urbano y el rural (el 45,0 frente al 44,4%, respectivamente)(1).
De forma similar a lo comunicado en países industrializados por otros autores, casi la mitad de la población adulta española padece, al menos, un episodio de dolor lumbar en un periodo de 6 meses(3).
El gasto sanitario que supone la patología lumbar en nuestro país, como en todos los del primer mundo, es enorme. La lumbalgia genera más 5 millones y medio de consultas en 6 meses, se realizan al menos 1.800.000 estudios radiológicos simples, 1.100.000 analíticas sanguíneas, cada una de ellas con un número indeterminado de parámetros, 319.000 tomografías axiales computarizadas (TAC) lumbares y 250.000 resonancias magnéticas (RM) lumbares en un periodo de 6 meses para estudiar episodios de lumbalgia en España(1).
La lumbalgia se define como un síndrome o conjunto de síntomas musculoesqueléticos cuyo principal síntoma es la presencia de dolor focalizado en el segmento final de la columna vertebral (zona lumbar baja) y que en ocasiones puede comprometer la región glútea, provocando disminución funcional(2). Se suele presentar en personas que están sometidas a sobrecargas de la zona lumbar, ya sea por actividad laboral o por otros motivos no laborales. Además, se produce una relación entre los factores musculares y psicosociales que generan conductas de evitación, miedo y atrofia muscular, provocando un círculo vicioso que favorece la cronificación y la incapacidad(2).
A pesar de que la causa del dolor lumbar es desconocida en alrededor del 80% de los casos, no hay que olvidar que en cerca del 3-5% de las personas que lo padecen es la manifestación de enfermedades graves subyacentes, como infecciones, fracturas, tumores o aneurismas de la aorta abdominal(1).
La lumbalgia inespecífica (con o sin dolor manifiesto) es, con diferencia, el tipo de lumbalgia más frecuente. El origen del dolor no está en una clara alteración orgánica, por lo que no se detecta patología en las pruebas complementarias. Entre los pacientes en los que el dolor lumbar dura un mes o más, aproximadamente el 90% sufre una lumbalgia inespecífica, el 5% presenta una enfermedad sistémica (fracturas osteoporóticas en el 4% de los casos y afecciones más infrecuentes, sobre todo cáncer, espondilitis, aneurismas aórticos o afecciones renales o ginecológicas en el 1% restante) y el 8% de los que tienen dolor irradiado durante ese periodo sufre lesión objetiva como una hernia discal (un 4%) o una estenosis espinal (el otro 4%). La proporción de pacientes con lumbalgia inespecífica es todavía mayor entre aquellos con dolor lumbar de menos de un mes de evolución(4,5).
Anamnesis
La base de una adecuada actuación médica es un buen diagnóstico, que debe partir de una cuidadosa anamnesis y exploración física. La conversación con el paciente es fundamental para conocer qué le pasa. El interrogatorio o anamnesis es la primera parte del método clínico, consistente en hacer al paciente o terceras personas una serie de preguntas lógicas y ordenadas con el fin de investigar los hechos, las circunstancias y los datos referentes al presente y al pasado de la salud o la enfermedad. De hecho, la palabra clínica viene del latín clinicus, derivada del griego klinikós, ‘que visita al que guarda cama’, derivado de klinê, ‘cama’. En el caso de la espalda, es especialmente importante para poder interpretar debidamente las pruebas de imagen, en los casos en los que estuvieran indicadas.
Comenzar con una buena historia clínica es la base para orientar correctamente un dolor de espalda. Sus objetivos son(6):
- Realizar una aproximación diagnóstica y descartar una patología potencialmente grave (detectar “banderas rojas”).
- Hacer una aproximación hacia el pronóstico y el tratamiento.
- Decidir si hay que solicitar alguna prueba complementaria.
- Definir el plan de tratamiento, lo más eficaz y eficiente posible según los datos disponibles.
- Establecer la base de una buena relación médico-paciente, fundamental para que este último acepte y colabore en el diagnóstico y el tratamiento. Para ello, le informaremos de forma adecuada sobre lo que le pasa. Los pacientes insatisfechos en esta relación tienden a usar más recursos sanitarios, los resultados de rehabilitación son menos favorables y tienen menos probabilidades de reincorporarse al trabajo que los pacientes satisfechos(7).
El interrogatorio debe ser amplio, exhaustivo y exigente, buscando todos los aspectos que puedan interesar para el diagnóstico. Lo ideal es seguir un guion que nos sirva de rutina e incluya la búsqueda de todos y cada uno de los aspectos que puedan aportarnos datos para un enfoque adecuado de los casos, aunque el orden en el que se va recogiendo la información podrá variar de una persona a otra, según surgen las oportunidades de hacer una u otra pregunta, aunque, al final, lo importante es captar lo que a la persona le está ocurriendo, en qué circunstancias y todo lo que pueda ser pertinente.
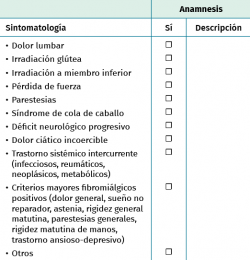
Son muy importantes los antecedentes relativos a la espalda: preguntar por episodios, lesiones o diagnósticos previos, si se ha realizado alguna vez radiografías, TAC o RM de columna vertebral por una patología previa. Preguntar también por bajas laborales anteriores, especialmente por motivo de patología raquídea. En caso de episodios previos, interrogar sobre su duración, los tipos de tratamientos y los resultados de los mismos. En el medio laboral es imprescindible preguntar por la actividad física del trabajo (Tabla 1) y se debe explorar la exposición a actividades físicas en el ámbito laboral tales como la vibración corporal, el levantamiento de pesos y las flexoextensiones del tronco repetidas, por estar relacionados con el desarrollo de lumbalgia.
Es necesario también registrar los hábitos que pueden tener influencia en la salud. Entre los hábitos que se investigan destacan:
- Tipo de alimentación. En general, es suficiente precisar el peso (sobrepeso u obesidad), presencia de diabetes, dislipidemias, antecedentes de cirugía bariátrica o variaciones recientes de peso.
- Uso de drogas no legales: consumo de marihuana, cocaína, etc.
La enfermedad actual o anamnesis próxima es la parte central de la historia clínica, en la que se precisa qué le ha pasado al paciente. Se deben mencionar de forma ordenada y cronológicamente los distintos síntomas que la persona ha presentado. Debe dejarse constancia de toda la información recogida y es conveniente mencionar aquellas manifestaciones que, pudiendo haber estado presentes, no lo están.
Al ser la lumbalgia un síndrome fundamentalmente doloroso, debe interrogarse mucho acerca del tipo de dolor, describir las sensaciones del paciente, su ritmo horario, su relación con las posturas, la sedestación, la bipedestación, si se alivia o empeora al caminar, si presenta claudicación y a qué distancia, además de intentar cuantificar su intensidad pidiendo al paciente que califique el dolor en una escala de 0 a 10.
Clásicamente, se distinguen 3 patrones diferentes según su origen: el dolor inflamatorio, el dolor mecánico y el neuropático, pero, en caso de dudas y de que no se pueda diferenciar con claridad, lo ideal es anotar lo relatado por los pacientes sin intentar acotar el síndrome.
- Mecánico. Es el más habitual, de origen inespecífico y habitualmente autolimitado. Es intermitente, empeora con la movilización de la estructura dolorida y disminuye o cede con el reposo. Está causado por procesos degenerativos óseos o ligamentosos, o por sobrecarga o contracturas de las partes blandas.
- Inflamatorio: no cede con el reposo y, en algunos casos, empeora con el descanso nocturno. Está causado por la presencia de un proceso inflamatorio articular (sinovitis) o por infecciones o neoplasias.
- Neuropático: su origen es la afectación de una estructura nerviosa. Es un dolor continuo que tiende aumentar con determinados movimientos y a no ceder con el reposo, de carácter lacerante y que se acompaña de parestesias, disestesias o áreas de anestesia en relación con la zona topográfica afectada. Tiende a irradiarse hacia las extremidades. Puede aparecer en procesos compresivos neurológicos, diabetes mellitus o herpes zóster.
A veces, el dolor se acompaña de dificultades para conciliar el sueño, ansiedad y depresión, sobre todo cuando su duración se alarga en el tiempo.
Igualmente, es importante interrogar sobre la duración del dolor y su evolución. Según la duración del dolor, se puede clasificar en:
- Agudo: cuando dura menos de 6 semanas.
- Subagudo: si dura entre 6 semanas y 3 meses.
- Crónico: el que se prolonga más de 3 meses. Además, se considera que el proceso se cronifica cuando las crisis son frecuentes, más de 3 en un año.
- Recurrente: si se producen episodios agudos sucesivos separados por periodos libres de síntomas de 3 meses de duración.
Es importante identificar qué medicamentos ha tomado en los días o semanas anteriores, así como quién se los prescribió, y los que pudiera estar tomando actualmente y en qué cantidad, así como si ha recibido alguna terapia física o mecánica hasta el momento, como por ejemplo el calor local y su efecto.
La información se ordena en forma cronológica. Es importante que el relato esté bien hilvanado y sea fácil de entender.
Los datos que se ponen en la anamnesis deben ser objetivos y no prestarse a interpretaciones erradas. No se deben mencionar diagnósticos que no estén bien fundamentados, ya que esto puede facilitar que un error se perpetúe (Tabla 2).
Exploración clínica
Tras una detallada anamnesis, se realizará una exploración física para ampliar la información obtenida, con el fin de corroborar nuestra sospecha diagnóstica, ampliar la información y objetivar la capacidad funcional del paciente.
Inspección
Se realizará con el paciente en ropa interior, de espalda, de lado y por delante del paciente para evidenciar deformidades, asimetrías, dismetrías y la actitud estática del paciente. La escoliosis o la cifosis severas son actitudes frecuentemente asociadas al dolor crónico o recurrente. La inclinación lateral asociada a ciática suele ser indicativa de lesión orgánica asociada con mal pronóstico de respuesta al tratamiento conservador.
También valoraremos la marcha y la movilidad activa, sus arcos dolorosos y su restricción, tratando de objetivarla de alguna forma ágil: goniómetro o inclinómetro, distancia dedo suelo (DDS), método de Schober modificado o de Moll(8,9) (Figura 1).
retla.04107.fs2105001-figura1.png
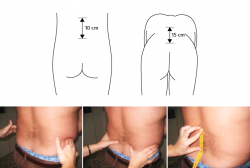
Figura 1. El test de Schober valora la limitación de la flexión. Estando de pie con el tronco erguido, se localizan las fositas de Venus y se realiza una marca 5 cm por debajo y 10 por encima (distancia: 15 cm). Se le pide al paciente que flexione el tronco hacia delante (con las piernas estiradas intentando tocar el suelo con las manos) y se mide de nuevo la distancia entre las 2 marcas. Una diferencia de ≥ 6 cm se considera normal(8,9).
Estas evaluaciones ayudan a determinar de dónde proviene el dolor, cuánto se puede mover el paciente y qué tipo de actividad puede realizar.
Palpación
El médico trata de identificar con una mayor precisión las zonas dolorosas a la presión, lo que se realiza de una forma más eficaz con el paciente tumbado en decúbito prono. Se empieza explorando las apófisis espinosas, para después continuar con la musculatura paravertebral, las crestas ilíacas, las articulaciones sacroilíacas, los glúteos y los trocánteres, y finalmente extenderla hacia otras áreas que consideremos que puedan correlacionarse con el origen del dolor.
Test de Lasègue
Se considera positivo en caso de dolor agudo irradiado hacia la pierna en la flexión de cadera/pelvis entre 30 y 60° con la rodilla en extensión. Tanto la guía europea(10) como los artículos revisados sobre esta técnica confirman su alta sensibilidad y baja especificidad.
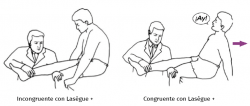
Signos de Waddell
Según Waddell et al.(11), nos puede orientar hacia una patología no orgánica o simulación la presencia de más de 3 de los siguientes hallazgos:
- Maniobras de distracción:
- Signo de Waddell de presión axial: el enfermo simulador se queja de dolor lumbar a la presión vertical (axial) ejercida sobre la bóveda craneal. Sí podría estar justificada con esta maniobra la presencia de dolor en el cuello, pero esa presión nunca llega a transmitirse hasta la región lumbar (Figura 2).
- Signo de Lasègue incongruente: el paciente refiere dolor al hacer la maniobra de Lasègue que no se reproduce con la extensión de la pierna con el paciente sentado. No debe haber discrepancia entre la elevación de la pierna estirada y el tronco sentado (Figura 3).
- Dolor en la rotación pélvica: la rotación pasiva de los hombros y la pelvis en el mismo plano provoca dolor lumbar.
- Hiperreacciones inapropiadas o desmedidas que sugieran amplificación de la clínica: suspiros, gestos o expresiones faciales o verbales desproporcionados, episodios de desmayos, temblor durante el examen, utilización de bastones o andadores para su desplazamiento, o llevarse la mano hacia el área dolorida con frecuencia como para protegerla.
- La sensibilidad dolorosa al tacto ligero y superficial. Reflejo de retirada de la espalda al roce de la zona dolorosa.
- El paciente refiere una afectación generalizada de la sensibilidad o la fuerza del miembro. Lo coherente sería encontrar una clínica relacionada con el nivel de lesión neurológica y el trayecto del nervio lesionado, dermatoma o miotoma.
Los pacientes con dolor lumbar agudo y ocupacional que cumplían estos criterios de Waddell tuvieron un tiempo 4 veces más largo para regresar al trabajo habitual sin restricciones y un mayor uso de fisioterapia y TAC lumbares(12,13).
Señales de alarma o “banderas rojas”
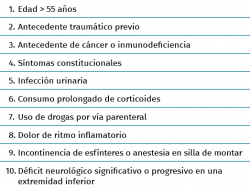
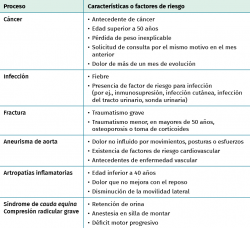
El reto más importante en el diagnóstico de la lumbalgia es diferenciar al 95% cuyo origen son procesos musculoesqueléticos benignos del 5% cuya lumbalgia es producida por enfermedades específicas que precisan un rápido y adecuado tratamiento(14). En esta tarea pueden resultar útiles los “signos de alarma” que ayudan a descartar los procesos de mayor gravedad. También se debe tener en cuenta que en aproximadamente el 80% de los casos no será posible llegar a un diagnóstico específico. La historia clínica, fundamentalmente la anamnesis, resulta imprescindible para descartar estos procesos potencialmente graves.
Para ello, este autor y la mayoría de las guías de práctica clínica (GPC) recomiendan el interrogatorio sobre la presencia de las llamadas “señales de alerta” (Tablas 3 y 4)(14,15).
Pruebas complementarias
La demanda de pruebas complementarias de imagen dentro del proceso diagnóstico es una práctica habitual. Kendrick et al.(16) publicaron en 2001, en el British Medical Journal, un ensayo clínico que valoraba el impacto, en cuanto a resultados en salud, de la radiografía convencional de columna lumbar en pacientes con lumbalgia atendidos en atención primaria (AP). El estudio demostraba que solicitar una radiografía en ausencia de señales de alerta no mejora el control clínico de los pacientes ni su estado de salud general, pero, al mismo tiempo, ponía de manifiesto la preferencia de los pacientes sobre la realización de la prueba (un 80% expresaban su preferencia de que se les realizara la radiografía).
La radiografía es una prueba diagnóstica ampliamente utilizada en las consultas de AP, a pesar de que las guías clínicas consideran que no está indicada y de que tiene escasa validez diagnóstica en el dolor de espalda(14). Para la mayoría, su solicitud tampoco está justificada si se busca la mejora del pronóstico y la disminución en la utilización de recursos. Sin embargo, precisamente por la importancia de determinar el origen laboral del dolor, la realización de una radiografía anteroposterior (AP) y lateral de columna lumbar, preferiblemente en bipedestación o carga, es obligatorio en los servicios de urgencias de las mutuas o en la primera asistencia a una lumbalgia en las mismas.
Un estudio multicéntrico(17) realizado en pacientes con dolor lumbar de más de 6 semanas de evolución mostraba que la realización de una radiografía aumentaba su satisfacción, pero no disminuía el número de visitas –riesgo relativo (RR): 0,94; IC 95%: 0,74-1,20–, ni la incapacidad ni el dolor a los 9 meses. Un estudio posterior(18) no encontró diferencias entre el grupo al que se le realizaba una radiografía y el grupo control en cuanto a incapacidad, dolor y mejoría física al año. En cualquier caso, las radiaciones ionizantes no son inocuas y pueden suponer un alto coste económico debido a la alta prevalencia de la lumbalgia, aunque es un coste asumible por las mutuas con el fin de realizar una buena gestión de las contingencias, del control de la patología de los pacientes y de la tarea de contener la incapacidades temporales (IT) por esta patología(19).
La realización de otras exploraciones complementarias como la RM o la TAC debe ser indicada por especialistas, relacionándose con la presencia de banderas rojas, mala respuesta a los tratamientos, reagudización o cronificación de la sintomatología.
Determinación de la contingencia y baja laboral
En el caso de las mutuas, la primera atención, la historia clínica y la exploración física inicial tienen también una importancia clave en la toma de 2 decisiones decisivas para la asistencia sanitaria de un accidente laboral: determinar si el proceso corresponde a una contingencia común o profesional, y, si se trata de un accidente de trabajo, dar al paciente la baja laboral.
Es, por tanto, fundamental, en la evaluación de los pacientes con lumbalgia, descartar la presencia de enfermedad sistémica subyacente potencialmente grave y un déficit neurológico que requiera evaluación quirúrgica, pero también, además, determinar la contingencia del proceso y si el paciente puede ser apto o no apto para trabajar.
El accidente de trabajo viene definido en el artículo 156 del Real Decreto Legislativo 8/2015, de 30 de octubre, texto refundido Ley General de la Seguridad Social (LGSS)(20).
En 2011, Catalina et al.(19) publicaron un estudio sobre la gestión de la IT por lumbalgia inespecífica realizada por una mutua de accidentes de trabajo y enfermedades profesionales. Los procesos de lumbalgia gestionados como contingencia profesional (CP) tuvieron una duración significativamente inferior que los gestionados como contingencia común (CC): duración media CP = 60,25 días; duración media CC = 93,82 días; p < 0,001. Aunque con variaciones, dicho diferencial se mantuvo casi sin excepciones en la totalidad de las comunidades autónomas. El exceso total de días de IT en los procesos gestionados como CC frente a los procesos de CP ascendió a 212.307. Este y otros trabajos(21) inciden en el valor añadido generado por las mutuas en la gestión de la prestación por ITCC, lo cual sugiere la existencia de un potencial aún mayor. Tales resultados no son atribuibles a sesgos relacionados con la cartera de empresas que conforman su población protegida, ni parecen ser específicos de ciertas comunidades autónomas debido a particularidades del sistema sanitario o de la población laboral en cada comunidad. Como hipótesis para investigaciones futuras, los autores plantean que la reducción de la IT en la gestión de las mutuas más bien pudiera deberse a la reducción de los tiempos de espera, al mejor acceso a pruebas diagnósticas y tratamientos, así como a una evaluación más exhaustiva de la capacidad funcional del enfermo. Los tiempos muertos suponen una disminución de la calidad asistencial, constituyen barreras para el diagnóstico precoz y favorecen la aparición de complicaciones y cronicidad en muchas enfermedades. Los aspectos temporales, como la demora en la realización de pruebas diagnósticas, se encuentran entre los que mayor insatisfacción producen en los usuarios del sistema público de salud(21,22).
Pronóstico
El dolor mecánico agudo, causado por un mal movimiento o una mala postura al levantar peso, desaparece casi siempre en pocos días o semanas. Una vez detectado el daño, nuestro organismo empieza a repararlo pasando por las etapas de inflamación, proliferación y remodelación.
El cuerpo tiene gran capacidad de autocuración y, según el metaanálisis realizado por Zhong et al.(23) en 2017, de 11 estudios realizados en múltiples países, casi un 70% de las hernias se reabsorben de manera espontánea. Otra revisión(24) indicó que la probabilidad de autocuración depende del tipo de lesión, pero la mejoría es importante en todos los casos. Así, solamente un 10% de los dolores de espalda tienden a su cronificación.
Salvo en los casos en los que aparecen síntomas graves (como la pérdida de fuerza, sensibilidad o incontinencia de esfínteres), la mejor opción suele ser no interferir con el proceso de regeneración, intentando simplemente llevar una vida normal y mantener la actividad física que permita tolerar la lesión. Aunque se deben eludir los movimientos que provoquen dolor, el mantenimiento de la actividad física acelera la recuperación, mientras que el reposo la retrasa(25). Así, en la mayoría de los casos, el tratamiento inicial se basa únicamente en analgésicos y cuidados mecánicos posturales para el manejo del episodio.
La intensidad inicial, la angustia psicológica asociada y la extensión del dolor en el cuerpo aumentan el riesgo de su persistencia e incapacidad. Asimismo, la evidencia creciente muestra que los mecanismos centrales de modulación del dolor y las creencias del paciente sobre este tienen un papel importante en el desarrollo de una incapacidad permanente.
Por lo tanto, es importante: buscar y entender explícitamente las perspectivas de los pacientes; comprender y abordar sus actitudes, preocupaciones y creencias, especialmente en los ámbitos de incertidumbre diagnóstica; y alentar la reanudación de la actividad normal(7). Una mayor conciencia del médico sobre las perspectivas y expectativas de los pacientes tiene el potencial de mejorar los resultados de su manejo(7).
Tratamiento inicial
El dolor lumbar agudo es, habitualmente, de etiología benigna con tendencia a la mejoría espontánea. No obstante, la persistencia de síntomas y las recurrencias son frecuentes. Por lo tanto, en su manejo, lo fundamental no será un tratamiento curativo, sino adoptar aquellas medidas que contribuyan a mejorar los síntomas más incapacitantes, favoreciendo el mantenimiento de la actividad habitual.
El periodo subagudo (6-12 semanas) es el periodo idóneo para intervenir, intentado evitar su evolución a una lumbalgia crónica. El conocimiento de la existencia de algunos factores que pueden favorecer la cronificación puede orientarnos a tomar algunas opciones terapéuticas.
En las personas afectadas de lumbalgia crónica, es importante la comprensión de la naturaleza benigna de su proceso y la utilización de las medidas más efectivas durante los periodos de mayor dolor(14).
A pesar del desarrollo de la ciencia en los últimos años, la cultura social sobre el dolor de espalda tiende a seguir anclada en planteamientos más propios del siglo pasado. Si bien la evidencia científica ha ido cambiando, se siguen usando un gran número de recursos, muchas veces caros, con efectos secundarios y poco respaldo científico, mientras que no se priorizan alternativas más efectivas y menos invasivas (la valoración clínica, la actividad física o el enfoque cognitivo-conductual). Pero no toda la responsabilidad es del profesional sanitario, muchos pacientes anteponen terapias pasivas antes que esforzarse por hacer más actividad física o desarrollar nuevas herramientas conductuales.
La mayoría de los dolores de espalda mejoran en unos pocos días o semanas en el ámbito domiciliario, requiriendo únicamente analgésicos de libre dispensación en farmacias y evitando las actividades que agraven el dolor.
Las personas afectadas de dolor lumbar esperan información y consejo. Una revisión sistemática de 20 estudios(26) revelaba que los pacientes no estaban satisfechos con la cantidad de información que se les proporcionaba, que esperaban del personal sanitario que les atendía un claro diagnóstico de la causa de su dolor como confirmación de que su dolor era real y buscaban consejo para su manejo. Del mismo modo, señalaban que establecer una buena comunicación con los profesionales sanitarios y su participación en la toma de decisiones aumentaba su satisfacción.
Una adecuada información debe estar basada en la mejor evidencia disponible y debería incluir información sobre la naturaleza benigna del proceso, el valor limitado de las radiografías y otras pruebas de imagen, el buen pronóstico y la importancia de permanecer activo y de mantener actitudes positivas(10). Algunos folletos con consejos y medidas posturales pueden ser recomendados a pacientes con lumbalgia. La información individual que se proporciona a pacientes apoyada en folletos escritos ha sido evaluada como eficaz en varios estudios en pacientes con lumbalgia aguda. Sin embargo, no hay estudios que evalúen la eficacia de esta información verbal en las consultas de AP.
Las intervenciones educativas a través de Internet no se han mostrado eficaces en la mejoría del dolor lumbar crónico. Hay evidencia contradictoria de que las escuelas de espalda sean eficaces en la lumbalgia aguda y subaguda. Hay moderada evidencia de que las escuelas de espalda sean más eficaces que otros tratamientos en personas con lumbalgia crónica a corto y medio plazo en el ámbito laboral. Parece que se consigue una disminución de dolor y de la incapacidad; sin embargo, la relevancia clínica de estos resultados es pequeña.
Muchos procedimientos médicos se realizan por rutina, sin estar respaldados por la evidencia científica. Habitualmente, no se recomienda el reposo en la cama y está recomendado proseguir con las actividades cotidianas siempre y cuando se toleren, y probar con otras actividades suaves como caminar. Se define movilidad como la suma de las siguientes actividades: andar, estar de pie, en posición sentada, subir y bajar escaleras, ir en coche, conducir un coche y usar transporte público. Las actividades de la vida diaria incluyen actividades relacionadas con el cuidado personal, comer y las actividades realizadas en casa.
Hay diferencias estadísticamente significativas a largo plazo a favor de permanecer activo, en variables como el dolor y el estatus funcional, aunque estas diferencias no son clínicamente importantes. Además, mantener la actividad disminuye la duración de la IT en 3,4 días (IC 95%: 7,5-1,4) con respecto a permanecer en reposo. También se ha demostrado que, para el retorno al trabajo, es favorable el hecho de mantener la actividad, con un RR de 1,56 (IC 95%: 1,22-1,99). Permanecer en la cama es menos eficaz que continuar la actividad en la reducción de la intensidad del dolor y en el estado funcional, al mes y al año. Las guías evaluadas(10) no recomiendan el reposo en cama en el dolor lumbar agudo, subagudo o crónico. Todas coinciden en que, solo en caso de que la intensidad del dolor lo requiriera, podría aconsejarse y además durante el menor tiempo posible. Asimismo, recomiendan la reanudación de las actividades diarias y la incorporación al trabajo lo antes posible.
El ejercicio no está recomendado en la fase aguda de la lumbalgia por ninguna de las guías(10). En el ámbito laboral, un ensayo de alta calidad(27) incluido en la revisión Cochrane(28) señalaba una reducción en el absentismo laboral cuando se comparaba un programa gradual de ejercicio en el lugar de trabajo con tratamientos habituales. El estudio de Lindstrom et al.(27) observaba diferencias en la vuelta al trabajo después de 6 semanas a favor del ejercicio. Hay moderada evidencia de la efectividad del ejercicio físico en el ámbito ocupacional.
Cuando el tratamiento inicial del paciente en su domicilio no resulta útil después de unas semanas, el médico puede sugerir medicamentos más fuertes u otras terapias.
Los objetivos del médico en su abordaje son(6):
- Aliviar los síntomas del paciente.
- Permitirle que continúe haciendo una vida normal.
- Hacer un uso eficiente de las técnicas diagnósticas.
- Evitar la cirugía innecesaria.
- Lograr una utilización eficaz o adecuada de los recursos terapéuticos.
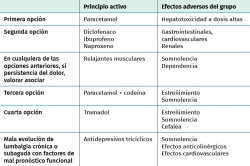
Los grupos farmacológicos que se utilizan con más frecuencia en el tratamiento del dolor lumbar son los analgésicos, antiinflamatorios no esteroideos (AINE), relajantes musculares y antidepresivos, con evidencia dispar sobre su eficacia. La elección del tratamiento farmacológico debe ser lo más individualizado posible, teniendo en cuenta las características de cada paciente y los posibles factores de riesgo. Se debe basar fundamentalmente en la eficacia y la experiencia de uso, la seguridad, la necesidad y la utilidad, las características farmacocinéticas y el coste de los distintos fármacos. Se tiende a utilizarlos en la fase más aguda y durante periodos cortos para evitar sus efectos secundarios, siendo de eficacia escasa en el dolor crónico de espalda.
La primera elección medicamentosa son los analgésicos de venta libre, generalmente paracetamol 500-1.000 mg/6-8 h o ibuprofeno 400-600 mg/8 h. El paracetamol fue considerado durante un tiempo la primera elección y en la guía europea(10) el paracetamol aparece como el fármaco de primera elección para el tratamiento del dolor lumbar agudo, pero actualmente se tiende a preferir el uso de los AINE por su mayor acción, siempre que no haya contraindicación y teniendo en cuenta que no están exentos de efectos secundarios. Los AINE pueden aliviar el dolor agudo de espalda, pero para su uso a largo plazo es recomendable hacerlo bajo supervisión médica para valorar sus peligros(29,30).
Los analgésicos y antiinflamatorios alivian el dolor a corto plazo y no suelen tener efectos secundarios relevantes si se usan en periodos cortos de tiempo. Pero si los analgésicos o antiinflamatorios de venta libre no alivian el dolor, debemos valorar otros tipos de procedimientos.
La guía europea(10) recomienda la utilización de opiáceos menores en pacientes que ya estén tomando dosis adecuadas de paracetamol o AINE. Los opiáceos menores no han mostrado eficacia para disminuir el dolor, mejorar la capacidad funcional ni la calidad de vida en el tratamiento de lumbalgia aguda. Los opiáceos menores producen mayor disminución del dolor y de la incapacidad que el placebo en personas con lumbalgia crónica. No hay estudios que evalúen la eficacia de los opiáceos mayores (vía oral, parches) frente a los menores en la lumbalgia aguda y crónica. Los efectos adversos más frecuentes con los opiáceos menores son náuseas, mareo, somnolencia y cefalea.
No se recomienda, por tanto, la administración de opiáceos mayores ni menores en la lumbalgia aguda como tratamiento inicial. En pacientes con lumbalgia aguda o crónica que no responden a paracetamol y AINE, pueden utilizarse y/o asociarse opiáceos menores de manera pautada.
El uso de analgésicos tópicos, cremas, bálsamos o ungüentos que se aplican sobre la piel en el lugar donde se siente el dolor debe realizarse con precauciones en el caso de que el área a tratar sea muy grande, por el aumento de su absorción. Suelen estar contraindicados cuando hay trastornos cutáneos.
Los relajantes musculares se asocian a los analgésicos si estamos ante un dolor de leve a moderado que no se alivia o cuando se asocia ansiedad o dificultad para dormir(31). Estos medicamentos tampoco están exentos de efectos secundarios (especialmente somnolencia, hipotonía, vértigos, astenia, hipotensión) e interacciones con otras sustancias (benzodiacepinas, alcohol, etc.). Si el dolor lumbar agudo persiste tras iniciar tratamiento con paracetamol o AINE a intervalos regulares, se debe valorar la asociación de un miorrelajante de tipo no benzodiacepínico. Los miorrelajantes no benzodiacepínicos son más eficaces que el placebo para reducir el dolor en el tratamiento de la lumbalgia aguda. La evidencia para los fármacos benzodiacepínicos es menos consistente. No hay evidencia de que los miorrelajantes sean más eficaces que los AINE en el tratamiento de la lumbalgia aguda durante un periodo corto de tiempo(14).
No se recomiendan los antidepresivos en la lumbalgia aguda. Se ha demostrado que las dosis bajas de ciertos tipos de antidepresivos (especialmente los tricíclicos como la amitriptilina) alivian ciertos tipos de dolor de espalda crónico de forma independiente del efecto sobre la depresión. Todavía no se comprende por completo su mecanismo analgésico. Generalmente, su efecto es moderado y empieza a aparecer después de una semana aproximadamente del inicio de su administración, pero su alivio máximo puede tardar en llegar varias semanas.
En la Tabla 5 proponemos una pauta de manejo del tratamiento farmacológico más habitual(14).
Guías clínicas
Se han publicado muchas guías clínicas nacionales e internacionales para apoyar el tratamiento del dolor lumbar(32). Estas GPC para el tratamiento del dolor lumbar tienden a contener recomendaciones relativamente uniformes que incorporan la mejor evidencia disponible, la experiencia clínica y las preferencias de los pacientes(32,33) (Tabla 6). Sin embargo, estas directrices, como en otras áreas, no han dado lugar a cambios en la práctica clínica(34).
Se han identificado varios factores para explicar el uso subóptimo de las recomendaciones de las guías en la práctica por parte de los médicos: educación y conocimiento inadecuados de las guías actuales; tiempo y recursos insuficientes para involucrar adecuadamente a los pacientes; presión para mantener las relaciones médico-paciente; preocupación por la responsabilidad; experiencia clínica previa; y desincentivos financieros(7).
Estudios publicados tanto en nuestro entorno como fuera de él confirman que durante el proceso de diagnóstico del dolor lumbar agudo no se hace un uso adecuado de la historia clínica, la exploración física y las radiografías de columna lumbar(35). Con respecto al tratamiento, en un 23% de las consultas médicas no se recomienda una movilización precoz, aunque esta es una medida incluida en todas las guías y cuya eficacia está demostrada. Otro estudio recientemente publicado(15) y realizado en Cataluña señala que en más de la mitad de los casos no se interrogó sobre la presencia de señales de alarma en pacientes con lumbalgia(14).
Tablas
Tabla 1. Intensidad del trabajo físico. Guía clínica de lumbalgia, del Protocolo de Actuación en Lumbalgias de Fraternidad-Muprespa
Tabla 2. Sintomatología para recoger en la anamnesis. Guía clínica de lumbalgia, del Protocolo de Actuación en Lumbalgias de Fraternidad-Muprespa
Figuras
Figura 1. El test de Schober valora la limitación de la flexión. Estando de pie con el tronco erguido, se localizan las fositas de Venus y se realiza una marca 5 cm por debajo y 10 por encima (distancia: 15 cm). Se le pide al paciente que flexione el tronco hacia delante (con las piernas estiradas intentando tocar el suelo con las manos) y se mide de nuevo la distancia entre las 2 marcas. Una diferencia de ≥ 6 cm se considera normal(8,9).
Información del artículo
Cita bibliográfica
Autores
Eduardo Hevia Sierra
Clínica Universidad de Navarra. Madrid
Unidad de Columna Vertebral. Hospital Fraternidad-Muprespa Habana. Madrid
Fernando Ordoñez Pascual
Unidad de Columna Vertebral. Hospital Fraternidad-Muprespa Habana. Madrid
Bárbara Batres Cid
Unidad de Columna Vertebral. Hospital Fraternidad-Muprespa Habana. Madrid
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Ortiz AM, Mendiola AH, Carmona L, Peña JI; Grupo de Estudio EPISER. Impacto poblacional del dolor lumbar en España: resultados del estudio EPISER. Rev Esp Reumatol. 2002;29(10):471-8. Disponible en: http://www.elsevier.es/es-revista-revista-espanola-reumatologia-29-articulo-impactopoblacional-del-dolor-lumbar-13041268.
-
2Pérez Guisado J. Contribución al estudio de la lumbalgia inespecífica. Rev Cubana Ortop Traumatol. 2006;20(2). Disponible en: http://scielo.sld.cu/scielo.php?pid=S0864-215X2006000200010&script=sci_arttext.
-
3Von Korff M, Dworkin SF, Le Resche F, Kruger A. An epidemiologic comparison of pain complaints. Pain. 1988;32:173-83.
-
4Deyo RA, Rainville J, Kent DL. What can the history and physical examination tell us about low back pain? JAMA. 1992;268:760-5.
-
5Deyo RA, Weinstein JN. Low back pain. N Engl J Med. 2001;344:363-70.
-
6Flórez García MT, García Pérez F. Protocolo de evaluación del dolor lumbar. Bases teóricas. En: Miranda Mayordomo JL, Flórez García MT (eds.). Dolor lumbar, clínica y rehabilitación. 1.ª ed. Madrid: Aula Médica S. A.; 1996. pp. 81-6.
-
7Lim YZ, Chou L, Au RT, Seneviwickrama KL, Cicuttini FM, Briggs AM, et al. People with low back pain want clear, consistent and personalised information on prognosis, treatment options and self-management strategies: a systematic review. Physiother. 2019 Jul;65(3):124-35. Disponible en: https://www.sciencedirect.com/science/article/pii/S1836955319300578.
-
8Suárez Martín R, Estévez Perera A, Porro Novo J, González Méndez BM, Rodríguez García A. Clinimetría en las espondiloartritis y sus índices de medidas. Rev Cubana Reumatol. 2013 ene-abr;15(1):6-17. Disponible en: http://scielo.sld.cu/pdf/rcur/v15n1/rcur03113.pdf.
-
9Castro Villegas MC, Batlle Gualda E. Metrología en espondiloartritis. Reumatol Clin. 2010 Mar;6 Suppl 1:11-7.
-
10Van Tulder M, Becker A, Bekkering T, Breen A, del Real MT, Hutchinson A, et al.; COST B13 Working Group on Guidelines for the Management of Acute Low Back Pain in Primary Care. Chapter 3. European guidelines for the management of acute nonspecific low back pain in primary care. Eur Spine J. 2006 Mar;15 Suppl 2(Suppl 2):S169-91.
-
11Waddell G, McCulloch JA, Kummel E, Venner RM. Nonorganic physical signs in low-back pain. Spine (Phila P 1976). 1980 Mar-Apr;5(2):117-25.
-
12Gaines WG Jr, Hegmann KT. Effectiveness of Waddell’s nonorganic signs in predicting a delayed return to regular work in patients experiencing acute occupational low back pain. Spine. 1976;1999 Feb;24(4):396-400.
-
13Centeno CJ, Elkins W, Freeman M. Waddell’s Signs Revisited? Spine. 2004;29(13):1392.
-
14Pérez Irazusta I, Alcorta Michelena I, Aguirre Lejarcegui G, Aristegi Racero G, Caso Martínez J, Esquisabel Martínez R, et al. Guía de Práctica Clínica sobre Lumbalgia. GPC 2007/1. Vitoria-Gasteiz: Osakidetza; 2007. Disponible en: http://www.osakidetza.euskadi.eus/contenidos/informacion/osk_publicaciones/eu_argital/adjuntos/gidak/guiaLumbalgia.pdf.
-
15Muntion-Alfaro M, Benitez-Camps M, Bordas-Julve J, Gispert-Uriach B, Zamora-Sánchez V, Galindo-Parres C. [Back pain: do we follow the recommendations in the guidelines?]. Aten Primaria. 2006;37(4):215-20.
-
16Kendrick D, Fielding K, Bentley E, Kerslake R, Miller P, Pringle M. Radiography of the lumbar spine in primary care patients with low back pain: randomised controlled trial. BMJ. 2001;322:400-5.
-
17Kendrick D, Fielding K, Bentley E, Miller P, Kerslake R, Pringle M. The role of radiography in primary care patients with low back pain of at least 6 weeks duration: a randomised (unblinded) controlled trial. Health Technol Assess 2001;5(30):1-69.
-
18Kerry S, Hilton S, Patel S, Dundas D, Rink E, Lord J. Routine referral for radiography of patients presenting with low back pain: is patients’ outcome influenced by GPs’ referral for plain radiography? Health Technol Assess. 2000;4(20):i-119.
-
19Catalina Romero C, Sainz Gutiérrez JC, Quevedo Aguado L, Calvo Bonacho E. Incapacidad temporal por lumbalgia inespecífica en la gestión realizada por una mutua de accidentes de trabajo y enfermedades profesionales. Gaceta Sanitaria. 2011;25(2):177-8.
-
20Real Decreto Legislativo 8/2015, de 30 de octubre, por el que se aprueba el texto refundido de la Ley General de la Seguridad Social. «BOE» núm. 261, de 31/10/2015. Disponible en: https://www.boe.es/eli/es/rdlg/2015/10/30/8/con.
-
21Benavides FG, Torá I, Martínez JM, Jardí J, Manzanera R, Alberti C, Delclós J. Evaluación de la gestión de los casos de incapacidad temporal por contingencia común de más de 15 días en Cataluña. Gac Sanit. 2010;24:215-9.
-
22Ministerio de Sanidad, Consumo y Bienestar Social. Barómetro Sanitario, 2009. Instituto de Información Sanitaria. Ministerio de Sanidad y Política Social; 2010.
-
23Zhong M, Liu JT, Jiang H, Mo W, Yu PF, Li XC, et al. Incidence of Spontaneous Resorption of Lumbar Disc Herniation: A Meta-Analysis. Pain Physician. 2017 Jan-Feb;20(1):45-52. Disponible en: https://www.painphysicianjournal.com/current/pdf?article=NDAwNA%3D%3D&journal=101.
-
24Chiu CC, Chuang TY, Chang KH, Wu CH, Lin PW, Hsu WY. The probability of spontaneous regression of lumbar herniated disc: a systematic review. Clin Rehabil. 2015 Feb;29(2):184-95.
-
25Malmivaara A, Häkkinen U, Aro T, Heinrichs ML, Koskenniemi L, Kuosma E, et al. The Treatment of Acute Low Back Pain — Bed Rest, Exercises, or Ordinary Activity? N Engl J Med. 1995;332:351-5. Disponible en: https://www.nejm.org/doi/full/10.1056/NEJM199502093320602#t=article.
-
26Verbeek J, Sengers MJ, Riemens L, Haafkens J. Patient expectations of treatment for back pain: a systematic review of qualitative and quantitative studies. Spine. 2004;29(20):2309-18.
-
27Lindstrom I, Ohlund C, Eek C, Wallin L, Peterson LE, Nachemson A. Mobility, strength, and fitness after a graded activity program for patients with subacute low back pain. A randomized prospective clinical study with a behavioral therapy approach. Spine. 1992;17(6):641-52.
-
28Hayden JA, van Tulder MW, Malmivaara A, Koes BW. Exercise therapy for treatment of non-specific low back pain. Cochrane Database Syst Rev. 2005 Jul 20;(3):CD000335.
-
29Enthoven WTM, Roelofs PD, Deyo RA, van Tulder MW, Koes BW. Non-steroidal anti-inflammatory drugs for chronic low back pain. Cochrane Database Syst Rev. 2016 Feb 10;2(2):CD012087.
-
30Enthoven WT, Roelofs PD, Koes BW. NSAIDs for Chronic Low Back Pain. JAMA. 2017 Jun 13;317(22):2327-28. Disponible en: https://jamanetwork.com/journals/jama/article-abstract/2631515.
-
31Foster NE, Anema JR, Cherkin D, Chou R, Cohen SP, Gross DP et al. Prevention and treatment of low back pain: evidence, challenges, and promising directions. Lancet. 2018 Jun 9;391(10137):2368-83. Disponible en: https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(18)30489-6/fulltext.
-
32Oliveira CB, Maher CG, Pinto RZ, Traeger AC, Lin CW, Chenot JF, et al. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview. Eur Spine J. 2018;27:2791-803.
-
33European Commission COST B13 Management Committee. European guidelines for the management of low back pain. Acta Orthop Scand Suppl. 2002 Oct;73(305):20-5.
-
34Slade SC, Kent P, Patel S, Bucknall T, Buchbinder R. Barriers to primary care clinician adherence to clinical guidelines for the management of low back pain: a systematic review and metasynthesis of qualitative studies. Clin J Pain. 2016;32:800-16.
-
35Negrini S, Politano E, Carabalona R, Mambrini A. General practitioners’ management of low back pain: impact of clinical guidelines in a non-Englishspeaking country. Spine. 2001;26(24):2727-33.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- SETLA: una casa abierta
- Seguimos avanzando, seguimos mejorando
- Primera visita. Un enfoque correcto desde el principio. Anamnesis, exploración física y tratamiento inicial
- Pruebas complementarias, ¿cuáles y cuándo en hernia discal?
- Tratamiento rehabilitador en la hernia discal lumbar: ¿qué y cuándo?
- Tratamiento quirúrgico de la hernia discal lumbar: criterios de selección del paciente quirúrgico. Opciones técnicas y resultados
- Cirugía de reinserción del tendón distal del bíceps braquial: nuestra experiencia con la vía anterior única
- Mejora de la funcionalidad en el paciente amputado transfemoral con el implante Keep Walking®
- Características clínicas de los pacientes ingresados con COVID-19 severa en el hospital de una mutua colaboradora de la seguridad social en Madrid. Estudio descriptivo retrospectivo observacional
- Procedimiento de enfermería para la utilización de aloinjerto en la cirugía de reconstrucción del ligamento cruzado anterior
- Pseudoartrosis de radio distal. A propósito de un caso
- Sinostosis lunopiramidal: a propósito de un caso
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Traumatología Laboral está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.