Enfermedad de Müller–Weiss, ¿cómo hemos cambiado?
Müller-Weiss disease, how have we changed?
Resumen:
Introducción y objetivos: la enfermedad de Müller-Weiss (EMW) es una patología causada por la displasia del navicular que, en muchos casos, está mal o infradiagnosticada. Se presenta como un “pie plano-varo paradójico” y una artropatía talonavicular. En este trabajo pretendemos explicar nuestra experiencia con una cirugía de preservación articular –osteotomía “supervalguizante” de calcáneo aislada (de tipo Dwyer con desplazamiento lateral)– en nuestra primera serie de pacientes a los que no se realizó una artrodesis.
Material y métodos: estudio descriptivo retrospectivo de una serie de 17 casos de EMW en 15 pacientes operados en nuestra Unidad de Pie y Tobillo (2007-2015). Analizamos diferentes parámetros a través de la historia clínica, la exploración física, el estudio radiológico y escalas de valoración estandarizadas (escala visual analógica –EVA–, American Orthopaedic Foot and Ankle Society –AOFAS– y Likert).
Resultados: todos los pacientes tenían un varo subtalar y el 88,2% una fórmula metatarsal index minus. Existió una mejoría en todas las escalas de valoración utilizadas y en los parámetros radiológicos estudiados (cobertura talonavicular y clasificación de Maceira) en la mayoría de los pacientes. No se registraron complicaciones importantes. Un paciente no mejoró y precisó de una artrodesis a los 4 años de la osteotomía.
Conclusiones: la EMW produce un pie plano paradójico. La corrección quirúrgica del varo subtalar permite una mejoría clínica y radiológica notable. La osteotomía “supervalguizante” es una técnica sencilla y se ha constituido en nuestra técnica de elección, independientemente del estadio radiológico. La artrodesis de la columna medial ha quedado como técnica de rescate para fracasos de la cirugía de preservación articular.
Abstract:
Introduction and objectives: Müller-Weiss disease (MWD), a tarsal navicular dysplasia, is often misdiagnosed or underdiagnosed. Clinical presentation as a paradoxical “flatfoot varus” combines with arthritic talonavicular changes. In the present study we show our experience with a joint-preserving surgical treatment –isolated “super-lateral-slide osteotomy”– in the first series of patients in which a tarsal arthrodesis was not performed.
Material and methods: we present a descriptive, retrospective study of a series of 17 MWD cases in 15 patients that underwent surgery in our Orthopaedic Foot and Ankle Unit (2007-2015). We analyze different parameters through the clinical history, physical examination, complementary tests and standardized evaluation scales (visual analogue scale –VAS–, American Orthopaedic Foot and Ankle Society –AOFAS–, and Likert).
Results: all patients presented with subtalar varus and 88.2% had a metatarsal index minus formula. There was an improvement in all scales studied. Radiographic parameters also improved in all cases (talonavicular coverage, Maceira classification). Most patients had considerable pain relief and just one did not improve and required an arthrodesis four years after the osteotomy.
Conclusion: MWD presents with a paradoxical flatfoot varus. Surgical correction of hindfoot varus allows for a mechanical change that produces clinical and radiological improvement. An isolated “super-lateral-slide osteotomy” is an easy technique to achieve varus correction regardless the radiographic stage of the disease and has become our surgical procedure of choice. Medial column arthrodesis is left as a salvage procedure for those cases that do not improve with the osteotomy.
Introducción
La enfermedad de Müller-Weiss (EMW) fue descrita por primera vez a principios del siglo XX (1927) por un cirujano alemán (Walter Müller) y por un radiólogo austriaco (Konrad Weiss), que dieron nombre al cuadro clínico(1,2). Sin embargo, un par de años antes (1925), Schmidt describió un paciente cuyos naviculares eran de características similares a los de esta enfermedad, pero no publicó imágenes.
En 2004, Ernesto Maceira y Ramón Rochera publicaron la mayor serie de casos de Müller-Weiss existente hasta la actualidad y establecieron las bases epidemiológicas, de diagnóstico y clínicas de la EMW(3). Este trabajo representó la piedra angular para conocer también la etiopatogenia y las características de esta enigmática enfermedad.
Cuando se entendió que la patomecánica de la EMW tenía que ver con el varo subtalar y no tanto con la artrosis talonavicular, el tratamiento conservador pasó a intentar modificar los momentos varizantes subtalares. Los autores tienen buena experiencia con la utilización de plantillas con cuña pronadora en el retropié y soporte de arco longitudinal interno. Hasta hace unos años, cuando el tratamiento conservador no era capaz de mejorar la calidad de vida del paciente y existía mucha limitación para la vida diaria, la cirugía de elección era la artrodesis modelante de la columna medial del pie. Sin embargo, desde hace unos 15 años, cuando observamos en el pasado el buen efecto de una plantilla “valguizante” y dado el carácter asimétrico de la artropatía en la EMW, nos planteamos la posibilidad de obtener el mismo efecto con una cirugía. Se trataba de conseguir el desplazamiento medial del navicular para alejarse de la zona articular lateral dañada y que pudiera funcionar sobre la región medial de cartílago “virgen” talonavicular. La osteotomía valguizante de calcáneo nos pareció la técnica más sencilla y útil para intentar esta cirugía de preservación articular en la EMW.
Durante los últimos 15 años hemos considerado la osteotomía valguizante de calcáneo como la primera opción quirúrgica en pacientes con EMW sintomática que no mejoraba con tratamiento conservador, independientemente del estadio radiológico en el que se encontraran. En este trabajo pretendemos revisar nuestros resultados clínicos, funcionales y radiológicos tras el tratamiento quirúrgico de la EMW mediante cirugía de preservación articular con osteotomía valguizante de calcáneo como gesto quirúrgico único.
Material y métodos
Presentamos un estudio descriptivo retrospectivo de una serie de 17 casos en 15 pacientes con EMW, tratados quirúrgicamente en nuestra Unidad de Pie y Tobillo durante los años 2007 a 2015. El seguimiento clínico tras la cirugía osciló entre 3 y 11 años, con un seguimiento medio de 7,3 años.
Analizamos parámetros demográficos, clínicos, radiológicos y de satisfacción a través de la historia clínica, la exploración física, pruebas complementarias y diferentes escalas de valoración de dolor (escala visual analógica –EVA–), funcional (American Orthopaedic Foot and Ankle Society –AOFAS–) y de satisfacción del paciente (Likert). Un valor inferior a 4 en la EVA significa dolor leve o leve-moderado, un valor entre 4 y 6 implica la presencia de dolor moderado-grave, y un valor superior a 6 implica la presencia de un dolor muy intenso. La escala de la AOFAS incluye la respuesta subjetiva del paciente (60 puntos) y el análisis objetivo del examinador (40 puntos) para medir el resultado del paciente (100 puntos). El resultado es considerado excelente (90-100 puntos), bueno (80-89 puntos), medio (70-79) y pobre (menos de 70 puntos). Por último, la escala Likert indica la respuesta subjetiva del paciente con respecto al cambio de la sintomatología del postoperatorio frente al preoperatorio. Las 5 posibilidades de elección para el paciente serían: empeoramiento, sin cambios, moderadamente mejor, mucho mejor y sin dolor.
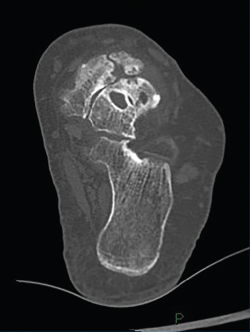
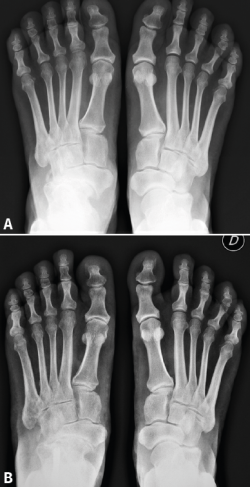
La exploración física en consulta fue dirigida a localizar el dolor y la sintomatología asociada (medial sobre la talonavicular y lateral por el varo del talón). Se registró también la presencia de varo de talón mediante la palpación de la tuberosidad posterior del calcáneo, mientras el paciente realizaba la puntilla monopodal y bipodal. Esta maniobra de exploración es especialmente sensible al tacto del explorador cuando existe un varo sutil. Todos los pacientes se estudiaron con radiografías de ambos pies en carga, en proyección dorsoplantar y lateral. Las radiografías permitían confirmar el diagnóstico de sospecha clínico, valorar la cobertura talonavicular y mostraban la característica displasia del navicular con forma asimétrica más ancha por medial que por lateral. La clasificación radiológica clásica de Maceira se utilizó para valorar los cambios después de la cirugía(3). Además, todos los pacientes se sometieron también a un estudio con resonancia magnética del tobillo y tomografía para comprobar la integridad subtalar y la existencia de cartílago viable en la región medial de la articulación talonavicular, lo que podría hacer indicar una técnica de preservación (osteotomía calcáneo) o de destrucción (artrodesis).
Técnica quirúrgica
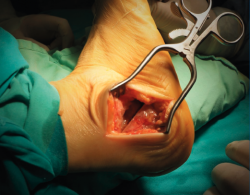
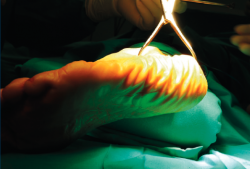
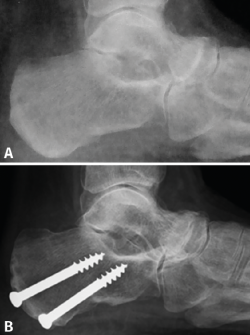
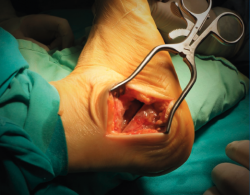
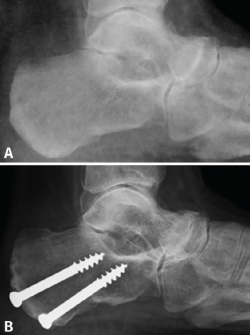
La osteotomía del calcáneo se realiza con el paciente en decúbito lateral con el pie a intervenir expuesto sobre el otro. Cuando queremos valguizar el retropié, el trazo de la osteotomía de tipo Dwyer lo hacemos lo más alejado posible de la inserción del tendón de Aquiles, para así aprovechar una mayor longitud de brazo de palanca para la función del tríceps. Realizamos una cuña de base lateral de aproximadamente 10 mm. En todos los casos buscamos un efecto muy valguizante que conseguimos asociando el efecto Dwyer con una lateralización de la osteotomía (tuberosidad posterior del calcáneo) de unos 8-10 mm (Figura 1). Es importante liberar y estirar bien las partes blandas mediales en el plano de la osteotomía para poder lateralizar la tuberosidad posterior. No es necesario cortar la fascia plantar medial, que es un gesto potencialmente iatrogénico, sino que es suficiente con emplear un minuto estirando la fascia utilizando un separador de láminas con apertura y cierre sucesivos. Una vez conseguido el cierre de la osteotomía y el desplazamiento lateral, utilizamos una pinza grande abierta que clavamos en el seno del tarso y en la tuberosidad posterior del calcáneo para mantener la posición mientras fijamos la osteotomía con 2 tornillos canulados de 6,5 mm (Figura 2). A esta osteotomía que combina un efecto Dwyer con un efecto Koutsogiannis inverso la llamamos coloquialmente osteotomía “supervalguizante” del calcáneo. El apoyo se permite hacia las 3 semanas de la cirugía con una bota ortopédica y bastones.
Resultados
Entre los años 2007 y 2015 se intervinieron en nuestra Unidad de Pie y Tobillo un total de 17 pies en 15 pacientes con EMW. Siete de ellos eran varones (47%) y 8 mujeres (53%). La edad media en el momento de la cirugía era de 59,8 años (47-78 años), la estatura de 168 cm (158-178 cm) y el peso de 73,5 kg (57-85 kg). La duración media de los síntomas previa al tratamiento quirúrgico era de 11,8 años (3-16 años). La clínica predominante era el dolor crónico en el dorso del mediopié asociado con dolor en la región lateral del tobillo y tendinopatía de los peroneos. En menor proporción, referían síntomas de inestabilidad funcional lateral del tobillo. El 100% de los pacientes tenía un varo subtalar. El 88,2% tenía una fórmula metatarsiana de tipo index minus, con un primer metatarsiano más corto que el segundo en las radiografías dorsoplantares de ambos pies en carga. La presencia de patología asociada también era significativa: el 82,3% tenía historia previa de gonalgia (consecuencia mecánica secundaria en la EMW) y el 76,5% contaba problemas dentales graves (asociación con los casos epidémicos por malnutrición durante la formación de la dentición).
En todos los pacientes operados realizamos únicamente una osteotomía “supervalguizante” de calcáneo. El seguimiento medio tras la cirugía ha sido de 7,3 años (3-11 años). La EVA media mejoró desde 8,2 puntos (7-9) en el preoperatorio hasta 1,2 puntos (0-4) a los 12 meses de la cirugía. La escala de la AOFAS también mostró una mejoría desde 27,2 puntos (24-31) antes de la cirugía hasta llegar a 81,2 puntos (76-88) a los 12 meses de la intervención. El análisis de la escala de Likert de satisfacción del paciente mostraba que 12 pacientes (70,6%) estaban mucho mejor a los 12 meses de la ostetomía, 4 no tenían dolor (23,5%) y 1 se encontraba moderadamente mejor (5,9%). Este último paciente fue el que precisó una artrodesis a los 4 años de la osteotomía.
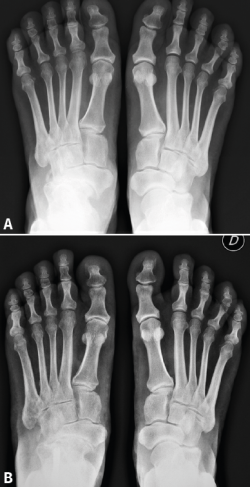
Atendiendo a la clasificación radiológica de Maceira(3), en el preoperatorio encontramos 7 pies (41,2%) en un estadio II, 5 (29,4%) en un estadio III y 5 (29,4%) en un estadio IV. A los 12 meses de la cirugía, se observaron cambios notables en la mayoría de los pacientes, destacando la mejora del aspecto de la artrosis y de la cobertura talonavicular. Tras la cirugía se produjo una regresión en los estadios de Maceira, pasando a tener 6 pies con estadio I (35,3%, ninguno preoperatoriamente), 10 pies con estadio II (58,9%, 7 antes de la cirugía), ningún pie en estadio III (5 antes de la osteotomía) y solo en 1 pie persistió el estadio IV (5,9%, 5 en el preoperatorio) (Figura 3). La mejora de la cobertura talonavicular fue significativa, pasando de una media preoperatoria de − 25,35 (− 17 a − 31) a una postoperatoria de − 15,53 (− 9 a − 26) (Figura 4).
No hubo complicaciones mayores en el postoperatorio inmediato en nuestra serie. Uno de los pacientes (5,9%) ha precisado de una artrodesis talonaviculocuneana, ante la persistencia de dolor talonavicular, 4 años después de la cirugía índice mediante osteotomía de calcáneo.
Discusión
La EMW es todavía una patología desconocida por muchos cirujanos ortopédicos no dedicados a la patología del pie y tobillo(4,5,6,7). La presentación de un pie plano-varo paradójico puede confundir el diagnóstico con un pie plano-valgo. Sin embargo, la clínica depende del varo del retropié como consecuencia de la traslación de la cabeza del astrágalo hacia lateral por la displasia asimétrica del navicular. Un estudio de presiones plantares en pacientes con EMW confirmaba la existencia de un varo con sobrecarga de las partes blandas laterales(8).
No existe aparentemente una correlación entre el estadio radiológico y la intensidad de dolor y la limitación funcional del paciente, como ya Maceira había reseñado en trabajos previos(3,9). La clasificación radiológica sirve para identificar casos en diferentes situaciones evolutivas, pero no tiene valor pronóstico, ni en la indicación ni en la respuesta al tratamiento.
La patomecánica de la EMW, estudiada con detalle por Maceira, justifica la clínica, la radiología, y la planificación y la respuesta a los tratamientos conservador y quirúrgico(9). Desde un punto de vista etiopatogénico, la influencia de factores ambientales deprivativos (desnutrición y hambruna) durante la osificación del navicular, junto a una predisposición mecánica más o menos sutil (index minus, metatarso aducto), pueden justificar el desarrollo de una EMW durante la infancia. Estos casos “epidémicos” comparten patomecánica con los casos “ocasionales” de los deportistas que, siendo muy jóvenes con un navicular todavía inmaduro y mecánicamente no competente, son forzados a grandes esfuerzos mecánicos(9). Por ejemplo, la existencia de un index minus desplazaría las solicitudes mecánicas durante el tercer rocker de la marcha hacia la región central de la articulación de Lisfranc (2.º-3.er metatarsiano). La compresión de la región lateral del navicular causaría así una deformación plástica característica de la EMW. Con el paso del tiempo, la cabeza del astrágalo se desplaza hacia lateral y hacia plantar, provocando una superposición talocalcánea que se traduce en un varo subtalar. La varización del talón es responsable del estrés tisular que sufren las estructuras laterales dolorosas (peroneos, complejo lateral ligamentoso del tobillo).
La EMW se desarrolla en la infancia y se sufre en la edad adulta(3). La mayoría de los casos epidémicos son asintomáticos durante décadas y se presentan en nuestras consultas con dolor hacia los 50 a 60 años. Los casos ocasionales en deportistas pueden presentar dolor y limitación hacia los 20 a 30 años. Clínicamente, se manifiesta como un pie plano-varo “paradójico”, donde la protrusión medial observada no la produce el astrágalo, sino el navicular. Es fundamental no confundir la EMW con un pie plano-valgo, ya que el tratamiento conservador y el quirúrgico de las dos patologías son completamente diferentes. Un mal diagnóstico nos conducirá a un tratamiento erróneo y a un mal resultado. La sintomatología de los pacientes suele ser debida al varo del retropié y es frecuente la tendinopatía de los peroneos. El dolor en la región dorsal de la articulación talonavicular se debe a los cambios degenerativos. El varo del talón produce una menor amortiguación durante el primer y el segundo rockers de la marcha, transmitiendo el impacto hacia el aparato extensor de la rodilla. No es infrecuente encontrar patología femoropatelar limitante en los casos de deportistas jóvenes y prótesis de rodilla en pacientes mayores(9).
La utilización de plantillas con una cuña pronadora/valguizante y soporte del arco longitudinal interno permite la mejoría clínica al forzar el desplazamiento de la cabeza del astrágalo hacia la región medial del navicular que mantiene un cartílago “no utilizado” en buen estado(10) (Figuras 5 y 6). Cuando el tratamiento conservador no es suficiente para aliviar el dolor y la limitación funcional del paciente, las cirugías artrodesantes de la región medial del pie parecían ser la técnica de elección(11,12,13). El restablecimiento del arco medial del pie con una artrodesis talonavicular, una triple tarsiana o una talonaviculocuneiforme parecía ser el tratamiento de elección en la cirugía para la EMW(14,15,16,17). El problema era la dificultad para corregir el varo del retropié desde un abordaje medial y las dificultades existentes para conseguir una consolidación con un hueso navicular que no presentaba gran cantidad de hueso subcondral esponjoso y sangrante. Además, las fuerzas deformantes de la articulación en una EMW son lateralizadoras/varizantes, lo que explica el elevado porcentaje de ausencias de consolidación. De hecho, algunos autores utilizan para la artrodesis un implante a modo de banda de tensión estática lateral en la articulación talonavicular que trata de contrarrestar las fuerzas de traslación lateral del navicular en la EMW(18).
El paradigma de artrosis-artrodesis en la EMW ha cambiado hacia varo-osteotomía. La realización de una osteotomía aislada de calcáneo ha mostrado resultados satisfactorios en un estudio combinado en 2 centros hospitalarios por 3 cirujanos diferentes, aunque con los mismos protocolos(10). Los resultados expuestos en el presente estudio son prometedores. La mayoría de los pacientes mejoran clínica y radiológicamente y se aprovechan de una cirugía de preservación articular. Algunos pacientes operados con osteotomía aislada de calcáneo de tipo Dwyer, antes de iniciar la serie actual motivo de este estudio, mostraban una hipocorrección y un varo residual que seguía produciendo sintomatología, aunque más leve(19). Estos hallazgos con la observación quirúrgica-clínica nos llevaron a asociar una osteotomía de tipo Dwyer con una lateralización de la tuberosidad posterior del calcáneo. En las consultas previas a la cirugía mediante osteotomía “supervalguizante”, el paciente recibe la información sobre la posibilidad de una artrodesis futura si la cirugía de preservación articular no fuera eficaz para mejorar la sintomatología. Un paciente en nuestra serie ha necesitado una artrodesis.
Las limitaciones de nuestro estudio radican en que se trata de un trabajo retrospectivo, con un pequeño número de pacientes y sin un grupo control. No sabemos cómo podrán evolucionar con el paso del tiempo y en cuántos de ellos será necesaria una cirugía de fusión en el futuro. Pero lo que sí podemos afirmar es que, de entrada, la cirugía de preservación articular mediante una osteotomía “supervalguizante” de calcáneo es una excelente opción por su sencillez técnica y comodidad para el paciente, con magníficos resultados clínicos y radiológicos, al menos a corto y medio plazo, que además facilita la correcta posición para una posible artrodesis futura más sencilla y con mayores posibilidades de consolidación.
Conclusiones
La EMW es una displasia del navicular que se desarrolla durante la infancia y se sufre durante la edad adulta. Es importante recordar que la patomecánica incluye un varo del retropié con un index minus, lo que resulta en un pie plano-varo paradójico. Si no se identifica correctamente la deformidad, es fácil tener un diagnóstico y un tratamiento inadecuados. El tratamiento conservador con plantillas con cuñas pronadoras (valguizantes) en el retropié y con soporte del arco longitudinal interno son muy eficaces para mejorar clínicamente en la mayoría de los casos, independientemente de su estadio evolutivo. Los casos que no mejoran con el tratamiento ortésico y que están muy incapacitados para su vida diaria son subsidiarios de un tratamiento quirúrgico. Hemos pasado de realizar artrodesis a realizar cirugía de preservación articular mediante una osteotomía “supervalguizante” que, en nuestra experiencia expuesta en este trabajo, mejora clínicamente la mayoría de los casos, independientemente de su estadio evolutivo. La osteotomía del calcáneo ha pasado a convertirse en el tratamiento quirúrgico de elección en nuestros pacientes con EMW.
Figuras
Figura 1. Desplazamiento lateral después de una osteotomía valguizante de tipo Dwyer. El escalón resultante se impacta para que no moleste en las partes blandas laterales.
Figura 2. La utilización de una pinza grande clavada en el seno del tarso y en la tuberosidad posterior del calcáneo permite el mantenimiento de la valguización y facilita la síntesis.
Figura 3. Los cambios radiológicos en la proyección lateral del pie son evidentes después de la cirugía valguizante del retropié. A: artropatía talonavicular en el preoperatorio; B: un año después de la cirugía la articulación muestra un aspecto mejorado por la traslación medial del astrágalo.
Figura 4. En la proyección radiológica dorsoplantar puede observarse el cambio en la cobertura talonavicular por el desplazamiento del astrágalo antes (A) y un año después de la cirugía (B).
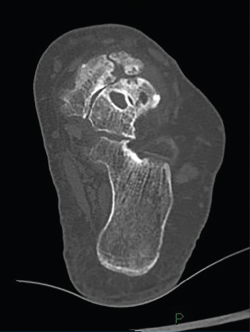
Figura 5. En este corte de tomografía de la región talonavicular se aprecia la existencia de cartílago no dañado en la región medial de la articulación y la afectación en la región más lateral, lo que conforma la artrosis asimétrica típica de la enfermedad de Müller-Weiss.
Información del artículo
Cita bibliográfica
Autores
Isabel Buendía Ayala
Hospital Rafael Méndez. Lorca, Murcia
María Elena Gaviria Parada
Servicio de Cirugía Ortopédica y Traumatología. Hospital Sant Rafael. Barcelona
MC Mutual Copérnico. Barcelona
Manuel Monteagudo de la Rosa
Presidente de la SEMCPT
Unidad de Cirugía de Pie y Tobillo. Cirugía Ortopédica y Traumatología. Hospital Universitario Quirónsalud Madrid
Facultad de Medicina. Universidad Europea. Madrid
Servicio de Traumatología y Cirugía Ortopédica. Hospital Universitario Fundación Alcorcón. Alcorcón. Madrid
Departamento de Especialidades Médicas. Cátedra de Histología y Embriología General.
Facultad de Medicina. Universidad de Alcalá. Madrid
Vicepresidente 2.º de la SEMCPT
Ernesto Maceira Suárez
Servicio de Cirugía Ortopédica y Traumatología. Hospital Beata María Ana de Jesús. Madrid
Departamento de Anatomía y Embriología Humana I. Facultad de Medicina. Universidad Complutense. Madrid
Complejo Hospitalario La Mancha Centro. Alcázar de San Juan, Ciudad Real
Unidad de Cirugía de Pie y Tobillo. Cirugía Ortopédica y Traumatología. Hospital Universitario Quirón Madrid. Pozuelo de Alarcón. Madrid
Facultad de Medicina. Universidad Europea. Madrid
Pilar Martínez de Albornoz Torrente
Unidad de Cirugía de Pie y Tobillo, Cirugía Ortopédica y Traumatología, Hospital Universitario Quirónsalud Madrid. IOTAM.
Facultad de Medicina, Universidad Europea, Madrid
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de intereses. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Müller W. On an odd double-sided change of the tarsal navicular [in German]. Deutsche Zeitschrift für Chirurgie Leipzig. 1927;201:84-7.
-
2Weiss K. On the malacia of the tarsal navicular [in German]. Fortschritte auf dem Gebiete der Röntgenstrahlen. 1927;45:63-7.
-
3Maceira E, Rochera R. Müller-Weiss disease: clinical and biomechanical features. Foot Ankle Clin. 2004;9(1):105-25.
-
4Reade B, Atlas G, Distazio J, Kruljac S. Mueller-Weiss syndrome: an uncommon cause of midfoot pain. J Foot Ankle Surg. 1998;37(6):535-9.
-
5Bartolotta R, McCullion J, Belfi L, Hentel K. Mueller-Weiss syndrome: imaging and implications. Clinical Imaging. 2014;38:895-8.
-
6Doyle T, Napier RJ, Wong-Chung J. Recognition and management of Müller-Weiss disease. Foot Ankle Int. 2012;33(4):275-81.
-
7Wang X, Ma X, Zang C, Huang JZ, Jiang JY. Flatfoot in Müller-Weiss syndrome: a case series. J Med Case Rep. 2012 Aug 1;6:228.
-
8Hetsroni I, Nyska M, Ayalon M. Plantar pressure distribution in Patients with Müller-Weiss disease. Foot Ankle Int. 2007;28(2):237-41.
-
9Maceira E. Clinical and biomechanical aspects of Müller Weiss disease [in Spanish]. Rev Med Cir Pie. 1996;10:53-65.
-
10Li S, Myerson M, Monteagudo M, Maceira E. Efficacy of Calcaneus Osteotomy for Treatment of Symptomatic Müller-Weiss Disease. Foot Ankle Int. 2016;38(3):261-9.
-
11Fernández de Retana P, Maceira E, Fernández-Valencia JA, Suso S. Arthrodesis of the talonavicular-cuneiform joints in Müller-Weiss disease. Foot Ankle Clin. 2004;9(1):65-72.
-
12Mohiuddin T, Jennison T, Damany D. Müller-Weiss disease. Review of the current knowledge. Foot Ankle Surg. 2014;20(2):79-84.
-
13Tan A, Smulders YC, Zöphel OT. Use of remodeled femoral head allograft for tarsal reconstruction in the treatment of Müller-Weiss disease. J Foot Ankle Surg. 2011;50(6):721-6.
-
14Lui TH. Arthroscopic triple arthrodesis in patients with Müller Weiss disease. Foot Ankle Surg. 2009;15(3):119-22.
-
15Cao HH, Tang KL, Xu JZ. Peri-navicular arthrodesis for the stage III Müller-Weiss disease. Foot Ankle Int. 2012;33(6):475-8.
-
16Cao HH, Lu WZ, Tang KL. Isolated talonavicular arthrodesis and talonavicular-cuneiform arthrodesis for the Müller-Weiss disease. J Orthop Surg Res. 2017 Jun 5;12(1):83.
-
17Yu G, Zhao Y, Zhou J, Zhang M. Fusion of talonavicular and naviculocuneiform joints for the treatment of Müller-Weiss disease. J Foot Ankle Surg. 2012;51(4):415-9.
-
18Fornaciari P, Gilgen A, Zwicky L, Horn Lang T, Hintermann B. Isolated talonavicular fusion with tension band for Müller-Weiss syndrome. Foot Ankle Int. 2014;35(12):1316-22.
-
19Monteagudo M, Maceira E. Management of Müller-Weiss Disease. Foot Ankle Clin. 2019 Mar;24(1):89-105.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Acuerdo de la Junta Directiva sobre el Congreso SEMCPT 2021
- Reflexiones y controversias sobre el <em>hallux valgus</em>. Actualización de conceptos
- Lesión sutil de Lisfranc tratada mediante fijación flexible con sutura intraósea con botón
- Osteotomía proximal del primer metatarsiano para <em>hallux valgus</em>, severos. Nuestra experiencia
- Lesiones de la articulación de Lisfranc: experiencia en el tratamiento quirúrgico
- Enfermedad de Müller–Weiss, ¿cómo hemos cambiado?
- Osteotomía del calcáneo percutánea: técnica quirúrgica y repaso de la bibliografía
- Comentario a “Osteotomía del calcáneo percutánea: técnica quirúrgica y repaso de la bibliografía”
- Protocolo diagnóstico y terapéutico de la SEMCPT para las complicaciones del pie diabético (1.ª parte)
- Memoria de actividad de estancia formativa en la Unidad de Pie y Tobillo del Consorci Sanitari Integral (L’Hospitalet de Llobregat, Barcelona)
- Revista de revistas
Más en PUBMED
Más en Google Scholar


Revista del pie y tobillo está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.