La reconstrucción del ligamento patelofemoral medial es eficaz en el tratamiento de la inestabilidad patelofemoral lateral, incluso en presencia de displasia troclear. Una revisión de 18 casos
Reconstruction of the medial patellofemoral ligament is effective in treating lateral patellofemoral instability, even in the presence of trochlear dysplasia. A review of 18 cases
Resumen:
Objetivos: discutir la necesidad de realizar trocleoplastia en presencia de displasia troclear (DT) en casos de inestabilidad patelofemoral (IPF) revisando los resultados quirúrgicos y funcionales en nuestra serie de pacientes.
Materiales y métodos: se realizó un estudio retrospectivo de una serie de 18 pacientes intervenidos mediante reconstrucción del ligamento patelofemoral medial (LPFM) con aloinjerto tendinoso fijado mediante 2 anclajes en rótula y túnel transóseo femoral. Se asoció osteotomía de anteromedialización del aparato extensor en 8 pacientes. Las variables estudiadas fueron la presencia de DT (según la clasificación de Dejour), la distancia entre la tuberosidad tibial anterior y el surco troclear (TA-GT), el resultado funcional posquirúrgico según la escala Kujala y los casos de recidiva de la disociación patelofemoral. Los resultados funcionales postoperatorios y las recidivas se analizaron en función del grado de DT asociado.
Resultados: la edad media fue de 24,5 ± 7,6 años en el momento de la cirugía, con un 66% de pacientes mujeres. El tiempo medio de seguimiento postoperatorio fue de 6,5 años (rango: 1 a 12 años). Se encontró algún grado de DT en un 77,8% de los pacientes: 4 casos de tróclea de tipo A de Dejour, 3 casos de tipo B, 2 casos de tipo C y 5 casos de tipo D. En los casos con un TA-GT aumentado (33,3%) se asoció una osteotomía tibial de anteromedialización. Hubo 1 caso de recidiva de inestabilidad en el postoperatorio. No hubo diferencias en los resultados funcionales postoperatorios entre los grupos con presencia o ausencia de DT (p > 0,05). Tampoco en el caso de las recidivas.
Conclusiones: la reconstrucción del LPFM es una técnica segura y eficaz para el manejo de la IPF. La presencia de DT no parece condicionar un peor resultado funcional o mayor tasa de recidivas.
Nivel de evidencia: 4.
Relevancia clínica: la IPF es una entidad frecuente en nuestra práctica diaria y la presencia de DT ha asociado clásicamente técnicas como la trocleoplastia a su manejo. Este estudio refleja la experiencia positiva del no uso de esta técnica en presencia de DT y pretende aportar evidencia a favor de la abstención terapéutica en presencia de esta alteración anatómica.
Abstract:
Objectives: To assess the need for trochleoplasty in the presence of trochlear dysplasia (TD) in cases of patellofemoral instability (PFI), and review the surgical and functional outcomes in our series of patients.
Material and methods: A retrospective study was made of 18 patients subjected to reconstruction of the medial patellofemoral ligament (MPFL) with a tendon allograft affixed by two anchorings in the patella and transosseous femoral tunnel. Anteromedialisation osteotomy of the extensor apparatus was added in 8 patients. The study parameters were the presence of TD (according to the Dejour classification), the distance between the anterior tibial tuberosity and the trochlear groove (TT-TG), the postoperative functional outcome according to the Kajula scale, and the cases of patellofemoral dissociation relapse. The postoperative functional outcomes and relapses were analysed according to the grade of associated TD.
Results: The mean patient age was 24.5 ± 7.6 years at the time of surgery, and 66% of the patients were women. The mean postoperative follow-up was 6.5 years (range: 1-12 years). Some grade of TD was recorded in 77.8% of the patients: four cases of Dejour type A trochlea, three cases of type B, two cases of type C and 5 cases of type D. An anteromedialisation tibial osteotomy was added in the cases with increased AT-TG (33.3%). One instability relapse was recorded in the postoperative period. There were no differences in the postoperative functional outcomes between the groups with or without TD (p > 0.05). There likewise were no differences in the case of the relapses.
Conclusions: Reconstruction of the MPFL is a safe and effective technique for the management of PFI. The presence of TD does not appear to imply a poorer functional outcome or a higher relapse rate.
Level of evidence: 4.
Clinical relevance: Patellofemoral instability is a common condition in our daily practice, and the presence of TD classically has added techniques such as trochleoplasty to its management. This study reflects the positive experience of not using this technique in the presence of TD, and seeks to contribute evidence in favour of therapeutic abstention in the case of this anatomical alteration.
Introducción
La inestabilidad patelofemoral (IPF) es una entidad causada por factores anatómicos y mecánicos, donde se ve comprometida la congruencia entre las superficies articulares de la rótula y el surco troclear femoral tras un desencadenante traumático (de mecanismo directo o indirecto). Se caracteriza por una situación de inestabilidad tras un primer episodio de luxación, con una probabilidad de reluxación de hasta un 50%(1).
El principal mecanismo restrictor del desplazamiento lateral de la rótula en los primeros 30° de flexión es el ligamento patelofemoral medial (LPFM), responsable de hasta el 60% de la contención de la articulación(2). Este ligamento se localiza en el espesor de las capas profundas del complejo PF medial de la rodilla y se extiende desde el surco entre el epicóndilo femoral medial y el tubérculo del aductor magnus hasta los dos tercios superiores del borde medial de la rótula(3). Según Nomura, se encuentra algún grado de lesión en este ligamento hasta en el 96% de los pacientes con algún episodio de luxación patelar, dado que su capacidad de elongación es de solo un 20-30%(4). Hoy en día numerosos estudios avalan la eficacia y la seguridad de la reconstrucción del LPFM como técnica para la corrección de la IPF(5).
La displasia troclear (DT) se ha definido como uno de los principales factores predisponentes para la IPF(6). Descrita inicialmente por Henri Dejour y modificada posteriormente por su hijo David Dejour (1998), la clasificación de Dejour clasifica esta alteración en 4 tipos: tipo A, con un ángulo troclear mayor de 145° (aplanamiento troclear); tipo B, con tróclea plana y aparición de una cresta supratroclear proximal; tipo C, aplanamiento con hipoplasia del cóndilo medial; y tipo D; aplanamiento troclear con hipoplasia del cóndilo medial y cresta supratroclear(7). La trocleoplastia comprende un conjunto de técnicas remodeladoras de la superficie troclear proximal indicada en aquellos pacientes con DT de alto grado, con la principal intención de mejorar la morfología del surco y eliminar la prominencia supratroclear(8). Estas técnicas, que suelen asociarse a otros gestos quirúrgicos, presentan unos resultados satisfactorios, con mejoría en los índices de valoración funcional y de la tasa de reluxación. Sin embargo, se asocian también a una costosa curva de aprendizaje y a unas complicaciones nada desdeñables descritas en distintas series publicadas: aumento del dolor anterior de rodilla (11%), rigidez articular (2-46%), reluxación (0,6-10,5%), recirugía (14-25%) y una desconocida tasa de desarrollo de lesión condral degenerativa, dada la ausencia de publicaciones a largo plazo(8).
El objetivo de este trabajo es la discusión de la indicación de realizar trocleoplastia en pacientes con IPF y una DT de alto grado. Para ello, se llevó cabo una revisión clínica de nuestros pacientes con IPF intervenidos mediante cirugía de reconstrucción del LPFM.
Materiales y métodos
Se realizó un análisis retrospectivo de una serie de casos. Los criterios de inclusión fueron pacientes con presencia de IPF, definida por al menos 2 episodios de luxación patelofemoral completa, intervenidos mediante reconstrucción de LPFM y con un seguimiento posquirúrgico posterior de al menos 1 año. Desde junio de 2006 hasta junio de 2017 se recogieron 18 pacientes consecutivos que cumplían estos criterios.
A todos los pacientes se les realizó un estudio preoperatorio consistente en exploración física con maniobras de provocación de desplazamiento rotuliano (maniobra volteo, aprehensión, tracking rotuliano), radiografías posteroanterior y lateral, y tomografía computarizada (TC), valorando la presencia y la magnitud de la IPF, la DT(9,10,11) y la distancia tuberosidad tibial-surco troclear (TA-GT)(12).
Los pacientes fueron sometidos a una técnica de reconstrucción con plastia de banco de tejidos (semitendinoso, recto interno o flexor largo del 1.er dedo) según la técnica de Romero(13) (Figura 1). En aquellos pacientes con una distancia TA-GT patológica, se asoció una osteotomía previa de anteromedialización de la tuberosidad tibial fijada mediante 2 tornillos. En ninguno de los casos se realizó ningún gesto sobre la tróclea.
reaca.28272.fs2007042-figura1.png
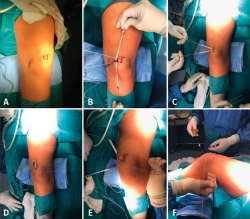
Figura 1. Técnica quirúrgica: tras cirugía artroscópica de evaluación estándar, se realizan 2 incisiones longitudinales de unos 3 cm sobre el margen superomedial de la rótula y sobre el epicóndilo medial del fémur (A). Se preparan ambos lechos: para el rotuliano, se expone el hueso subperióstico de esta región y se colocan 2 anclajes de 2,3 mm biocompatibles radiotransparentes precargados con 1 hilo cada uno (Bioraptor®, Smith & Nephew), separados 1 cm. Para el lecho femoral, se identifica el punto de inserción de Schöttle y se broca el túnel femoral con un diámetro de 6-7 mm, dependiendo de la anchura de la plastia. La identificación de este punto se realizó mediante referencias radiográficas(29). La plastia se fija a la rótula anudando su porción media con las 2 suturas de los anclajes (B y C) y se pasan los cabos de la plastia por un plano superficial a la cápsula articular de la rodilla entre ambas incisiones cutáneas (D). Los cabos libres de la plastia se unen y se introducen en el túnel femoral, fijándolos con 1 tornillo interferencial reabsorbible de 1 mm mayor que el tamaño brocado en el fémur (E). La fijación se realiza a 30° de flexión (F).
En el postoperatorio los pacientes siguieron un protocolo estandarizado de apoyo según la tolerancia, con ortesis en extensión durante las primeras 3 semanas, y un protocolo de ganancia controlada de rango articular: primeras 2 semanas hasta 30° de flexión, tercera y cuarta hasta 60°, durante la quinta y la sexta hasta 90°, permitiendo la progresión según la tolerancia a partir de la sexta semana.
La evaluación funcional posquirúrgica se realizó mediante un cuestionario multirrespuesta de satisfacción y la escala de Kujala(14). También se recogieron datos de las complicaciones inmediatas y tardías posquirúrgicas, así como la aparición de nuevas luxaciones. Los datos se recogieron de forma retrospectiva mediante el historial hospitalario y entrevistas telefónicas.
Los datos se analizaron comparando los resultados funcionales y la tasa de reluxación en función del tipo de DT presente. Los pacientes se agruparon según el grado de DT medida en las radiografías simples y la TC preoperatoria.
Dado el escaso número de sujetos incluidos, no se asumió la normalidad de las variables cuantitativas, usándose pruebas no paramétricas. Para la comparación de datos cualitativos se usó la Chi cuadrado y para la comparación de variables cuantitativas el test de Kruskal-Wallis. El sistema estadístico utilizado fue el SPSS (versión 22.0; IBM Corp., Armonk, New York, USA).
Resultados
Todos los pacientes realizaron un seguimiento completo sin pérdidas en el tiempo de seguimiento hasta el alta y fueron satisfactoriamente contactados para la encuesta telefónica. El seguimiento medio de los pacientes fue de 6,5 años (rango de 1 a 12 años). La edad media en el momento de la cirugía fue de 24,5 ± 7,6 años (rango: 14-36). El 66% de los pacientes fueron mujeres.
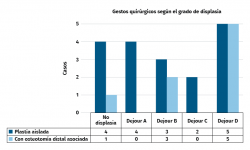
Se objetivó algún grado de DT en 14 de los 18 pacientes. Se asoció osteotomía de anteromedialización del aparato extensor en 8 pacientes (45%), siendo el criterio una distancia TA-GT de más de 20 mm en el estudio preoperatorio (TC). En 5 de ellos coincidían con el grupo de pacientes con displasia de alto grado (relación significativamente estadística, con p = 0,025) (Figura 2).
La satisfacción final con los resultados de los pacientes fue buena o muy buena en un 91% de los pacientes, valorada mediante una encuesta simple multirrespuesta. La escala de Kujala posquirúrgica reveló unos datos de correcta evolución funcional: mediana de 94, rango intercuartílico de 88,5-100. No se comparó con los valores preoperatorios por no estar disponibles.
Cuando se analizaron los resultados funcionales según el grado de DT no se encontraron diferencias significativas en los valores de la escala de Kujala (Figura 3), con una p > 0,05 para todos los casos.
reaca.28272.fs2007042-figura3.png
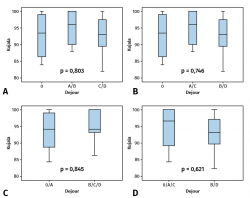
Figura 3. Gráficos estadísticos: análisis comparativo del resultado funcional medido en la escala de Kujala en función del grado de displasia (DT): ausencia de DT frente a tipos A y B, y frente a C y D (A); ausencia de DT frente a tipos A y C, y frente a B y D (B); ausencia de DT y tipo A frente a tipos B, C y D (C); ausencia de DT y tipos A y C, frente a B y D (D).
Se identificaron 2 casos de recidiva de luxación PF: el primero de ellos fue un paciente de 14 años con un fracaso de la técnica y una recidiva temprana atraumática. El paciente presentaba fisis abiertas en el momento de la cirugía y una distancia TA-GT de 18 mm. En el estudio de TC posquirúrgico se apreció que el punto de fijación femoral se situó muy proximal al punto anatómico por salvar la fisis. El paciente se sometió a una segunda cirugía de reconstrucción del LPFM con aloinjerto, corrigiendo la inserción femoral y asociando la osteotomía de la tuberosidad anterior de la tibia (TTA) (realizado por tratarse de una recidiva con una distancia TA-GT en el límite alto de la normalidad) con mejoría mantenida de los síntomas y sin nuevos episodios. Este paciente tenía una tróclea de tipo B. El segundo paciente, con una DT de tipo D, fue detectado durante la entrevista telefónica, ya que no había vuelto a consultar.
Tras 5 años de la cirugía, tuvo una nueva luxación traumática realizando deporte, con episodios esporádicos posteriores. El paciente rehusó acudir a consulta, ya que refería hacer una vida normal, encontrándose poco condicionado por los episodios de inestabilidad, por lo que no se planteaba una nueva intervención. Este caso se consideró una recidiva real, mientras que el primero se trató como un error de técnica.
En el postoperatorio se encontraron 2 pacientes con molestias en el material de fijación: uno de ellos por molestias en los tornillos de la TTA y otro por realizar un refuerzo de la fijación de la plastia con una grapa. Ambos pacientes quedaron asintomáticos tras la cirugía de extracción. No hubo otras complicaciones posquirúrgicas.
Discusión
La IPF crónica es una entidad que hoy en día cuenta con numerosos estudios que avalan su manejo quirúrgico. En nuestra serie de pacientes hemos encontrado unos resultados satisfactorios en el tratamiento de la IPF de pacientes con distintos grados de DT asociando técnicas como la reconstrucción del LPFM y la osteotomía de la tuberosidad tibial, cuando esta estaba indicada.
En numerosos consensos y algoritmos vigentes, lo que se postula para su tratamiento es un manejo “a la carta”, de forma que, en función del elemento estructural predisponente encontrado, la cirugía se encamina a corregir el o los elementos causantes(15,16). La cirugía de trocleoplastia se basa en realizar los gestos necesarios para asegurar un surco troclear más anatómico, más lateral y aliviar la prominencia supratroclear que podría empujar a la rótula fuera de su camino en los primeros grados de flexión rotuliana, como demuestran los estudios biomecánicos(17). Dicha cirugía ha demostrado unos resultados satisfactorios en cuanto al control de la IPF; sin embargo, los mismos autores que la defienden admiten una tasa importante de complicaciones en centros donde cuentan con una buena experiencia y casuística, y coinciden en que es un procedimiento técnicamente demandante(18,19). Además, la rótula, que suele desarrollarse plana (en espejo a la tróclea displásica), sí mejora su posición anatómica(9), pero no se ha demostrado que consiga mejorar la congruencia articular con una tróclea iatrogénicamente más anatómica. Existen cuestiones aún sin resolver, como la viabilidad del cartílago tras la cirugía a largo plazo, y complicaciones tales como rigidez articular (2-46%), persistencia o aumento del dolor postoperatorio (11-100%) o necesidad de recirugía(20,21). Por otra parte, la cirugía de reconstrucción del LPFM cuenta con un número cada vez mayor de estudios que confirman su seguridad y eficacia(22,23), poniendo de manifiesto que es una técnica segura y reproducible, de primera elección a la hora de abordar esta patología, con una baja tasa de comorbilidad asociada.
Ambas técnicas tienen gran número de trabajos que avalan su uso; sin embargo, la bibliografía actual es de moderada calidad y existen pocos estudios que hayan comparado los resultados de ambas técnicas: Schöttle en 2006(24) comparaba la tasa de reluxación entre 2 poblaciones a las que solo realizaba una cirugía de reconstrucción del LPFM, siendo la tasa de luxación en el primer grupo (sin displasia o displasia A) del 0%, frente a un 8,3% en el grupo de los pacientes con displasia de alto grado (B, C y D). En un artículo de 2014, Hopper(25) presenta unos resultados donde la tasa de reluxación en rodillas con displasia de alto grado (Dejour C y D, un 11% de su población de estudio) alcanza el 100% (7 de 7 pacientes tras reconstrucción del LPFM aislada), frente al 9,6% del grupo de displasia leve (Dejour A y B). Algunos de estos pacientes requirieron una cirugía de trocleoplastia de rescate con buen resultado, tras lo que recomiendan esta cirugía de entrada para casos de displasia de alto grado. Uno de los estudios más grandes de resultados de reconstrucción de LPFM es el de Enderlein(22) (240 pacientes), que reporta una tasa de DT del 70% en su población. No refleja la tasa de reluxación por grados de displasia tras la reconstrucción del LPFM, pero sí refiere una relación inversamente proporcional entre el grado de displasia y el valor de la escala de Kujala, con una tasa general de reluxación del 4,5% total en la población de estudio con alta tasa de DT. El grupo alemán de Balcarek(26) publicó en 2016 un metaanálisis donde comparaban los resultados de realizar solo una reconstrucción del LPFM frente a la realización de trocleoplastia añadida a la realineación del aparato extensor, en presencia de DT de bajo (Dejour A) y alto grado (Dejour B, C y D). Encontraron una similar tasa de mejoría funcional, con una diferencia en la tasa de reluxación del 2 y el 7%, respectivamente, en ambos grupos. Este estudio termina concluyendo que la mejor técnica para evitar la reluxación es la trocleoplastia. Sin embargo, por definición del planteamiento del artículo, descartan los estudios de cirugía de reconstrucción del LPFM junto a la técnica de realineamiento distal del aparato extensor, que en nuestro caso sí se ha realizado, pero sí analizan la trocleoplastia unida a otras técnicas. Estudios anatómicos recientes(6) han descrito que los factores anatómicos predisponentes para la IPF tienen cierta tendencia a agruparse, de forma que resulta simplista comparar los resultados de la trocleoplastia asociada a otros gestos quirúrgicos frente a los de la reconstrucción del LPFM aislada, lo que parece una limitación para las conclusiones de este metaanálisis.
En este estudio se ha asociado la osteotomía de realineamiento distal en muchos de los casos de DT (con relación estadísticamente significativa). Cabría preguntarse si esta asociación es la responsable de los buenos resultados obtenidos. Sin embargo, la relación anatómica referida previamente(6), así como el hecho de una indicación quirúrgica basada en factores anatómicos individuales, refuerza nuestra opinión de que son resultados válidos.
En nuestra serie se han realizado varios análisis estadísticos comparando distintas agrupaciones de DT porque la literatura discrepa a la hora de definir qué tipos de DT son considerados de alto grado, encontrando estudios que defienden que estos son los tipos B y D(16,20,27) por la presencia de la cresta supratroclear, otros que defienden que son los tipos C y D(25), y otros los B, C y D(23,24,26). En nuestro intento de responder a estos distintos tipos de planteamiento de hipótesis y de comparar lo que los autores que defienden la trocleoplastia entienden como tipos quirúrgicos o no quirúrgicos de DT, se ha agrupado a los pacientes displásicos en distintos grupos de comparación, sin encontrar diferencias en cuanto al resultado funcional o la aparición de reluxación en ninguno de los análisis.
A la hora de interpretar las recidivas, se ha considerado que el caso de fallo de la técnica en la paciente de fisis inmadura no supone una verdadera recidiva, dado el claro elemento de error humano de técnica asociado, si bien sí que aumenta el número de pacientes que ha requerido una reintervención. Hemos considerado como uno el caso de recidiva franca, con una tasa de aparición del 5,5% en nuestra serie, similar a otras publicaciones(22,26).
Respecto a la elección del tipo de injerto para la plastia de reconstrucción, en una revisión reciente se evidenciaba la no superioridad de ninguno de los materiales disponibles actualmente(28), a saber, autoinjerto, aloinjerto y compuestos sintéticos. Dado el aumento del tiempo quirúrgico, la morbilidad concomitante a la hora de extraer el autoinjerto y la disponibilidad de aloinjerto de nuestro centro, en nuestra muestra se ha elegido utilizar este último tipo de plastia sin ninguna complicación asociada (rotura de la plastia, desinserción, infección…).
Nuestros resultados funcionales y quirúrgicos en la reconstrucción del LPFM asociado al realineamiento distal del aparato extensor (cuando está indicado) aun en presencia de DT de alto grado son buenos, comparables al grupo de displasia leve o ausencia de la misma. Por lo tanto, cabe valorar que la presencia de IPF en displasia de alto grado permite su manejo inicial mediante técnicas quirúrgicas como la reconstrucción del LPFM y técnicas de realineamiento del aparato extensor. Según estos datos, creemos que la recomendación de cirugía a la carta y la trocleoplastia como técnica de primera elección en aquellos pacientes con IPF y DT de alto grado podría relegarse a una segunda línea de actuación para las recidivas posquirúrgicas, como de hecho empieza a ser una tendencia extendida.
En cuanto a las limitaciones del estudio, el diseño y el tamaño del mismo no permiten realizar afirmaciones robustas. El número de casos es bajo, lo que, unido al diseño retrospectivo del estudio, hace que las conclusiones estadísticas sean de escasa potencia, y están sujetas a los posibles sesgos asociados a estas condiciones. Al no contar con valores preoperatorios con los que realizar una comparativa, la validez del resultado posquirúrgico funcional debe ser tomada con cautela. Además, se discuten técnicas (trocleoplastia) que no han sido ejecutadas ni analizadas en el estudio. Por todo esto, sería recomendable realizar estudios comparativos y de mayor envergadura estadística para poder sacar conclusiones definitivas.
Conclusiones
La reconstrucción del LPFM, en asociación con técnicas de realineamiento distal del aparato extensor en sujetos con distancia TA-GT mayor de 20 mm es una técnica segura y eficaz para el manejo de la IFP lateral. La presencia de DT no parece condicionar un peor resultado funcional o mayor tasa de recidivas.
Figuras
Figura 1. Técnica quirúrgica: tras cirugía artroscópica de evaluación estándar, se realizan 2 incisiones longitudinales de unos 3 cm sobre el margen superomedial de la rótula y sobre el epicóndilo medial del fémur (A). Se preparan ambos lechos: para el rotuliano, se expone el hueso subperióstico de esta región y se colocan 2 anclajes de 2,3 mm biocompatibles radiotransparentes precargados con 1 hilo cada uno (Bioraptor®, Smith & Nephew), separados 1 cm. Para el lecho femoral, se identifica el punto de inserción de Schöttle y se broca el túnel femoral con un diámetro de 6-7 mm, dependiendo de la anchura de la plastia. La identificación de este punto se realizó mediante referencias radiográficas(29). La plastia se fija a la rótula anudando su porción media con las 2 suturas de los anclajes (B y C) y se pasan los cabos de la plastia por un plano superficial a la cápsula articular de la rodilla entre ambas incisiones cutáneas (D). Los cabos libres de la plastia se unen y se introducen en el túnel femoral, fijándolos con 1 tornillo interferencial reabsorbible de 1 mm mayor que el tamaño brocado en el fémur (E). La fijación se realiza a 30° de flexión (F).
Figura 3. Gráficos estadísticos: análisis comparativo del resultado funcional medido en la escala de Kujala en función del grado de displasia (DT): ausencia de DT frente a tipos A y B, y frente a C y D (A); ausencia de DT frente a tipos A y C, y frente a B y D (B); ausencia de DT y tipo A frente a tipos B, C y D (C); ausencia de DT y tipos A y C, frente a B y D (D).
Información del artículo
Cita bibliográfica
Autores
Cristina Dauder Gallego
Hospital Universitario Fundación Alcorcón. Madrid
Homero Valencia García
Departamento de Cirugía Ortopédica y Traumatología. Hospital Universitario Fundación Alcorcón. Madrid
Lucía Villarrubia Arias
Hospital Universitario Fundación Alcorcón. Madrid
Carlos Gavín González
Unidad de Cirugía Ortopédica y Traumatología. Fundación Hospital Alcorcón. Alcorcón. Madrid
Hospital Quirón. Madrid
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de interés.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Fithian DC, Paxton EW, Stone ML, Silva P, Davis DK, Elias DA, White LM. Epidemiology and natural history of acute patellar dislocation. Am J Sports Med. 2004;32(5):1114-21.
-
2Conlan T, Garth WP Jr, Lemons JE. Evaluation of the medial soft-tissue restraints of the extensor mechanism of the knee. J Bone Joint Surg Am. 1993;75(5):682-93.
-
3Amis AA, Firer P, Mountney J, Senavongse W, Thomas NP. Anatomy and biomechanics of the medial patellofemoral ligament [published correction appears in Knee. 2004 Feb;11(1):73]. Knee. 2003;10(3):215-20.
-
4Nomura E. Classification of lesions of the medial patello-femoral ligament in patellar dislocation. Int Orthop. 1999;23(5):260-3.
-
5Dejour D, Le Coultre B. Osteotomies in patello-femoral instabilities. Sports Med Arthrosc Rev. 2007;15(1):39-46.
-
6Fitzpatrick CK, Steensen RN, Tumuluri A, Trinh T, Bentley J, Rullkoetter PJ. Computational analysis of factors contributing to patellar dislocation. J Orthop Res. 2016;34(3):444-53.
-
7Dejour H, Walch G, Nove-Josserand L, Guier C. Factors of patellar instability: an anatomic radiographic study. Knee Surg Sports Traumatol Arthrosc. 1994;2(1):19-26.
-
8Batailler C, Neyret P. Trochlear dysplasia: imaging and treatment options. EFORT Open Rev. 2018;3(5):240-7.
-
9Fucentese SF, Schöttle PB, Pfirrmann CW, Romero J. CT changes after trochleoplasty for symptomatic trochlear dysplasia. Knee Surg Sports Traumatol Arthrosc. 2007;15(2):168-74.
-
10Martínez S, Korobkin M, Fondren FB, Hedlund LW, Goldner JL. Computed tomography of the normal patellofemoral joint. Invest Radiol. 1983;18(3):249-53.
-
11Biedert RM, Bachmann M. Anterior-posterior trochlear measurements of normal and dysplastic trochlea by axial magnetic resonance imaging. Knee Surg Sports Traumatol Arthrosc. 2009;17(10):1225-30.
-
12Colvin AC, West RV. Patellar instability. J Bone Joint Surg Am. 2008;90(12):2751-62.
-
13Schottle PB, Romero J, Schmeling A, Weiler A. Technical note: anatomical reconstruction of the medial patellofemoral ligament using a free gracilis autograft. Arch Orthop Trauma Surg. 2008;128(5):479-84.
-
14Gómez-Valero S, García-Pérez F, Flórez-García MT, Miangolarra-Page JC. Revisión sistemática de los cuestionarios autocumplimentados adaptados al español para la valoración funcional de pacientes con afecciones de rodilla. Rev Esp Cir Ortop Traumatol. 2017;61(2):96-103.
-
15Weber AE, Nathani A, Dines JS, Allen AA, Shubin-Stein BE, Arendt EA, Bedi A. An Algorithmic Approach to the Management of Recurrent Lateral Patellar Dislocation. J Bone Joint Surg Am. 2016 Mar 2;98(5):417-27. Erratum in: J Bone Joint Surg Am. 2016 Jun 15;98(12):e54.
-
16Laidlaw MS, Diduch DR. Current Concepts in the Management of Patellar Instability. Indian J Orthop. 2017;51(5):493-504.
-
17Amis AA, Oguz C, Bull AM, Senavongse W, Dejour D. The effect of trochleoplasty on patellar stability and kinematics: a biomechanical study in vitro. J Bone Joint Surg Br. 2008;90(7):864-9.
-
18Donell ST, Joseph G, Hing CB, Marshall TJ. Modified Dejour trochleoplasty for severe dysplasia: operative technique and early clinical results. Knee. 2006;13(4):266-73.
-
19Verdonk R, Jansegers E, Stuyts B. Trochleoplasty in dysplastic knee trochlea. Knee Surg Sports Traumatol Arthrosc. 2005;13(7):529-33.
-
20Beaufils P, Thaunat M, Pujol N, Scheffler S, Rossi R, Carmont M. Trochleoplasty in major trochlear dysplasia: current concepts. Sports Med Arthrosc Rehabil Ther Technol. 2012;4:7.
-
21Von Knoch F, Böhm T, Bürgi ML, von Knoch M, Bereiter H. Trochleaplasty for recurrent patellar dislocation in association with trochlear dysplasia. A 4- to 14-year follow-up study. J Bone Joint Surg Br. 2006 Oct;88(10):1331-5.
-
22Enderlein D, Nielsen T, Christiansen SE, Faunø P, Lind M. Clinical outcome after reconstruction of the medial patellofemoral ligament in patients with recurrent patella instability. Knee Surg Sports Traumatol Arthrosc. 2014;22(10):2458-64.
-
23Kyung HS, Kim HJ. Medial Patellofemoral Ligament Reconstruction: A Comprehensive Review. Knee Surg Relat Res. 2015;27(3):133-40.
-
24Schöttle PB, Scheffler SU, Schwarck A, Weiler A. Arthroscopic medial retinacular repair after patellar dislocation with and without underlying trochlear dysplasia: a preliminary report. Arthroscopy. 2006;22(11):1192-8.
-
25Hopper GP, Leach WJ, Rooney BP, Walker CR, Blyth MJ. Does degree of trochlear dysplasia and position of femoral tunnel influence outcome after medial patellofemoral ligament reconstruction?. Am J Sports Med. 2014;42(3):716-22.
-
26Balcarek P, Rehn S, Howells NR, Eldridge JD, Kita K, Dejour D, et al. Results of medial patellofemoral ligament reconstruction compared with trochleoplasty plus individual extensor apparatus balancing in patellar instability caused by severe trochlear dysplasia: a systematic review and meta-analysis. Knee Surg Sports Traumatol Arthrosc. 2017;25(12):3869-77.
-
27Ntagiopoulos PG, Byn P, Dejour D. Midterm results of comprehensive surgical reconstruction including sulcus-deepening trochleoplasty in recurrent patellar dislocations with high-grade trochlear dysplasia. Am J Sports Med. 2013;41(5):998-1004.
-
28McNeilan RJ, Everhart JS, Mescher PK, Abouljoud M, Magnussen RA, Flanigan DC. Graft Choice in Isolated Medial Patellofemoral Ligament Reconstruction: A Systematic Review With Meta-analysis of Rates of Recurrent Instability and Patient-Reported Outcomes for Autograft, Allograft, and Synthetic Options. Arthroscopy. 2018;34(4):1340-54.
-
29Sanchís-Alfonso V. Guidelines for medial patellofemoral ligament reconstruction in chronic lateral patellar instability. J Am Acad Orthop Surg. 2014 Mar;22(3):175-82.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- <em>REACA</em>: escuela de autores
- La reconstrucción del ligamento patelofemoral medial es eficaz en el tratamiento de la inestabilidad patelofemoral lateral, incluso en presencia de displasia troclear. Una revisión de 18 casos
- Resultados de la encuesta sobre el uso del ecógrafo realizada a los socios de la Asociación Española de Artroscopia (AEA)
- Manejo de la inestabilidad glenohumeral anterior sin lesión ósea glenoidea significativa
- Rehabilitación tras reparación capsulolabral anterior de Bankart artroscópica: una guía para el artroscopista joven
- Diagnóstico y manejo de la lesión del ligamento cruzado anterior en pacientes esqueléticamente inmaduros. Una revisión narrativa
- Inestabilidad residual tras cirugía de reconstrucción del ligamento cruzado anterior. ¿Qué estamos pasando por alto?
- Inestabilidad posterolateral de rodilla tras fractura osteocondral que incluye la inserción femoral del tendón poplíteo. A propósito de un caso
- Porción larga del bíceps de tipo MESO: variante anatómica de la normalidad
- Normas de publicación (Abr. 2021)
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.