Inestabilidad crónica del codo
Chronic elbow instability
Resumen:
La inestabilidad crónica del codo en adultos consiste principalmente en inestabilidad en valgo e inestabilidad posterolateral.
Con mayor frecuencia aparecen debido a la lesión de los ligamentos colaterales después de un episodio de luxación del codo, pero también puede desarrollarse debido a microtraumatismos repetidos o por causa yatrogénica.
Es importante conocer la anatomía y la biomecánica del codo para entender cómo se produce la inestabilidad y saber cómo tratarla. El tratamiento irá principalmente encaminado a restaurar la anatomía original, que devuelva la estabilidad al codo.
El objetivo del presente texto es sintetizar los principales conceptos sobre inestabilidad de codo, cómo se desarrolla, su clínica principal, las maniobras de exploración y los métodos diagnósticos. Además, las opciones de tratamiento, los tipos de injertos disponibles y las principales técnicas quirúrgicas.
Abstract:
Chronic elbow instability in adults consists mainly of valgus instability and posterolateral instability.
They most commonly occur due to collateral ligament injury following an episode of elbow dislocation but may also occur due to repeated microtrauma or iatrogenic causes.
It is important to know the anatomy and biomechanics of the elbow to understand how instability occurs and know how to treat it. The treatment will be mainly aimed at restoring the original anatomy, which returns stability to the elbow.
The objective of this text is to synthesize the main concepts about elbow instability, how it develops, main symptoms, exploration maneuvers and diagnostic methods. Also, treatment options, types of grafts available and main surgical techniques.
Introducción
La inestabilidad crónica del codo en adultos se podría clasificar en función de la dirección en: inestabilidad posterolateral, inestabilidad en valgo, inestabilidad anterior e inestabilidad en varo. Las más comunes son la inestabilidad posterolateral y la inestabilidad en valgo. La causa más frecuente de inestabilidad son las lesiones ligamentosas, pero también puede aparecer por lesiones óseas.
Las luxaciones traumáticas del codo tienen una incidencia de 6/100.000, afectando mayormente a una población joven (edad media: 30 años)(1). Después de una luxación aguda, las complicaciones más frecuentes son la rigidez articular y la inestabilidad. La inestabilidad crónica aparece en entre un 15 y un 35% de los casos; suele deberse a que no se haya producido una correcta cicatrización de los ligamentos. En muchas ocasiones solo aparecen síntomas de inestabilidad poco floridos, sin una exploración muy clara(2,3).
En el medio laboral y en el deportivo, son frecuentes las inestabilidades por microtraumatismos repetitivos que originan una degeneración crónica de los ligamentos.
Objetivo
El objetivo del presente artículo es describir los tipos de inestabilidad crónica del codo más frecuentes: posterolateral y en valgo, resumiendo sus principales causas, métodos diagnósticos y opciones de tratamiento.
Anatomía y biomecánica
Para entender cómo se produce la inestabilidad, es importante tener en cuenta la anatomía de los elementos estabilizadores del codo.
Los estabilizadores primarios del codo son: la propia articulación humeroulnar y los ligamentos colaterales: lateral (LCL) y medial (LCM).
Los estabilizadores secundarios del codo son la cabeza del radio, la cápsula y la musculatura del codo; estos cobran especial importancia en la estabilidad del codo cuando los estabilizadores primarios están lesionados.
De las estructuras óseas que forman la articulación humeroulnar y sus superficies articulares, se precisa al menos un 50% de apófisis coronoides y hasta un 30% de olécranon para garantizar la estabilidad.
En cuanto a los ligamentos colaterales, estos a su vez están formados por fascículos.
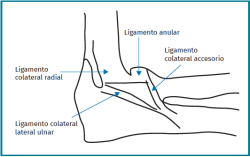
El LCL (Figura 1) se compone de:
- LCL ulnar (LCLU), que va del epicóndilo lateral del húmero al tubérculo sublime del cúbito.
- Ligamento colateral radial (LCR), que va del epicóndilo lateral del húmero al ligamento anular.
- Ligamento anular, que rodea la cabeza humeral estabilizándola sobre la fosa sigmoidea del cúbito.
- Ligamento colateral accesorio: une las inserciones distales de los fascículos anteriores.
De estos fascículos, el que ha demostrado cobrar más importancia desde el punto de vista biomecánico es el LCLU, que actúa como una hamaca, evitando que la cabeza del radio se desplace hacia atrás del cóndilo humeral.
Parece que una lesión solo de este fascículo es suficiente para que se produzca una inestabilidad(4,5,6). Aunque otros autores han defendido que ha de estar también implicado el LCR(7).
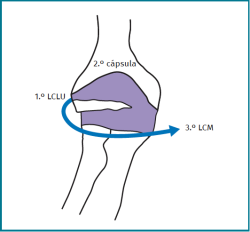
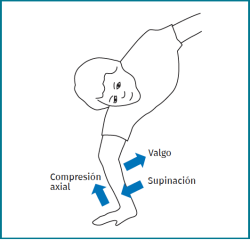
El mecanismo patogénico por el que se producen las lesiones que darán lugar a la inestabilidad posterolateral del codo consiste en un movimiento combinado de valgo forzado, compresión axial y supinación (Figura 2).
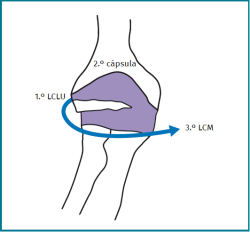
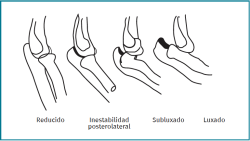
Cuantas más estructuras se lesionen, más inestable será el codo, es decir, la inestabilidad será de mayor grado (desde inestabilidad posterolateral rotatoria, pasando por la subluxación hasta la luxación completa). Los diferentes grados de inestabilidad se corresponden con 3 estadios de lesión ligamentosa que progresan en círculo desde el lado radial al medial. El estadio 1 corresponde a la lesión del LCLU, en el estadio 2 todo el complejo externo junto con la cápsula articular están dañados y en el estadio 3 también se lesiona el LCU (Figuras 3 y 4).
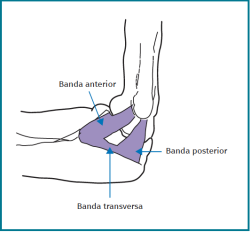
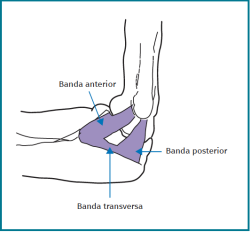
El ligamento colateral medial (LCM) se compone de 4 fascículos (Figura 5):
- Fascículo anterior: se origina en el punto isométrico de la epitróclea humeral y va al tubérculo sublime de la coronoides del cúbito.
- Fascículo posterior: del punto isométrico de la epitróclea humeral al cúbito posterior.
- Fascículo inferior o transversal: une los 2 fascículos anteriores.
De ellos, el más importante biomecánicamente es el fascículo anterior, cuya lesión causa inestabilidad en valgo.
El mecanismo lesional con el que se suele producir la inestabilidad en valgo es un movimiento combinado de compresión axial, pronación y valgo.
Etiología
Las principales causas de inestabilidad son: una escasa cicatrización de los ligamentos, tras un episodio de luxación traumática. A veces por insuficiencia del tejido cicatricial que se forma, otras veces debido a una reducción subóptima e inmovilización en dicha posición que hace que el ligamento no cicatrice ni en la posición adecuada ni con la tensión correcta.
Otra causa son los microtraumatismos repetitivos, que se producen en algunos deportes o con algunas profesiones. Crean una distensión de los ligamentos colaterales y degeneración con microrroturas que acaban desembocando en una insuficiencia ligamentosa. En concreto, es muy típico en jugadores de béisbol, voleibol… en los que se producen lanzamientos con movimientos repetitivos de extensión con valgo forzado; suelen asociar cierto componente de laxitud ligamentosa medial que acaba produciendo inflamación en la cara posteromedial del codo y produciendo el síndrome de sobrecarga en valgo-extensión.
Otra causa frecuente es la yatrogénica, después de cirugías que impliquen resección de tejido si se ha realizado de forma demasiado extensa o el abordaje no ha sido correcto, a veces pueden producirse lesiones en el complejo ligamentoso, por ejemplo, tras cirugía de epicondilitis, artrólisis, escisión de tumores, biopsias, etc. Algunos autores lo han relacionado también con excesivas infiltraciones de corticoides a nivel epicondíleo, pero sobre esta última causa no hay evidencia científica suficiente.
Clínica y exploración física
Inestabilidad lateral
La clínica principalmente consistirá en dolor en la cara lateral del codo, que empeora con la extensión y supinación, chasquidos audibles y pérdida de fuerza. Según el grado de inestabilidad, pueden aparecer subluxaciones o luxaciones francas, pero en casos de inestabilidad sutil, la clínica puede ser solamente dolor inespecífico en la cara lateral, lo que complica o dificulta el diagnóstico.
Suele ser preciso hacer el diagnóstico diferencial con otras causas de dolor en la cara lateral, como la epicondilitis; muchas veces llegan a la consulta diagnosticados como una epicondilitis refractaria al tratamiento y es importante tener en cuenta que a veces coexisten ambas lesiones. La musculatura extensora supinadora es un estabilizador secundario y las lesiones en el origen del extensor común pueden agravar la clínica de inestabilidad o empeorar el pronóstico tras el tratamiento(8), en casos en que coexistan ambas lesiones.
La exploración física podemos resumirla en algunos test:
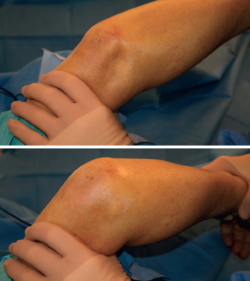
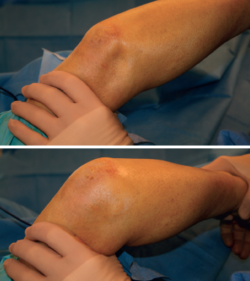
- Prueba de aprensión pivot shift lateral(9), descrita por O’Driscoll: consiste en pasar de extensión a flexión con el antebrazo supinado y aplicando una fuerza de presión axial y valgo forzado. Se considera positiva si se produce una subluxación/luxación del codo que suele darse en el arco entre 30 y 45° de flexión y vuelve a reducirse al aumentar la flexión. Es un test bastante específico, pero poco sensible con el paciente despierto (37,5%); sin embargo, aumenta la sensibilidad (100%) si se realiza con el paciente bajo sedación o anestesia(10). Con el paciente despierto se considera positivo si aparece aprensión (Figura 6).
- Test de cajón posterolateral: con el paciente tumbado en decúbito supino con el brazo por encima de la cabeza y el examinador se sitúa en la cabecera de la camilla. Con una mano se fija el húmero distal, sujetándolo por la cara externa, y con la otra mano el examinador rodea el antebrazo del paciente en pronosupinación neutra, aplicando una fuerza de rotación posterolateral al radio proximal mientras que con la otra mano se mantiene el húmero inmóvil y se va flexionando el codo. Es positiva cuando se percibe el desplazamiento de la cabeza del radio hacia atrás y lateral del cóndilo humeral. Dicha subluxación de la cabeza del radio suele ser máxima entre 20 y 40° de flexión, pero la prueba se repite en varios ángulos de 0 a 90° para determinar la ubicación de la inestabilidad máxima.
- Test dinámicos(10): precisan la participación del paciente. Buscan la aparición síntomas de inestabilidad como dolor o aprensión cuando el paciente, apoyado sobre sus manos, sostiene el peso de su cuerpo, mientras pasa de flexión a extensión del codo con el antebrazo en supinación:
- Stand up/Chair test: al levantarse de una silla apoyando las manos en supinación.
- Table top test/Recolocación: apoyando las palmas de las manos sobre una mesa, con el codo flexionado a 40° y el antebrazo supinado. Recolocación: es positivo si el dolor desaparece cuando el examinador reduce la cabeza del radio durante la maniobra.
- Push-ups test: apoyado en la pared como si hiciera flexiones con el antebrazo supinado.
Inestabilidad medial
En casos en los que se sospeche inestabilidad medial asociada a inestabilidad posterolateral es importante tener en cuenta que, para explorar el lado medial, la evaluación de la inestabilidad en valgo ha de hacerse con el antebrazo en pronación, ya que en esta posición se inhibe el desplazamiento rotatorio del cúbito y el radio sobre el húmero, que ocurre cuando el LCL está dañado, evitando así la confusión de la inestabilidad en valgo con la inestabilidad posterolateral.
Los principales test de exploración son:
- Test de estrés en valgo: con el codo con unos 20-30° de flexión, forzar el valgo buscando bostezo.
- Milking test: con el codo flexionado a 90° y el antebrazo en hipersupinación, el examinador tira del primer dedo forzando el valgo. Si aparece dolor, aprensión o inestabilidad franca, se considera positivo.
- Test de valgo en movimiento: con el hombro en abducción y rotación externa, el codo pasa de flexión a extensión, forzando el valgo durante el movimiento. Se considera positivo si aparece dolor, aprensión o bostezo, y es máximo en el arco comprendido entre 70 y 120° de flexión(11).
Diagnóstico
El diagnóstico de la inestabilidad de codo es eminentemente clínico, mediante la anamnesis y la exploración física del paciente, pero las pruebas de imagen resultan útiles para apoyar al diagnóstico.
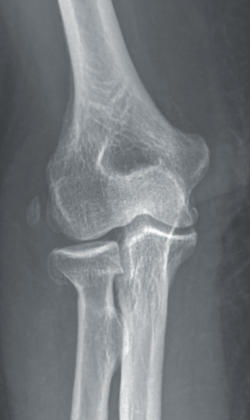
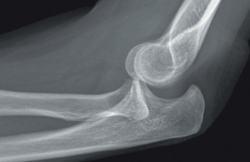
- Radiografía simple: puede orientarnos hacia una inestabilidad si se objetivan signos indirectos, tales como calcificaciones en la inserción ligamentosa, que sugieran antecedente de avulsión ligamentosa (Figura 7).
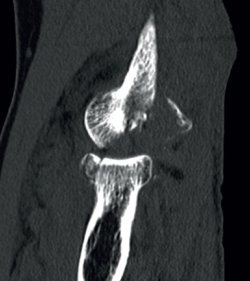
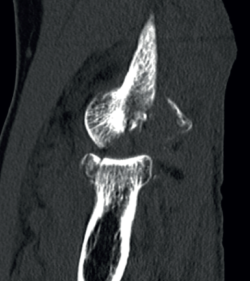
Signos de haber tenido fracturas en la cabeza del radio o la coronoides, aunque ya estén consolidadas, nos ponen en el contexto de un posible antecedente de luxación acompañando a las fracturas. También la presencia de fractura con fragmento cortical posterolateral del húmero, que ha sido considerado como el “Hill-Sachs del codo”(12) (Figura 8).
Y, por supuesto, signos directos, si objetivamos la articulación claramente subluxada (Figura 9).
Las radiografías de estrés forzando varo/valgo y buscando apertura dan muchos falsos positivos en casos de laxitud ligamentosa. - Resonancia magnética: es el gold standard para diagnosticar lesiones ligamentosas, con una sensibilidad del 57% y una especificidad del 100%.
La artrorresonancia con contraste estaría indicada en casos dudosos o con lesiones parciales, en los que aumenta la sensibilidad de la prueba a un 86%. - La ecografía no aporta mayor sensibilidad ni especificidad en comparación con la resonancia, pero permite hacer una exploración dinámica.
- Artroscopia: cada vez está más extendida como método diagnóstico, ya que permite visualizar directamente lesiones de los ligamentos colaterales, junto con signos indirectos de inestabilidad que aparecen en el contexto de una articulación con exceso de movilidad, tales como peloteo de la cabeza radial (46%), sinovitis (77%), condropatía del capitellum (40%) o signos específicos de la artroscopia como el annular drive-through sign, que consiste en encontrar excesiva facilidad para introducir el sinoviotomo entre el ligamento anular y la cabeza radial; es signo de patolaxitud por enlongación o rotura parcial articular del LCR, que da lugar a un ligamento anular redundante.
En casos de inestabilidad medial, se puede objetivar artroscópicamente una apertura excesiva del compartimento medial al forzar el valgo. También signos de impingement posteromedial (sinovitis, lesiones condrales a ese nivel).
La principal ventaja de la artroscopia es que, además de diagnosticar, se puede realizar tratamiento de las lesiones in situ(13).
Diagnóstico diferencial
En casos poco floridos en los que la sintomatología predominante sea sobre todo el dolor en la cara medial o lateral del codo, será imprescindible realizar el diagnóstico diferencial con otras patologías que generen dolor en la misma localización, tales como epitrocleítis, impingement posteromedial, neuropatía cubital o epicondilitis, teniendo en cuenta que a veces coexisten ambas patologías.
Síndrome SMILE (symptomatic minor instability of lateral elbow)
Se ha descrito en un cuadro de inestabilidad menor o sutil, en el que predomina el dolor en la cara lateral del codo, con hiperlaxitud del ligamento colateral lateral, asociando al menos a una de las siguientes lesiones: epicondilitis persistente o lesiones intraarticulares(14).
Tratamiento de la inestabilidad
- Conservador: este tratamiento no tiene casi cabida en la inestabilidad lateral, por la escasa capacidad de cicatrización del LCL. Sin embargo, sí se recomienda iniciar el tratamiento conservador en la inestabilidad medial causada por lesiones parciales del LCM. Consistirá primero en un tiempo de reposo y medidas antiinflamatorias, seguido de fortalecimiento de los estabilizadores dinámicos: par bíceps/tríceps y flexores-pronadores.
- Quirúrgico: será el tratamiento recomendado en casos de roturas ligamentosas completas, tanto del lateral como del medial, y tras fracaso del tratamiento conservador en las lesiones parciales del LCM.
Consistirá en reparación o reconstrucción ligamentosa. Teniendo en cuenta que, en la mayoría de las inestabilidades crónicas, el remanente ligamentoso no va ser de suficiente calidad o cantidad como para poder realizar una reparación, la mayoría de los autores abogan por una reconstrucción ligamentosa con injerto(15). Además, se ha demostrado una mayor tasa de retorno deportivo con la reconstrucción.
Reconstrucción ligamentosa
Para la reconstrucción podrán usarse injertos autólogos, los más comunes son gracilis, palmaris longus, fascia de tendón tríceps, fascia lata, etc. Entre ellos destaca la fascia del tríceps por presentar algunas ventajas como que siempre está presente, a diferencia del palmaris longus, y es fácil de obtener, ampliando ligeramente el abordaje hacia proximal; además, es un tejido muy resistente.
También pueden usarse aloinjertos, los más comunes serían hallucis longus, tendón de Aquiles, gracilis, etc.
Reconstrucción del ligamento colateral lateral ulnar
En cuanto a la técnica de fijación del injerto, la más extendida es la técnica docking que describió O’Driscoll en 1991(16) mediante túneles transóseos; está técnica está generalmente aceptada y ha demostrado buenos resultados(15), aunque ha sufrido posteriormente varias modificaciones. Su principal ventaja es que permite tensar de forma correcta el injerto al fijarlo.
Otras técnicas consisten en realizar la fijación con distintos sistemas: implantes con sutura, fijación cortical o EndoButton®, tornillo de tenodesis, etc.
Un ejemplo de técnica docking modificada con autoinjerto de fascia del tríceps consistiría en extraer una banda central de la fascia del tríceps de unos 10-15 cm de largo y 1-1,5 cm de ancho y posteriormente cerrar el remanente para evitar hernias del tejido muscular. Se pasan unas suturas en los extremos del injerto. A continuación, se brocan túneles transóseos de unos 3,2 mm en la cresta supinadora del cúbito y el punto isométrico del epicóndilo humeral. Existen guías específicas para el brocado que permiten realizar los túneles de forma precisa, pudiendo comunicarlos dejando suficiente hueso entre ellos, para minimizar el riesgo de fracturas. Una vez brocado, se tuneliza el injerto, pasándolo primero por el túnel del cúbito y después por el túnel del húmero, para finalmente anudar sobre el epicóndilo lateral, con la tensión adecuada de la plastia y manteniendo una posición del codo en 40° de flexión, 60° de pronación y posición neutra respecto a valgo-varo.
Si en lugar de túneles transóseos se prefieren usar implantes, estos irán colocados en el punto isométrico del epicóndilo humeral y en la cresta supinadora del cúbito. Para establecer el punto isómetrico pueden usarse suturas, que vayan en línea al centro de la cabeza radial, en extensión completa y flexión de 90°; el punto isométrico no debe variar al pasar de flexión a extensión. La fijación se realiza primero en el cúbito y, dándole la tensión adecuada a la plastia, se introduce en el punto isométrico de epicóndilo. La fijación tendinosa ha de hacerse con el codo en 40° de flexión, 60° de pronación y posición neutra respecto a valgo-varo.
Reconstrucción del ligamento colateral medial
En caso de la reconstrucción del LCM, el primer anclaje deberá fijarse en el tubérculo sublime del cúbito y el segundo anclaje, con la tensión adecuada de la plastia, ha de fijarse en el punto isométrico de la epitróclea humeral.
En caso de utilizar técnicas con túneles transóseos(17), consiste en una modificación de la técnica docking, aplicándola al lado medial. Inicialmente, se hacia el túnel humeral más dirigido hacia posterior, pero asociaba muchas complicaciones de neuropattía cubital, por lo que la técnica se modificó realizando el túnel en el punto isométrico del epicóndilo con una orientación más anterior.
Independientemente de la técnica de fijación que se utilice, se recomienda realizarla dando la tensión adecuada al injerto y con el codo neutro con respecto a varo-valgo y en 45° de flexión.
Es importante cerrar la musculatura flexora pronadora correctamente.
Protocolo postoperatorio
Tras la cirugía, se recomienda un periodo de inmovilización de 15 días con férula, en posición de unos 45-90° de flexión y pronosupinación neutra.
Posteriormente, se cambia la férula por una ortesis de movilidad activa durante un mes.
Y a las 6 semanas se inician ejercicios para recuperar el par bíceps/tríceps.
El fortalecimiento en torno al tercer mes y la reincorporación laboral/deportiva al sexto mes(18).
Complicaciones
Las complicaciones más frecuentes son la recidiva de la inestabilidad en un 13-25%, la aparición de fracturas, más relacionada con técnicas de túneles óseos, o el fallo de implantes. Otras son el dolor residual o la rigidez, especialmente para la extensión.
Figuras
Figura 3. Dirección en la que avanza la lesión afectando por orden al ligamento colateral lateral ulnar (LCLU), la cápsula y el ligamento colateral medial (LCM).
Figura 4. Grados de inestabilidad: 0 articulación reducida, 1 inestabilidad posterolateral rotatoria, 2 subluxación posterolateral, 3 luxación completa.
Figura 8. Fragmento cortical posterolateral del húmero, considerado el “equivalente al Hill-Sachs del hombro”(12).
Información del artículo
Cita bibliográfica
Autores
Andrea Paniagua González
Unidad de Hombro y Codo. Hospital Fraternidad-Muprespa Habana. Madrid
Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Gabriel del Monte Bello
Unidad de Hombro y Codo. Hospital Fraternidad-Muprespa. Madrid
Hospital Quirón Juan Bravo. Madrid
Hospital Monográfico Asepeyo. Coslada, Madrid
Ignacio González Gómez
Unidad de Hombro y Codo. Hospital Fraternidad-Muprespa. Madrid
Servicio de Fisioterapia Ambulatoria. MC MUTUAL. Alicante
Alvaro Minuesa Asensio
Hospital Fraternidad-Muprespa Habana. Madrid, España
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación. Los autores declaran que este trabajo no ha sido financiado.
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Referencias bibliográficas
-
1Hildebrand KA, Patterson SD, King GJ. Acute elbow dislocations: simple and complex. Orthop Clin North Am. 1999;30(1):63-79.
-
2Josefsson PO, Johnell O, Gentz CF. Long-term sequelae of simple dislocation of the elbow. J Bone Joint Surg Am. 1984;66(6):927-30.
-
3Mehlhoff TL, Noble PC, Bennett JB, Tullos HS. Simple dislocation of the elbow in the adult. Results after closed treatment. J Bone Joint Surg Am. 1988;70(2):244-9.
-
4O’Driscoll SW, Bell DF, Morrey BF. Posterolateral rotatory instability of the elbow. J Bone Joint Surg Am. 1991;73(3):440-6.
-
5Seki A, Olsen BS, Jensen SL, Eygendaal D, Søjbjerg JO. Functional anatomy of the lateral collateral ligament complex of the elbow: configuration of Y and its role. J Shoulder Elbow Surg. 2002;11(1):53-9.
-
6Fedorka CJ, Oh LS. Posterolateral rotatory instability of the elbow. Curr Rev Musculoskelet Med. 2016;9(2):240-6.
-
7Dunning CE, Zarzour ZD, Patterson SD, Johnson JA, King GJ. Ligamentous stabilizers against posterolateral rotatory instability of the elbow. J Bone Joint Surg Am. 2001;83(12):1823-8.
-
8O’Driscoll SW, Chaney GK. Preoperative and operative risk factors for failed lateral collateral ligament reconstruction. JSES Int. 2023;7(6):2578-86.
-
9O’Driscoll SW, Bell DF, Morrey BF. Posterolateral rotatory instability of the elbow. J Bone Joint Surg Am. 1991;73(3):440-6.
-
10Regan W, Lapner PC. Prospective evaluation of two diagnostic apprehension signs for posterolateral instability of the elbow. J Shoulder Elbow Surg. 2006;15(3):344-6.
-
11O’Driscoll SW, Lawton RL, Smith AM. The “moving valgus stress test” for medial collateral ligament tears of the elbow. Am J Sports Med. 2005;33(2):231-9.
-
12Conti Mica M, Caekebeke P, van Riet R. Lateral collateral ligament injuries of the elbow - chronic posterolateral rotatory instability (PLRI). EFORT Open Rev. 2017;1(12):461-8.
-
13Savoie FH 3rd, O’Brien MJ, Field LD, Gurley DJ. Arthroscopic and open radial ulnohumeral ligament reconstruction for posterolateral rotatory instability of the elbow. Clin Sports Med. 2010;29(4):611-8.
-
14Arrigoni P, Cucchi D, D’Ambrosi R, Butt U, Safran MR, Denard P, Randelli P. Intra-articular findings in symptomatic minor instability of the lateral elbow (SMILE). Knee Surg Sports Traumatol Arthrosc. 2017;25(7):2255-63.
-
15Sánchez-Sotelo J, Morrey BF, O’Driscoll SW. Ligamentous repair and reconstruction for posterolateral rotatory instability of the elbow. J Bone Joint Surg Br. 2005;87(1):54-61.
-
16O’Driscoll SW, Bell DF, Morrey BF. Posterolateral rotatory instability of the elbow. J Bone Joint Surg Am. 1991;73(3):440-6.
-
17Jones KJ, Dodson CC, Osbahr DC, Parisien RL, Weiland AJ, Altchek DW, Allen AA. The docking technique for lateral ulnar collateral ligament reconstruction: surgical technique and clinical outcomes. J Shoulder Elbow Surg. 2012;21(3):389-95.
-
18Camp CL, Sánchez-Sotelo J, Shields MN, O’Driscoll SW. Lateral Ulnar Collateral Ligament Reconstruction for Posterolateral Rotatory Instability of the Elbow. Arthrosc Tech. 2017;6(4):e1101-e1105.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Somos un equipo
- Inestabilidad posterolateral aguda de codo: tríada terrible
- Fractura-luxación transolecraneana. Definición y sus diferentes patrones lesionales
- Fracturas de la apófisis coronoides, ¿cuándo tratarlas?
- Fijación externa e interna en el manejo de la inestabilidad aguda
- Opciones ante el fracaso de la prótesis de la cabeza radial
- Fracturas coronales del húmero distal
- Inestabilidad crónica del codo
- Rigidez de codo postraumática y artrólisis artroscópica
- Artroplastia de codo en casos extremos y artrosis postraumática
- Factores que influyeron en la duración de la baja laboral por esguince cervical a consecuencia de accidente laboral <em>in itinere</em> durante 2019
Más en Google Scholar


Revista Española de Traumatología Laboral está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.